Lokalanästhesie (Zahnmedizin)
| Zahnärztliche Lokalanästhesie |
|---|
| MeSH D000766 |

Die Lokalanästhesie (; lateinisch locus „Ort“, altgriechisch ἀν an „ohne“ und αἴσθησις aisthēsis „Wahrnehmung“ mit Alpha privativum, demnach örtliche Empfindungslosigkeit, lokale Schmerzausschaltung) oder örtliche Betäubung ist – im Gegensatz zur Allgemeinanästhesie (umgangssprachlich Vollnarkose) – eine auf einen kleinen Bereich beschränkte Ausschaltung des Schmerzes im Bereich von Nervenendigungen oder Nervenleitungsbahnen, ohne das Bewusstsein des Patienten zu beeinträchtigen.[1] Die häufigste ambulante Anwendung findet die Lokalanästhesie in der Zahnmedizin. Dabei wird vor allem unterschieden zwischen der Infiltrationsanästhesie (auch Terminalanästhesie), der intraligamentären Anästhesie und der Leitungsanästhesie (auch Regionalanästhesie). Die Leitungsanästhesie am Unterkiefer erfolgt insbesondere am Nervus alveolaris inferior als Teil des dritten Astes des Nervus trigeminus, des Nervus mandibularis, während die Leitungsanästhesie am Oberkiefer am Nervus maxillaris erfolgt.[2] Das Ziel ist die Schmerzausschaltung bei allen schmerzhaften Eingriffen im Fachgebiet der Zahn-, Mund- und Kieferheilkunde. Die Lokalanästhesie leistet einen entscheidenden Beitrag zur Vermeidung der Dentophobie (Zahnbehandlungsangst), bei entsprechender schmerzarmer beziehungsweise schmerzloser Injektionstechnik auch zur Vermeidung der Trypanophobie (Spritzenangst).[3] Die Durchführung einer Lokalanästhesie steht unter (Zahn-)arztvorbehalt.
Abgrenzung
[Bearbeiten | Quelltext bearbeiten]Bei der Oberflächenanästhesie wird in der Regel das Anästhetikum auf die Schleimhaut aufgebracht, wobei die sensiblen Nervenenden per Diffusion erreicht werden.
Die Infiltrationsanästhesie ist eine Umspritzung des Zahnes beziehungsweise des Zielgebietes im Gewebe mit einem Lokalanästhetikum. Sensible Leitungsbahnen, die aus einem Bündel Nervenfasern bestehen, leiten die Impulse von Empfindungsrezeptoren zum Gehirn.
Die Leitungsanästhesie hat die Blockade einer Nervenbahn zum Ziel, wodurch alle durch diesen Nervenast innervierten (versorgten) Bereiche anästhesiert werden.
Mit der intraligamentären Anästhesie wird gezielt nur ein Zahn anästhesiert.
Wirkungsweise
[Bearbeiten | Quelltext bearbeiten]Lokalanästhetika liegen chemisch in zwei Formen vor. Während die nicht dissoziierte, lipophile Base zum Nerv vordringt, ist die hydrophile, dissoziierte Form (Kation) lokal wirksam. Sie blockiert den Natriumeinstrom in (Nerven-)Zellen und somit die Reizleitung. Je dicker die Nervenfaser, desto höher muss die Konzentration des Lokalanästhetikums sein. Aufgrund des geringen Durchmessers der schmerzleitenden C- und A-delta-Fasern werden diese früh gehemmt, während die motorischen A-alpha-Fasern erst spät unterbunden werden.[4]
Oberflächenanästhesie
[Bearbeiten | Quelltext bearbeiten]Die Oberflächenanästhesie wird in der Mundhöhle zur Schmerzausschaltung der Mundschleimhaut, beispielsweise zur Schmerzreduktion des Einstichschmerzes der nachfolgenden Lokalanästhesie oder bei oberflächlichen Eingriffen am Zahnfleisch angewandt. Zur Anwendung kommen vorwiegend Articain in 2- bis 4-prozentiger Konzentration, Lidocain oder Tetracain in 0,5- bis 3-prozentiger Konzentration. Die Oberflächenanästhetika sind als Gel, Salbe oder Spray erhältlich. Zur besseren punktgenauen Anwendung wird das Anästhetikum meist auf ein Watte- oder Schaumstoffpellet aufgetragen, das etwa eine Minute lang auf die zu anästhesierende Stelle gedrückt wird. Durch den Ethanolgehalt kann auch eine Desinfektion der Injektionsstelle erfolgen. Die Oberflächenanästhesie wird daneben bei empfindlichen Patienten zur Ausschaltung des Würg- oder Schluckreflexes angewandt, beispielsweise bei der Abformung oder der Anfertigung von Röntgenaufnahmen in der Mundhöhle. Dabei wird das Oberflächenanästhetikum auf das Gaumensegel und den Zungengrund aufgebracht. Zur Anwendung kommt hierbei eine 0,5- bis 1-prozentige Lösung. Eine Überschreitung des Grenzdosis muss vermieden werden.[5] Daneben kann eine Anästhesie der Oberfläche auch durch infiltrierende Umspritzungen des Gewebes (Hautquaddeln) erfolgen, ebenso im Rahmen der Segmenttherapie.[6]
Auch durch eine Druckanästhesie kann der Einstichschmerz reduziert oder vermieden werden. Dabei wird Druck durch einen Finger oder ein Instrument für etwa 15 Sekunden auf den vorgesehenen Injektionsbereich ausgeübt.[7]
Dem Patienten die Angst vor der Spritze zu nehmen, bedeutet, ihm auch die Angst vor der Behandlung zu nehmen, denn diese verläuft unter Lokalanästhesie schmerzfrei oder schmerzarm. Meist entstand die Spritzenphobie aus schlechten Vorerfahrungen, vorwiegend in der Kindheit. Eine deutlich wahrnehmbare Empathie des behandelnden Zahnarztes trägt ein Übriges zum Abbau der Spritzenangst bei.[8]
Ein anästhesierendes Gel wird bei Erwachsenen verwendet und ist für die professionelle Zahnreinigung (PZR) bei schmerzempfindlichen Patienten geeignet. Es kann auch bei kleineren parodontalchirurgischen Eingriffen angewendet werden. Es wird mit Hilfe einer stumpfen Nadel in den Sulkus jedes zu behandelnden Zahnes appliziert und besteht – in 5-prozentiger Konzentration – aus gleichen Teilen Lidocain und Prilocain (Oraqix).[9]
Instrumentarium
[Bearbeiten | Quelltext bearbeiten]
In der Regel wird das Anästhetikum zur Infiltrationsanästhesie oder Leitungsanästhesie mit einer Zylinderampullenspritze, auch Karpulenspritze genannt, verabreicht.[10] Es werden jedoch auch Einmalspritzen verwendet, mit denen das Anästhetikum aus Ampullen oder Durchstichflaschen aufgezogen wird. Nach jedem Patienten werden die Nadeln in einer Kanülenabwurfbox entsorgt und das Spritzenbesteck sterilisiert. Teilverbrauchte Zylinderampullen dürfen nicht für andere Patienten weiterverwendet werden.[11] Im Handel sind auch kostenintensivere selbstaspirierende Einmalspritzen mit eingebautem Aspirationsmechanismus erhältlich, sowie selbstaspirierende Zylinderampullenspritzenbestecke (Beispiel: Aspiject nach Evers). Aspiration (siehe unten) und Injektion erfolgen in gleicher Richtung durch Kolbendruck, ohne dass ein Aspirationszug notwendig wird.[12] Zur Anwendung kommen Kanülen nach ISO 7864 beziehungsweise DIN 13097 mit einer Gaugegröße 25 (⌀ 0,5 mm) oder 27 (⌀ 0,4 mm) bei einer Länge von 1" (25 mm) bei der Infiltrationsanästhesie oder 1½" (40 mm) bei der Leitungsanästhesie. Bei Einwegspritzen wird die Kanüle mit der Spritze mittels konischem Luer-Ansatz verbunden, bei Zylinderampullenspritzen mittels Verschraubung.
Schmerzarme Injektionstechnik
[Bearbeiten | Quelltext bearbeiten]
Eine schmerzreduzierte beziehungsweise schmerzfreie Injektion kann durch das Einhalten mehrerer Maßnahmen erreicht werden.[12] Hierzu gehören die Verwendung eines Oberflächenanästhetikums oder die Anwendung einer Druckanästhesie vor der eigentlichen Injektion. Das Lokalanästhetikum soll auf Körperwärme (37 °C) erwärmt sein. Einmalspritzen lassen sich gefühlvoller handhaben als Zylinderampullenspritzen. Auf Grund ihrer geringen Größe erscheinen Einmalspritzen weniger „bedrohlich“ für den Patienten. Die Injektionskanülen sollen für einen geringeren Initialschmerz einen dreifachen Facettenschliff aufweisen und für ein schmerzreduziertes Gleiten durchs Gewebe silikonbeschichtet sein. Die Injektionskanülen verlieren bereits nach einer ersten Injektion ihre schmerzreduzierende Schärfe, sodass für jede weitere Injektion beim selben Patienten eine neue Kanüle verwendet werden soll.[13] Ein Zurückziehen der Injektionsnadel nach dem Knochenkontakt vermeidet eine schmerzhafte subperiostale Injektion.[14] Die Injektionsgeschwindigkeit soll 1 ml/min nicht überschreiten.[15][16] Andernfalls führt der plötzlich erzeugte Druckanstieg im Gewebe zu Schmerzen. Alternativ kann eine fraktionierte (aufgeteilte) Injektionstechnik angewandt werden, bei der zuerst ein kleines Depot des Anästhetikums gesetzt wird. Das Einspritzen ins Gewebe erfolgt kurz danach, wenn das erste Depot den Injektionsbereich bereits anästhesiert hat. Die fraktionierte Injektion kann zusätzlich zum Aspirationstest eine intravasale Injektion der Gesamtdosis verhindern helfen, was insbesondere bei Patienten mit Herz-Kreislauf-Erkrankungen sinnvoll ist. Das erste Depot würde in diesem Fall zu einem Pulsanstieg führen. Ein zu heftiger Knochenkontakt führt zum Umbiegen der Nadelspitze, die beim Herausziehen der Kanüle nach der Injektion wie ein kleiner Widerhaken wirkt und schmerzhaft das Gewebe aufreißt.
Aspirationstest
[Bearbeiten | Quelltext bearbeiten]Vor der eigentlichen Injektion wird durch einen Aspirationstest (Ansaugen der Gewebsflüssigkeit) sichergestellt, dass die Kanülenspitze nicht in einem Blutgefäß zu liegen kommt und dass nicht direkt in ein Gefäß injiziert wird (insbesondere im Bereich der Arteria alveolaris inferior, die unmittelbar neben dem Nervus alveolaris inferior liegt). Läge die Kanülenspitze in einem Blutgefäß, würde dies durch das angesaugte Blut in der gläsernen Zylinderampulle oder Spritze sichtbar. In diesem Fall wird die Injektion abgebrochen und das Spritzenbesteck ausgetauscht und eine neue Injektion – einschließlich erneutem Aspirationstest – durchgeführt. Der Aspirationstest schließt jedoch eine intravasale Injektion nicht völlig aus. Eine intravasale Injektion führt einerseits zu einem Anästhesieversager, andererseits zu unerwünschten Wirkungen auf Herz und Kreislauf, auch durch den in der Anästhetikumlösung enthaltenen Vasokonstriktor (Adrenalin, Noradrenalin).[17]
Anästhesie im Oberkiefer
[Bearbeiten | Quelltext bearbeiten]
Infiltrationsanästhesien
[Bearbeiten | Quelltext bearbeiten]Bei zahnärztlichen Eingriffen im Oberkiefer wird zumeist eine Infiltrationsanästhesie durchgeführt. Der Einstich erfolgt in der Umschlagfalte im Mundvorhof in Höhe der Wurzelspitze. Das Anästhetikum wird unter die Schleimhaut (submukös) und über die Knochenhaut (supraperiostal) injiziert, damit es sich im Knochen ausbreitet und durch ihn diffundiert. Der Kieferknochen hat vestibulär eine Dicke von etwa 1–3 mm. Die Wirkung der Anästhesie setzt meist nach ein bis drei Minuten ein und erreicht nach 20 Minuten ihre maximale Wirkungstiefe. Diese genügt, um beispielsweise schmerzfrei einen Zahn zu ziehen (Extraktion).[18]
Leitungsanästhesien
[Bearbeiten | Quelltext bearbeiten]Der Nervus palatinus major versorgt die dorsalen (hinteren) zwei Drittel der Gaumenschleimhaut. Er kann durch eine Anästhesie am Foramen palatinum majus ausgeschaltet werden, einer kleinen Öffnung, durch die der Nerv hindurchtritt. Dafür genügen 0,2–0,3 ml Anästhetikum. Bei oralchirurgischen Eingriffen wird zusätzlich zur vestibulären Infiltrationsanästhesie die Mundschleimhaut des Gaumens durch einen zweiten Einstich anästhesiert. Für den Seitenzahnbereich (Zähne 4 bis 8) erfolgt dieser gaumenseitige Einstich in Höhe des oberen ersten Molaren, etwa 1 cm vom Zahnhals entfernt.[19]

In seltenen Fällen ist eine zusätzliche Anästhesie des Nervus nasopalatinus notwendig, der das vordere Drittel der Gaumenschleimhaut versorgt. Hierzu erfolgt eine Injektion von etwa 0,2 ml Anästhetikum am Rande der Papilla incisiva. Für die Frontzähne (Zähne 13 bis 23) erfolgt der gaumenseitige Einstich dicht neben der Papille, jedoch nicht direkt in sie, da diese sehr schmerzempfindlich ist. Alternativ zur Leitungsanästhesie des Nervus incisivus kann die Lokalanästhesie durch einen Einstich direkt im Gaumenbereich des zu behandelnden Zahnes als Infiltrationsanästhesie erfolgen.[19]
Die Abbildung zeigt eine fehlerhafte und schmerzhafte Leitungsanästhesie direkt in die Papilla incisiva. Die Anästhesie wurde mit zu hohem Druck verabreicht, was an der blassen Farbe der Papille erkennbar ist. Zudem wurde eine zu hohe Menge an Anästhetikum gespritzt, was die Papille überproportional anschwellen ließ. Diese Injektionstechnik bei einer palatinalen Lokalanästhesie kann zu einer Nekrose der Gaumenschleimhaut führen. Ferner wurde eine zu dicke Kanüle verwendet, wodurch die Schmerzhaftigkeit erhöht wird. Durch das Abknicken der Injektionskanüle am Kanülenansatz entsteht eine unnötige Bruchgefahr der Kanüle.
Anästhesie im Unterkiefer
[Bearbeiten | Quelltext bearbeiten]
Leitungsanästhesie am Foramen mandibulae
[Bearbeiten | Quelltext bearbeiten]Bei zahnärztlichen Eingriffen im Unterkiefer wird normalerweise eine Leitungsanästhesie des Nervus alveolaris inferior am Foramen mandibulae, das innenseitig am aufsteigenden Ast des Unterkieferknochens liegt, gesetzt. Die Schwierigkeit bei der Leitungsanästhesie des N. alveolaris inferior besteht darin, dass der Injektionspunkt, das Foramen mandibulae, selbst klinisch weder tastbar noch auf andere Weise exakt lokalisierbar ist. Die Führung der Kanüle orientiert sich deshalb an tastbaren anatomischen Strukturen. Die Einstichstelle liegt seitlich der Plica pterygomandibularis (Flügel-Unterkiefer-Falte), etwa in der Mitte zwischen den Zahnreihen von Ober- und Unterkiefer. Die Kanüle wird etwa 1 bis 2 cm tief bis auf Knochenkontakt eingeführt. Der Knochenkontakt selbst ist bei entsprechender Injektionstechnik schmerzlos. Die Kanülenspitze befindet sich an der Innenseite des Unterkieferastes, oberhalb des Foramen mandibulare im Spatium pterygomandibulare. Ist die Kanüle exakt positioniert, wird sie nach Knochenkontakt etwas zurückgezogen, um eine Injektion unter die Knochenhaut zu vermeiden, und dann die Injektion vorgenommen.[20]
Weitere Leitungsanästhesien
[Bearbeiten | Quelltext bearbeiten]Durch das Setzen eines weiteren kleinen Depots von etwa 0,3 ml des Anästhetikums wird in etwa 10 mm Abstand vom Knochen am aufsteigenden Ast des Unterkiefers der Nervus lingualis anästhesiert. Zur Anästhesie des Nervus buccalis werden entweder in der Umschlagfalte des Mundvorhofes vestibulär im Bereich des zu behandelnden Zahnes oder am medialen Rand des aufsteigenden Unterkieferastes 0,3 ml des Anästhetikums injiziert. Zur Ausschaltung der Anastomosen wird bei Bedarf der Nervus mentalis am Foramen mentale anästhesiert.
Infiltrationsanästhesien
[Bearbeiten | Quelltext bearbeiten]
Infiltrationsanästhesien werden im Unterkiefer speziell im Frontzahnbereich angewandt. Im Seitenzahnbereich genügt eine Infiltrationsanästhesie meist wegen der Knochendicke nicht, da das Anästhetikum nicht den Nervus alveolaris inferior erreichen kann. Sie wird jedoch bei Eingriffen, die nur die Gingiva betreffen, angewandt.
Intraligamentäre Anästhesie
[Bearbeiten | Quelltext bearbeiten]Eine weitere Möglichkeit der Anästhesie ist die Intraligamentäre Anästhesie (ILA, engl.: PDL-Injection (Periodontal ligament injection), Intraligamentary anesthesia),[21] die sowohl für Unterkiefer- als auch Oberkieferzähne geeignet ist, jedoch mit gewissen Einschränkungen für den Unterkiefer-Seitenzahnbereich. „Intraligamentär“ bedeutet, dass eine Minikanüle in den Periodontalspalt, in die Bänder des Zahnhalteapparates, die Sharpey-Fasern, eingeführt wird. Dort wird das Anästhetikum mit einer besonders dünnen (⌀ 0,3 mm, Gaugegröße G 30), kurzen (12 mm) und spitzen Kanüle injiziert. Die Injektion erfolgt mit geringem Druck mittels einer Spezialspritze (zum Beispiel Citoject), die wie ein Füllfederhalter aussieht, in den Periodontalspalt jeder Zahnwurzel. Das Lokalanästhetikum muss tropfenweise abgegeben werden können. Die Lokalanästhesikum-Abgabe muss mit einem Volumen von 0,1 ml über eine Zeitspanne von mindestens zehn Sekunden kontinuierlich tropfenweise erfolgen. Diese sehr langsame Applikation des Anästhetikums stellt sicher, dass das zahnumgebende Gewebe die Möglichkeit hat, das angediente Anästhetikum zu resorbieren, so dass es nicht zu einer Depotbildung im Desmodont kommt. Neuere Entwicklungen stellen die Dosierradspritzen nach DIN-Norm 13989:2013 (beispielsweise Soft-Ject, HSW HENKE-JECT, HSA 855-00 Hammacher) dar, sowie das elektronisch gesteuerte STA-System (englisch Single tooth anesthesia, The Wand).[22] Die Anästhesielösung durchdringt den Zahnhalteapparat einschließlich der knöchernen Alveole bis zur Wurzelspitze des Zahnes und betäubt dort in wenigen Sekunden die in das Zahnmark eintretenden Nervenfasern. Bei einer intraligamentären Anästhesie wird wenig Anästhetikum je Zahn verabreicht, was besonders bei Herz-Kreislauf-Risikopatienten von Vorteil sein kann. Bei entsprechender Technik ist der Injektionsschmerz geringer als bei anderen Lokalanästhesieverfahren.[23][24] Die Wirkungsdauer beträgt etwa 20 bis 30 Minuten. Erforderlichenfalls kann nachinjiziert werden.[25] Die Technik der intraligamentären Anästhesie kann auch bei Trypanophobie (Spritzenangst) des Patienten hilfreich sein. Ferner ermöglicht die intraligamentäre Anästhesie eine gezielte Differentialdiagnostik bei pulpitischen Beschwerden, wenn der schuldige Zahn anderweitig nicht ermittelt werden kann. Kontraindiziert ist die ILA bei Patienten mit Endokarditisrisiko, da es zur Keimverschleppung aus dem Periodontalspalt kommen kann. Gemäß, BGB § 670 e Patientenrechtegesetz gehört es auch zu den Aufklärungspflichten eines Zahnarztes, dem Patienten gleichwertige Alternativen zu den herkömmlichen Lokalanästhesieverfahren anzubieten und sie darüber aufzuklären. Bei Patienten mit hämorrhagischer Diathese und unter Antikoagulanzientherapie sind beispielsweise Leitungsanästhesien kontraindiziert, da diese infolge des Risikos massiver Hämatombildung lebensbedrohliche Folgen haben können.[26]
Leitungsanästhesien im Mundbereich
[Bearbeiten | Quelltext bearbeiten]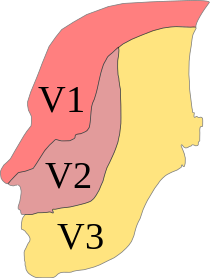
Folgende Leitungsanästhesien können (auch kombiniert) je nach Eingriff notwendig sein, um eine ausreichende Anästhesie zu erreichen.
| Nerv | Anästhesiertes Gebiet |
|---|---|
| Leitungsanästhesie des Nervus alveolaris inferior (V3) | Knochen, Schleimhaut und Zähne einer Unterkieferhälfte |
| Extraorale Leitungsanästhesie des Nervus alveolaris inferior (V3) | dto. |
| Leitungsanästhesie des Nervus lingualis (V3) | Vordere zwei Drittel einer Zungenhälfte |
| Leitungsanästhesie des Nervus buccalis (V3) | Schleimhaut der Wange |
| Leitungsanästhesie des Nervus mentalis (V3) | Schleimhaut, Haut und Muskel im Kinnbereich einer Seite |
| Extraorale Leitungsanästhesie des Nervus mentalis (V3) | dto. |
| Leitungsanästhesie des Nervus palatinus major (V2) | hintere zwei Drittel der Gaumenschleimhaut einer Seite und das Zahnfleisch der Oberkiefer-Seitenzähne |
| Leitungsanästhesie des Nervus nasopalatinus (Nervus incisivus) (V2) | vorderes Drittel der Gaumenschleimhaut einer Seite |
| Leitungsanästhesie des Nervus maxillaris (V2) | eine Oberkieferhälfte |
| Extraorale Leitungsanästhesie des Nervus infraorbitalis (V2) | über die Rami alveolares alle Zähne einer Oberkieferhälfte und die Haut einer vorderen und oberen Gesichtshälfte |
| Leitungsanästhesie des Nervus facialis (VII) | über sensible Fasern Molaren einer Unterkieferhälfte |
CCLADS
[Bearbeiten | Quelltext bearbeiten]Im Jahre 1997 wurde ein computergestütztes Lokalanästhesieverfahren (Computer-controlled local anesthetic delivery system, CCLADS) entwickelt (bekannt geworden unter dem Handelsnamen The Wand). Dadurch können mehrere Injektionstechniken angewandt werden:[27]
- Anterior middle superior alveolar nerv block (AMSA), zur örtlichen Betäubung der Oberkieferzähne 15 bis 25.
- Palatinal anterior superior alveolar nerve block (PASA), zur örtlichen Betäubung der Oberkieferzähne 13 bis 23.
- Crestal intraosseous approach (CIA), zur örtlichen Betäubung mittels Injektion in den Knochen.[28]
Weiterentwicklungen führten zur Einzelzahnanästhesie (SingleTooth-Anesthesia-System, STA) und zur intraligamentären Anästhesie.[29]
Das Funktionsprinzip besteht darin, dass das Anästhetikum vom Gerät durch einen dünnen Schlauch bis zur Nadelspitze fließt, die an einer bleistiftartigen Halterung befestigt ist. Das Anästhetikum fließt dabei der Nadelspitze voraus. Die Nadelspitze dringt dadurch in bereits betäubtes Gewebe vor und verursacht keine Schmerzen während der Einführung der Injektionsnadel. Bei diesen Anästhesietechniken wird der Slow-Flow-Mode angewandt, bei der das Gerät 0,005 ml Anästhetikum pro Sekunde abgibt. Klinisch entspricht dies ungefähr einem Tropfen pro 2 Sekunden, was der maximalen Absorptionsrate im spongiösen Knochen entspricht. Diese Techniken machen sich die Porosität des Knochens im Ober- und im Unterkiefer zunutze. Das Anästhetikum wird tropfenweise abgegeben, diffundiert durch den Knochen und erreicht so direkt den Nerv am Apex des Zahnes. Von Vorteil ist, dass keine kollaterale Taubheit der Wangen, der Zunge und der Lippen nach einer Injektion entsteht.
Der Fast-Flow-Mode wird bei der herkömmlichen Infiltrationsanästhesie und bei der Leitungsanästhesie angewandt. Der Inhalt einer Ampulle (1,7–2 ml) kann dabei in 45 Sekunden appliziert werden.[30]
Bei allen Methoden steuert die Elektronik sowohl Druck als auch Flussrate des eingebrachten Anästhetikums, wodurch die Abgabe in das Gewebe kaum wahrgenommen wird.

TENS
[Bearbeiten | Quelltext bearbeiten]Die transkutane elektrische Nervenstimulation (TENS) ist die Anwendung von Reizstrom, die in der Zahnmedizin neben der Behandlung von Schmerzen auch zur Analgesie bei kleineren Eingriffen wie beispielsweise der Kariestherapie eingesetzt wird. Als Mechanismen sollen schmerzhemmende Botenstoffe (Neurotransmitter) und Endorphine sowie Enkephaline vermehrt ausgeschüttet werden. Durchblutungsfördernde gefäßerweiternde Substanzen wie beispielsweise vasoaktives intestinales Peptid (VIP-Hormon) werden vermehrt gebildet, wodurch die Übertragung von Schmerzimpulsen blockiert wird. Die Impulsweiterleitung peripherer (außerhalb des Rückenmarks und des Gehirns liegender) Nerven wird durch elektrische Hemmvorgänge blockiert.[31][32]
Das batteriebetriebene TENS-Therapiegerät besteht aus einem Generator und zwei Elektroden. Die Elektroden werden intraoral (im Mund) oder extraoral (außerhalb des Mundes) angebracht. Die Impulsstärke, -frequenz und Stromstärke werden vom Zahnarzt vorab eingestellt, können aber durch den Patienten über einen Handregler je nach Schmerzintensität verändert werden.
Nasenspray K305
[Bearbeiten | Quelltext bearbeiten]Die Kombination des Lokalanästhetikums Tetracain-HCl (30 mg/ml) mit dem Vasokonstringenz Oxymetazolin-HCl (0,5 mg/ml) als Nasenspray bewirkt bei leichteren Eingriffen eine Lokalanästhesie im Oberkiefer. In den USA ist ein solches Präparat unter dem Namen Kovanaze für Patienten ab einem Körpergewicht von 40 kg durch die FDA zugelassen. Bevorzugt kann diese Form der Lokalanästhesie sowohl bei Trypanophobikern als auch bei Kindern Anwendung finden. Als Nebenwirkungen des Sprays können vorübergehend eine laufende oder verstopfte Nase, Halsschmerzen, Kopfschmerzen und tränenden Augen resultieren.[33]
Zusatz eines Vasokonstriktors
[Bearbeiten | Quelltext bearbeiten]Der Zusatz eines Vasokonstriktors (zur Gefäßverengung) bewirkt eine antagonistische Wirkung zur Vasodilatation (Gefäßerweiterung) des Lokalanästhetikums.[34] Die Blutgefäße im Wirkbereich verengen und die Durchblutung wird gesenkt. Dadurch wird der Abtransport des Lokalanästhetikums selbst verlangsamt und seine Wirkungsdauer verlängert. Außerdem führt dies zu einer Blutleere im Operationsgebiet und dient somit bei chirurgischen Eingriffen der besseren Übersicht für den Operateur. Die Kombination von Procain und Adrenalin wurde im Jahre 1905 von Heinrich Braun als Meilenstein des medizinischen Fortschritts gelobt.[35]
Patientenklassifikation
[Bearbeiten | Quelltext bearbeiten]Die Einteilung der Patienten in Risikoklassen erfolgt nach der ASA-Klassifikation. Das im Mai 1941 von Meyer Saklad et al. unter dem Titel Grading of patients for surgical procedures von der American Society of Anesthesiologists (ASA) vorgeschlagene Schema unterscheidet die Patienten vor der Narkose anhand von systemischen Erkrankungen. Für die ambulante zahnärztliche Behandlung sind von den sechs Gruppen nur die ersten drei Gruppen relevant. Die Gruppen vier bis sechs beschreiben Fälle, die einer stationären Behandlung bedürfen.[36]
- ASA 1: Normaler, gesunder Patient
- ASA 2: Patient mit leichter Allgemeinerkrankung
- ASA 3: Patient mit schwerer Allgemeinerkrankung
Neben den in der ASA-Klassifikation mit ASA 3 und höher Eingruppierten gelten Schwangere, Kinder und Patienten über 65 Jahre bei der zahnärztlichen Lokalanästhesie als Risikopatienten. Insbesondere die Auswahl der Konzentration des Vasokonstriktors soll je nach ASA-Grad und der voraussichtlichen Dauer des Eingriffs erfolgen. Die Klassifikation ist jedoch wegen unklaren Definitionen, auch nach diversen Modifikationen, umstritten.[37]
Adrenalin
[Bearbeiten | Quelltext bearbeiten]
Bei einem Katecholaminzusatz > 1:100.000 wird die Grenzdosis eher durch den Vasokonstriktor bestimmt als durch die lokalanästhetische Substanz. Die Höchstdosis an Adrenalin (Epinephrin) limitiert in diesem Fall die zu verabreichende Menge an Lokalanästhetikum je Behandlungssitzung bei einem 70 kg schweren Menschen auf 20 ml. Bei Patienten mit kardiovaskulären Erkrankungen beträgt die Maximaldosis 40 Mikrogramm, was 8 ml der Lösung 1:200.000 (4 Karpulen) entspricht.[38][39] Hinsichtlich der Höchstdosis ist der Adrenalinzusatz in Retraktionsfäden zu berücksichtigen, die zur Blutstillung nach der Präparation von Zähnen für Zahnersatz Anwendung finden.
Bei Kindern bis 2 Jahren beträgt die Tageshöchstdosis eines adrenalinhaltigen Anästhetikums (1:200.000) 2 ml, bis 4 Jahren 4 ml, bis 12 Jahren 6 ml.[19]
Noradrenalin
[Bearbeiten | Quelltext bearbeiten]Noradrenalin (Norepinephrin) hat eine erheblich höhere Rate an unerwünschten Nebenwirkungen, beispielsweise das Auftreten von Kopfschmerzen, einer starken Blutdruckerhöhung und Bradykardie. Die Nebenwirkungsquote von Noradrenalin zu Adrenalin liegt bei 9:1. Adrenalin hat deshalb größtenteils das Noradrenalin als Vasokonstriktor verdrängt.[40]
Sonstige
[Bearbeiten | Quelltext bearbeiten]Felypressin (Octapressin) ist ein synthetischer Vasokonstriktor, chemisch mit Vasopressin verwandt, mit identischer Funktionsweise wie Epinephrin oder Norepinephrin, jedoch bei geringerer Wirkung und hat deshalb an Bedeutung verloren. Als wehenauslösendes Mittel ist es in der Schwangerschaft kontraindiziert. Es wird dem Prilocain mit 0,03 I.E. zugesetzt (Xylonest).[41]
Wirkungsdauer
[Bearbeiten | Quelltext bearbeiten]Eine Leitungsanästhesie hält unterschiedlich lange an, je nach verwendetem Lokalanästhetikum, dessen Konzentration und der zugesetzten Menge des Vasokonstriktors (Adrenalin oder Noradrenalin). Überwiegend werden die Lokalanästhestika Articain und Lidocain verwendet.

Beispiel Articain:[42]
- 2 % ohne Vasokonstriktor: eingriffsreife Wirkungsdauer ca. 20 Minuten
- 4 % mit Vasokonstriktor Adrenalin 1:200.000: eingriffsreife Wirkungsdauer ca. 45 Minuten
- 4 % mit Vasokonstriktor Adrenalin 1:100.000: eingriffsreife Wirkungsdauer ca. 75 Minuten
Demgegenüber kann ein subjektives Taubheitsgefühl zwei bis drei Stunden andauern. Es wird bei chirurgischen Eingriffen eine über den Eingriff hinausgehende Wirkungsdauer angestrebt, um unmittelbare postoperative Schmerzen zu vermeiden. Bei länger dauerndem Eingriff kann die Lokalanästhesie wiederholt werden. Erwachsene können im Laufe einer Behandlung bis zu 7 mg Articain pro kg Körpergewicht erhalten. Unter Aspirationskontrolle wurden bei gesunden Erwachsenen Mengen bis zu 500 mg (entspricht 12,5 ml Injektionslösung, beziehungsweise 7–8 Karpulen der 4-prozentigen Lösung) gut vertragen.[43]
Die Anflutzeit des Articains kann individuell bis zu 13 Minuten dauern, bevor eine ausreichende Anästhesietiefe erreicht wird.[44]
Bupivacain (z. B. Carbostesin) ist eines der am stärksten wirksamen Präparate, es wird in der Zahnheilkunde im Rahmen besonders langdauernder Behandlungen, für therapeutische Nervenblockaden sowie in der Schmerztherapie eingesetzt. Es ist in 0,25 und 0,5%iger Lösung im Handel. Der Wirkungseintritt findet verzögert statt. Die Wirkungsdauer hingegen beträgt im Oberkiefer durchschnittlich bis zu fünf, im Unterkiefer bis zu acht Stunden. Der Zusatz an Vasokonstriktor verlängert die Wirkungsdauer nicht.[45]
Phentolaminmesilat ist in der Lage, die Wirkungsdauer um die Hälfte und damit das Taubheitsgefühl des Lokalanästhetikums bei zahnärztlichen Anwendungen zu verkürzen.[46] Es ist seit Anfang 2011 in Deutschland zugelassen und seit 2013 in Deutschland unter dem Handelsnamen OraVerse, in der Schweiz als Regitin (2-(N-p-Tolyl-N-m-oxyphenyl-aminomethyl) imidazoli von Ciba[47]) nerhältlich. Eine Patrone enthält 400 μg Phentolaminmesilat.[48] Es wird in gleicher Weise appliziert wie das Anästhetikum selbst. Die Injektion ist schmerzfrei, weil die verabreichte Lokalanästhesie noch wirkt.
Häufigkeit der Anwendung
[Bearbeiten | Quelltext bearbeiten]In Deutschland wird die zahnärztliche Lokalanästhesie etwa 57 Millionen Mal pro Jahr ambulant durchgeführt, davon etwa 51,6 Millionen Mal bei Kassenpatienten.[49] Demgegenüber werden in allen anderen medizinischen Fachgebieten etwa 7,5 Millionen Lokalanästhesien ambulant durchgeführt.[50]
Seltene Anwendungen
[Bearbeiten | Quelltext bearbeiten]Nur noch in seltenen Ausnahmefällen werden eine Tuberanästhesie (am Oberkieferhöcker, Tuber maxillae), eine Schädelbasisanästhesie, eine perkutane Leitungsanästhesie im Gesicht, eine extraorale Leitungsanästhesie, eine intraossäre Anästhesie, eine intraseptale Anästhesie oder die Ausschaltung des Nervus infraorbitalis durchgeführt. Die Kälteanästhesie wird wegen der schleimhautschädigenden Wirkung kaum angewandt. Die zentrale Anästhesie des Nervus trigeminus durch eine Blockade am Ganglion Gasseri (Ganglion semilunare) erfolgt nur noch bei schwer beherrschbaren Schmerzzuständen bei einer Trigeminusneuralgie. Sie erfolgt in der Regel durch den Neurochirurgen unter röntgenologischer Kontrolle.
Gow-Gates-Technik
[Bearbeiten | Quelltext bearbeiten]Die Gow-Gates-Technik (benannt nach dem Erstbeschreiber, dem Australier George Gow-Gates) wurde 1973 entwickelt, um die Misserfolgsquote der Leitungsanästhesien auf nur 5 % zu vermindern. Mittels einer einzigen Injektion werden mehrere Leitungsanästhesien, nämlich des Nervus alveolaris inferior, des Nervus lingualis, des Nervus mylohyoideus, des Nervus auriculotemporalis und – mit 75-prozentiger Wirkung – auch des Nervus buccalis, durchgeführt. Hierzu wird ein Depot des Lokalanästhetikums am Kondylenhals des Unterkiefers gesetzt.[51] Bei weit geöffnetem Mund wird an der Incisura intertragica der Kondylenkopf ertastet und dient als „Zielmarke“. Die Injektionsnadel (Gaugegröße 27) wird zu zwei Dritteln in die Umschlagfalte hinter dem Tuber maxillae in den paratubären Raum eingeführt und der Knochenkontakt am Kondylenhals gesucht. Der Nervenstrang selbst liegt distal des Kondylus. Nach Aspirationstest und erfolgter Injektion soll der Patient den Mund eine weitere Minute weit geöffnet halten. Wegen der geringen vaskulären Versorgung dieses Bereichs und des dadurch verlangsamten Abtransports des Lokalanästhetikums wird ein Lokalanästhetikum (Mepivacain – Scandicain, Meaverin) ohne Vasokonstriktor verwendet. Die Injektion ist für den Patienten kaum wahrnehmbar.[52] Der Patient sollte zuvor aufgeklärt werden, dass bei der Gow-Gates-Lokalanästhesie eine Gesichtshälfte mehr oder minder vollständig anästhesiert sein wird.
-
Vorschubbewegung des Unterkiefers bei der Mundöffnung
-
Die Incisura intertragica liegt zwischen Tragus und Antitragus
-
Paratubärer Raum
-
Einschubrichtung der Injektionskanüle
-
Kondylus (rot)
Methode nach Laguardia und der Vazirfani-Akinosi-Block
[Bearbeiten | Quelltext bearbeiten]
Die Leitungsanästhesie nach Laguardia und der Vazirfani-Akinosi-Block wurden entwickelt, um notwendige Leistungsanästhesien des Nervus mandibularis bei behinderter Mundöffnung zu ermöglichen und dabei eine extraorale Leitungsanästhesie vermeiden zu können. Dabei wird die Injektionskanüle bei geschlossener Zahnreihe des Patienten an den oberen Backenzähnen entlang bis in das Spatium pterygomandibulare vorgeschoben und das Lokalanästhetikum injiziert.[53]
Intrapulpale Anästhesie
[Bearbeiten | Quelltext bearbeiten]Die unmittelbar in die eröffnete Pulpa durchgeführte Injektion von etwa 0,2–0,3 ml Anästhesielösung wird ergänzend zur üblichen Lokalanästhesie durchgeführt, wenn bei endodontischen Behandlungen (Wurzelkanalbehandlungen) keine ausreichende Schmerzausschaltung erreicht werden kann.[54]
Extraorale Leitungsanästhesie
[Bearbeiten | Quelltext bearbeiten]
Bei einer stark eingeschränkten Mundöffnung und Nichtdurchführbarkeit der erwähnten Anästhesietechniken wird in seltenen Fällen auf die extraorale Leitungsanästhesie zurückgegriffen.
Nervus alveolaris inferior
[Bearbeiten | Quelltext bearbeiten]Zur extraoralen Leitungsanästhesie des Nervus alveolaris inferior wird die Einstichstelle zwei Zentimeter vor dem Kieferwinkel, medial des Ramus mandibulae, aufgesucht. Die Injektionskanüle wird senkrecht entlang des Unterkieferknochens bis zur Lingula mandibulae (Knochenzunge an der Innenseite des Unterkieferastes, die das Foramen mandibulae überdeckt) vorgeschoben.
Nervus mentalis
[Bearbeiten | Quelltext bearbeiten]In ebenfalls sehr seltenen Fällen kann eine extraorale Leitungsanästhesie des Nervus mentalis durchgeführt werden. Hierzu wird die Einstichstelle drei Zentimeter unterhalb des Mundwinkels aufgesucht. Die Injektionskanüle wird senkrecht bis zum Knochenkontakt eingeführt.
Nervus infraorbitalis
[Bearbeiten | Quelltext bearbeiten]Bei der extraoralen Technik zur Leitungsanästhesie des Nervus infraorbitalis markiert man durch Palpation mit dem Zeigefinger der linken Hand von außen die Gegend des Foramen infraorbitale und sticht die Kanüle unterhalb des markierenden Fingers durch die Haut in Richtung auf das Foramen infraorbitale ein. Eine Injektion in den Canalis infraorbitalis ist zu vermeiden, da sonst eine Nervschädigung mit langandauernden Beschwerden nicht ausgeschlossen werden kann.[55]
Anästhesieversager
[Bearbeiten | Quelltext bearbeiten]Als Anästhesieversager bezeichnet man Lokalanästhesien, deren Wirkung nicht oder nur partiell eintritt.
Lokalanästhesie im entzündeten Bereich
[Bearbeiten | Quelltext bearbeiten]Entzündungen oder Infektionen an dem zu betäubenden Zahn können wegen des dadurch verursachten Abfalls des pH-Wertes zu einer Abschwächung der anästhetischen Wirkung (und zu einer Keimverschleppung in das umliegende Gewebe) führen.[56] Eine Diffusion des Anästhetikums in die Nervenfasern kann nur durch die undissoziierte (nicht in Ionen gespaltene) Base erfolgen. Der normalerweise leicht basische pH-Wert des Gewebes fällt durch eine Entzündung ab (pH ≤ 6,0), wodurch auf Grund des damit verbundenen geringeren Basenanteils die Diffusionsfähigkeit verringert und damit die Wirkung des Lokalanästhetikums (bis zur Wirkungslosigkeit) abgeschwächt werden kann.
Anatomische Ursachen
[Bearbeiten | Quelltext bearbeiten]Durch die hohe Gefäßdichte im Kopf- und Halsbereich kann es – auch bei negativem Aspirationstest – zu partieller oder völliger intravasaler Injektion des Anästhetikums kommen, so dass es seine Wirkung im Injektionsbereich nicht entfalten kann. Dies betrifft etwa 20 % aller Lokalanästhesien im Mundbereich.[57] Die hohe Gefäßdichte kann zu einem schnellen Abtransport des Anästhetikums führen, wodurch die Wirkung beziehungsweise die Wirkungsdauer reduziert werden kann.
Der Injektionspunkt bei der Leitungsanästhesie des Nervus mandibularis, speziell des Nervus alveolaris inferior, das Foramen mandibulae, ist klinisch weder tastbar noch auf andere Weise exakt lokalisierbar und unterliegt gleichzeitig einer anatomischen Vielfalt. Das Foramen mandibulae liegt beispielsweise bei Kindern weiter hinten, bei Totalprothesenträgern weiter vorn, was zum zahnärztlichen Allgemeinwissen gehört. Trotzdem kann es zum Anästhesieversager kommen, wenn das Foramen mandibulae von der üblichen Position abweicht.
Es kann eine akzessorische Innervation beispielsweise durch die Nervi mylohyoideii vorliegen.
Fehlerhafte Injektionstechnik
[Bearbeiten | Quelltext bearbeiten]Zu einem Anästhesieversager bei der Leitungsanästhesie des Nervus mandibularis kann es auch durch eine fehlerhafte Injektionstechnik in den Musculus pterygoideus medialis, in den Plexus venosus pterygoideus oder in die Parotisloge kommen.[58]
Diagnostische Lokalanästhesie
[Bearbeiten | Quelltext bearbeiten]Die Lokalanästhesie wird zur Eingrenzung von Zahnschmerzen verwendet, wenn der die Schmerzen verursachende Zahn nicht durch andere Verfahren herausgefunden werden kann. Hierzu werden einzelne Zähne gezielt anästhesiert und im Ausschlussverfahren der Verursacher gesucht.
Therapeutische Lokalanästhesie
[Bearbeiten | Quelltext bearbeiten]Zur Behandlung der atypischen Odontalgie (atypische Zahnschmerzen, siehe auch atypischer Gesichtsschmerz) wird die therapeutische Lokalanästhesie angewandt. Dabei werden einmalig oder an zwei aufeinander folgenden Tagen 1,7 ml des Lokalanästhetikums Articain ohne Vasokonstriktor in den Ort des Schmerzes injiziert.[59] Sie kommt auch im Rahmen der Neuraltherapie in Form der Heilanästhesie[60] zur Anwendung. Bei einem Teil der Patienten wird dadurch eine Schmerzlinderung erzielt, die weit über die Wirkdauer der Anästhesie andauert und im Idealfall zum völligen Verschwinden der Beschwerden führt[61]; die Wirkung von Heilanästhesie über den Placeboeffekt hinaus, lässt sich allerdings nicht belegen, weshalb sie auch zu den Pseudowissenschaften gezählt wird.[62]
Präventive Lokalanästhesie
[Bearbeiten | Quelltext bearbeiten]Bei einer Chemotherapie in der Onkologie werden zur Vorbeugung einer ausgeprägten Mukositis mehrere Lokalanästhesien mit Vasokonstriktor im Mund-/Kieferbereich verabreicht, wodurch eine Anflutung des Chemotherapeutikums in die Schleimhaut vermindert wird. Zusätzlich kann eine dreißigminütige Kältetherapie mittels Lutschen von Eiswürfeln vor der Bestrahlung die lokale Vasokonstriktion bei der Strahlentherapie verstärken. Die dadurch erreichte Sauerstoffunterversorgung des Gewebes vermindert die zelluläre Strahlenempfindlichkeit.[63]
Kontraindikationen
[Bearbeiten | Quelltext bearbeiten]Für die Anwendung des Vasokonstriktors Adrenalin gelten als absolute Kontraindikationen das Engwinkelglaukom, die hochfrequente absolute Arrhythmie und die Einnahme von trizyklischen Antidepressiva. Letztere erhöhen die Adrenalinwirkung um das Dreifache.[64]
Bei Kokain-Abusus darf dem Lokalanästhetikum kein (Nor-)Adrenalin zugesetzt sein, da Kokain den Abbau dieser Substanzen hemmt und es zu lebensbedrohlichen Hochdruckkrisen kommen kann.[65]
Unerwünschte Wirkungen
[Bearbeiten | Quelltext bearbeiten]Intravasale Injektion
[Bearbeiten | Quelltext bearbeiten]Gelangt eine zu große Menge der verwendeten Substanz in das Kreislaufsystem, beispielsweise bei unbemerkter intravenöser Injektion, kann es zu unerwünschten Wirkungen kommen. Diese zeigen sich in Unruhe, Schwindelgefühl, Herzklopfen, oralem Kribbeln, metallischem Geschmack im Mund bzw. Taubheit bis hin zu generalisierten Krampfanfällen.
Allergische Reaktionen
[Bearbeiten | Quelltext bearbeiten]Bei Lokalanästhetika vom Amid-Typ wurden vor allem allergische Reaktionen gegen bestimmte Stabilisatoren, die den Präparaten beigemischt waren, beobachtet, wie beispielsweise Methylparaben oder Natriumthiosulfat, welche als Konservierungsmittel dienen. Neuere Lokalanästhetika vom Amid-Typ werden parabenfrei hergestellt. Allergien treten vor allem bei Lokalanästhetika vom Ester-Typ (Procain – Novocain) auf, da beim Abbau dieser Substanzen Paraaminobenzoesäure entsteht, die für die allergische Reaktion verantwortlich gemacht wird. Lokalanästhetika vom Ester-Typ werden nur noch selten verwendet,[66]
Alveolitis sicca
[Bearbeiten | Quelltext bearbeiten]Die regelrechte Wundheilung nach einer Zahnextraktion erfolgt als Primärheilung. Dabei blutet die Alveole (Zahnfach) voll, es bildet sich ein Koagulum (Blutpfropf) in der Alveole, das nach einigen Tagen von einsprießenden Kapillaren durchblutet wird und sich über ein Granulationsgewebe in ein Narbengewebe umwandelt, woraus sich später wieder Knochen bildet. Bei einer sehr schwachen Blutung aus der Extraktionswunde – hierfür kann der Vasokonstriktorzusatz im Lokalanästhetikum verantwortlich sein – bildet sich eventuell erst gar kein Koagulum und der Knochen liegt frei, wodurch er den Mundkeimen ausgesetzt ist und eine Kontamination mit Bakterien resultiert. Die Folge ist eine schmerzhafte Wundheilungsstörung, die Alveolitis sicca (Synonyme: Trockene Alveole, Alveolitis sicca dolorosa, Dolor post extractionem oder dry socket), eine spezielle Form der Osteitis (Knochenentzündung).[67]
Lokalanästhesie bei ADHS
[Bearbeiten | Quelltext bearbeiten]Bei Aufmerksamkeits-Defizit-Hyperaktivitäts-Störungen (ADHS) kann es zu Abweichungen bei der Wirkung von Lokalanästhetika kommen. Die Wechselwirkungen von Methylphenidathydrochlorid (Ritalin), dem primär benutzten Medikament bei diesen Patienten, der ein selektiver Noradrenalin-/Dopamin-Wiederaufnahme-Hemmer (SNDRI) ist, schränken die Medikamentenauswahl ein. Die medikamentöse Therapie kann auch mit Atomoxetin (Strattera), einem selektiven Noradrenalin-Wiederaufnahmehemmer oder individuell rezeptierten Amphetaminen, die die Noradrenalin/Dopamin-Freisetzung beeinflussen, erfolgen. Die Wechselwirkungen sind Gegenstand der Forschung. Alle Präparate sind Sympathomimetika, was eine Erhöhung von Blutdruck und Herzfrequenz und eine Bronchodilatation bedeutet. Der Einsatz von Vasokonstriktoren in der Lokalanästhesie sollte daher vorsichtig erfolgen, das heißt in geringer Dosis (max. 1 mg/kg Körpergewicht, max. 40 mg). Wie bereits ausgeführt, beträgt bei Kindern bis 2 Jahren die Tageshöchstdosis eines adrenalinhaltigen Anästhetikums (1:200.000) 2 ml, bis 4 Jahren 4 ml, bis 12 Jahren 6 ml der Anästhesielösung.[19] Der Einsatz einer intraligamentären Anästhesie sei – wenn möglich – zu bevorzugen.[68] Aus einer Ambulanz für Erwachsene mit ADHS wurde berichtet, dass etwa 10–20 % der Betroffenen auffällig verlängerte (circa 24 Stunden) oder (häufiger) deutlich verkürzte und abgeschwächte Wirkungen einer Lokalanästhesie bei einer zahnärztlichen Behandlung angaben.[69][70]
Komplikationen
[Bearbeiten | Quelltext bearbeiten]Neben den systemischen unerwünschten Wirkungen (beispielsweise durch eine intravasale Injektion) kann es zu verschiedenen Komplikationen auf Grund der Verabreichungstechnik der Lokalanästhesie kommen. In den meisten Fällen sind diese reversibel und bleiben damit ohne Folgen.[19] Es können Nervenschädigungen auftreten, insbesondere des Nervus lingualis und des Nervus alveolaris inferior.[71] Diese sind meist irreversibel und aufklärungspflichtig.[72] Daneben können Gefäßschädigungen und Gewebeschäden der Schleimhaut auftreten. Hämatome (Blutergüsse) können durch Eröffnung von Blutgefäßen auftreten. In sehr seltenen Fällen kommt es zur Infektion (Spritzenabszess) oder zu einer Kieferklemme. Extrem selten tritt ein Bruch der Injektionskanüle auf, der im schlimmsten Fall zu ihrer Aspiration oder zum Verschlucken führen kann. Bei (auch vermuteter) Aspiration oder Verschlucken des Kanülenbruchstücks ist umgehend ein notärztlicher Transport zur stationären Behandlung beziehungsweise Überwachung notwendig.
Nadelstichverletzungen
[Bearbeiten | Quelltext bearbeiten]Zahnärzte erleiden bei ihrer beruflichen Tätigkeit durchschnittlich drei perkutane Verletzungen pro Jahr, am häufigsten als Nadelstichverletzung bei der Durchführung von Lokalanästhesien.[73] Bei Nadelstichverletzungen können verschiedenste infektiöse Erreger übertragen werden, vor allem das humane Immundefizienz-Virus (HIV) sowie das Hepatitisvirus B (HBV) und Hepatitisvirus C (HCV). Insgesamt wurde in Deutschland im Jahre 2002 die Zahl der Nadelstichverletzungen im Gesundheitswesen auf etwa 500.000 geschätzt.[74] Pro Jahr erkranken bei ihrer beruflichen Tätigkeit durch perkutane Verletzungen deutschlandweit rund 500 Personen an Hepatitis B.[75] 2007 verzeichnete die Deutsche Gesetzliche Unfallversicherung 3959 meldepflichtige Arbeitsunfälle, die durch „stechende und schneidende ärztliche Werkzeuge“ verursacht worden waren. Seither geht die Kurve stark nach unten. Im aktuellen Berichtsjahr 2014 wurden 1162 vergleichbare Fälle gemeldet.[76]
Statistik
[Bearbeiten | Quelltext bearbeiten]Statistik der Berufsgenossenschaft für Gesundheitsdienst und Wohlfahrtspflege zu Fällen mit Arbeitsunfähigkeit (AUF) im Bereich der Zahnmedizin nach Nadelstichverletzungen, bei denen eine HIV- oder Hepatitis-Postexpositionsprophylaxe bei Versicherten durchgeführt wurde:[76]
| Jahr | AUF* |
|---|---|
| 2015 | 80 |
| 2014 | 81 |
| 2013 | 69 |
| 2012 | 58 |
| 2011 | 59 |
| 2010 | 59 |
| 2009 | 44 |
| 2008 | 52 |
| 2007 | 38 |
* AUF = Fälle mit Arbeitsunfähigkeit
Impfungen
[Bearbeiten | Quelltext bearbeiten]
Hepatitis-A-Impfstoffe und Hepatitis-B-Impfstoffe werden zur Vorbeugung einer Infizierung empfohlen. Gegen Hepatitis C existiert bislang kein Impfstoff. Die Immunität dauert beim Hepatitis-B-Impfstoff etwa 25 Jahre.[77] Bei beruflich exponierten Personen wird in Großbritannien eine erneute Impfung alle fünf Jahre empfohlen.[78] Hepatitis-A-Impfstoffe befinden sich auf der Liste der unentbehrlichen Arzneimittel der Weltgesundheitsorganisation[79] und sind auch Bestandteil von Mehrfachimpfstoffen in Kombination mit Hepatitis-B-Impfstoffen.[80]
Biostoffverordnung
[Bearbeiten | Quelltext bearbeiten]Ende Juli 2013 ist eine Neufassung der Biostoffverordnung (BioStoffV) in Kraft getreten. Vor allem sollen Beschäftigte im Gesundheitsdienst besser vor Infektionsrisiken durch Stich- und Schnittverletzungen geschützt werden. Gemäß § 10 BioStoffV müssen gebrauchte spitze und scharfe Arbeitsmittel, zu denen Injektionsnadeln oder Skalpelle zählen, sicher entsorgt werden. Anlass für die Neufassung war die nötige Umsetzung der EU-Nadelstichrichtlinie von 2010 in nationales Recht.[81] Im Einzelnen sieht die Verordnung vor:
- Festlegung und Anwendung sicherer Verfahren für den Umgang mit scharfen/spitzen medizinischen Instrumenten und kontaminierten Abfällen und für deren Entsorgung
- Einführung sachgerechter Entsorgungsverfahren sowie deutlich gekennzeichneter und technisch sicherer Behälter für die Entsorgung scharfer/spitzer medizinischer Instrumente und Injektionsgeräte
- Vermeidung bzw. Einschränkung des unnötigen Gebrauchs scharfer/spitzer Instrumente
- Bereitstellung und Verwendung medizinischer Instrumente mit integrierten Sicherheits- und Schutzmechanismen
- Verbot des Wiederaufsetzens der Schutzkappe auf die gebrauchte Injektionsnadel (Recapping)
Recapping
[Bearbeiten | Quelltext bearbeiten]
Die „Technischen Regeln für Biologische Arbeitsstoffe“ (TRBA 250),[82] die vom Ausschuss für biologische Arbeitsstoffe (ABAS) im Gemeinsamen Ministerialblatt veröffentlicht werden, beschreiben unter Punkt 4.2.5 Ziffer 5 explizit für die Zahnmedizin im Bereich der Lokalanästhesie das einhändige Recapping als sicheres Arbeitsgerät im Sinne der TRBA 250. Das einhändige Recapping ist damit in Deutschland in Zahnarztpraxen zugelassen. Das bedeutet, dass die Injektionsnadel nach der Injektion mit einer Hand in die Schutzhülle wiedereingeführt werden darf, sofern die andere Hand sich nicht in der Nähe der Schutzhülle befindet. Beispielsweise kann dazu ein Schutzkappenhalter verwendet werden, der einen sicheren Abstand beim Recapping gewährleistet. Injektionskanülen sind auf der Zylinderampullenspritze verschraubt, so dass diese nicht einfach entsorgt werden können, sondern vom Spritzenbesteck abgeschraubt werden müssen. Injektionskanülen dürfen auch nicht verbogen oder abgeknickt werden, es sei denn, diese Manipulation dient der Aktivierung einer integrierten Schutzvorrichtung.[83]
In Österreich ist das Recapping seit Mai 2013 gemäß Nadelstichverordnung (NastV) § 4 Abs. 2, Nr. 2 verboten.[84]
Zur Vermeidung von Nadelstichverletzungen wurde speziell für die Zylinderampullenhalter ein System (VarioSafe) entwickelt, bei dem nach der Injektion einhändig eine Kunststoffhülle über die Kanüle geschoben und in zwei Positionen arretiert werden kann. Die erste und reversible Arretierung dient der Ablage zwischen den einzelnen Injektionen und die zweite der sicheren Entsorgung.[85]
Aufklärung des Patienten
[Bearbeiten | Quelltext bearbeiten]Bereits die Lokalanästhesie erfordert gemäß § 630e BGB die Erfüllung der medizinischen Aufklärungspflicht.
„Der Behandelnde ist verpflichtet, den Patienten über sämtliche für die Einwilligung wesentlichen Umstände aufzuklären. Dazu gehören insbesondere Art, Umfang, Durchführung, zu erwartende Folgen und Risiken der Maßnahme sowie ihre Notwendigkeit, Dringlichkeit, Eignung und Erfolgsaussichten im Hinblick auf die Diagnose oder die Therapie. Bei der Aufklärung ist auch auf Alternativen zur Maßnahme hinzuweisen, wenn mehrere medizinisch gleichermaßen indizierte und übliche Methoden zu wesentlich unterschiedlichen Belastungen, Risiken oder Heilungschancen führen können.“
Ferner wird vorgeschrieben, dass die Aufklärung mündlich, persönlich und rechtzeitig vor einem Eingriff zu erfolgen hat, damit der Patient über seine Entscheidung ausreichend nachdenken kann. Hierzu gehört bezüglich der Lokalanästhesie unter anderem die Aufklärung über die Alternativen, mögliche Nervenschädigungen oder die Gefahr der Bissverletzung während der Wirkungsdauer. Die Aufklärung ist zu dokumentieren. Eine eingeschränkte Fahrtüchtigkeit kann – im Gegensatz zu früherer Meinung – nicht dem Lokalanästhetikum allein angelastet werden.[86]
Das Oberlandesgericht Hamm hat am 19. April 2016 entschieden, dass ein Zahnarzt für eine Behandlung mittels Infiltrations- oder Leitungsanästhesie haften kann, wenn er den Patienten über die als echte Alternative mögliche Behandlung mittels intraligamentärer Anästhesie nicht aufgeklärt hat und die vom Patienten für den zahnärztlichen Eingriff erteilte Einwilligung (engl.: Informed consent) deswegen unwirksam gewesen ist. Es verurteilte den Zahnarzt zur Zahlung eines Schmerzensgelds in Höhe von 4.000 €.[87]
Geschichte der Lokalanästhesie in der Zahnmedizin
[Bearbeiten | Quelltext bearbeiten]
Ende 19. Jahrhundert
Nachdem der Augenarzt Carl Koller (1857–1944) 1884 erkannte, dass Kokain bei Verkostung die Zunge betäubt,[88] benutzte 1885 der Chirurg William Stewart Halsted (1852–1922) erstmals Kokain in der Zahnmedizin. Nach ersten Tierversuchen wendete er das Verfahren zur Betäubung des Nervus mandibularis als Leitungsanästhesie an. Neben der Oberflächen- und Leitungsanästhesie entwickelte sich daraus die Infiltrationsanästhesie. 1905 verlängerte der Leipziger Chirurg Heinrich Braun die Wirkdauer und -tiefe des von Alfred Einhorn entwickelten Procains, welcher dem Wirkstoff den Namen Novocain zuordnete, durch die Beigabe von Adrenalin. Dem aus Heilbronn stammenden Chemiker Friedrich Stolz war es 1905 im Auftrag von Hoechst gelungen, das Hormon Suprarenin künstlich herzustellen. Der Zahnarzt und Anatom Harry Sicher beschrieb 1920 in seinem Lehrbuch „Anatomie und Technik der Leitungsanästhesie im Bereiche der Mundhöhle“ die exakte Vorgehensweise bei der Durchführung der verschiedenen Lokalanästhesien im Mundbereich.[89] Lidocain war das erste Amino-Amid-Lokalanästhetikum, das durch die schwedischen Chemiker Nils Löfgren (1913–1967) und Bengt Lundqvist (1922–1953) im Jahre 1943 synthetisiert wurde.[90] Sie verkauften die Patentrechte des Lidocains an den schwedischen Pharmakonzern Astra AB. 1957 schritt die Entwicklung der Lokalanästhetika mit Synthetisierung des Mepivacains, 1963 des Bupivacains, 1958 des Prilocains und 1976 des Articains voran.[91] Im Jahre 1981 wurde als neue Anästhesiemethode die intraligamentäre Anästhesie entwickelt. Erste Versuche gab es bereits 1920 in Frankreich, wo die „Anesthésie par injections intraligamenteuses“ berichtet wird. Sie konnte sich zum damaligen Zeitpunkt aufgrund der zur Verfügung stehenden Instrumente nicht als Standardmethode durchsetzen.[92]
Honorierung
[Bearbeiten | Quelltext bearbeiten]Deutschland
[Bearbeiten | Quelltext bearbeiten]Die Lokalanästhesie wird – wie die meisten medizinischen Behandlungen – nach Dienstvertragsrecht (nicht nach Werkvertragsrecht) erbracht. Das bedeutet, dass eine ordnungsgemäße Behandlung geschuldet wird und in diesem Fall auch abgerechnet werden kann. Es wird jedoch nicht der Erfolg der Behandlung, also der Eintritt einer ausreichenden Betäubung, geschuldet. Für die Lokalanästhesie bedeutet dies, dass sie – nach ordnungsgemäßer Durchführung – jedoch mangelhaftem Wirkungseintritt (siehe oben: Anästhesieversager) – erneut erbracht und abgerechnet werden kann.
Gesetzliche Krankenkassen
[Bearbeiten | Quelltext bearbeiten]In Deutschland wird gemäß der Richtlinie des Gemeinsamen Bundesausschusses für eine ausreichende, zweckmäßige und wirtschaftliche vertragszahnärztliche Versorgung bei der Behandlung im Oberkiefer der Schmerz durch Infiltrationsanästhesie ausgeschaltet, bei größeren Eingriffen oder bei entzündlichen Prozessen sowie bei der chirurgischen Behandlung im Unterkiefer durch eine Leitungsanästhesie. Die Infiltrationsanästhesie ist neben der Leitungsanästhesie in der Regel nicht angezeigt. Dies gilt nicht bei einer Pardontalbehandlung. Bei chirurgischen und parodontal-chirurgischen Leistungen können in begründeten Ausnahmefällen die Infiltrationsanästhesie neben der Leitungsanästhesie abgerechnet werden, wenn nur so eine ausreichende Anästhesietiefe oder die Ausschaltung der Anastomosen erreicht werden kann.[93] Gemäß Bewertungsmaßstab zahnärztlicher Leistungen (BEMA) werden die Lokalanästhesien in Deutschland von den gesetzlichen Krankenkassen nach der
- BEMA-Nr. 40 Infiltrationsanästhesie mit 8 Punkten (ca. 7,50 €). (Die Leistung kann im Bereich von zwei nebeneinander stehenden Zähnen (Ausnahme: die beiden mittleren Schneidezähne oder bei intraligamentärer Anästhesie, bei denen die Infiltrationsanästhesie je Zahn abgerechnet wird) nur einmal je Sitzung abgerechnet werden),
- BEMA-Nr. 41a intraorale Leitungsanästhesie mit 12 Punkten (ca. 11,20 €),
- BEMA-Nr. 41b extraorale Leitungsanästhesie mit 16 Punkten (ca. 15,- €),
honoriert (Stand Juli 2014). Die Kosten der verwendeten Anästhetika sind mit dem Honorar abgegolten.[94] Die intraorale Oberflächenanästhesie, die Schmerzausschaltung durch TENS und CCLADS sind keine Vertragsleistungen.
Bei einer langen Dauer des Eingriffs und nachlassender Wirkung der Anästhesie kann diese erneut durchgeführt und abgerechnet werden.
Privatbehandlung
[Bearbeiten | Quelltext bearbeiten]Nach der privaten Gebührenordnung für Zahnärzte (GOZ) wird die Lokalanästhesie nach folgenden GOZ-Positionen berechnet:
- GOZ-Nr. 0080 Intraorale Oberflächenanästhesie, je Kieferhälfte oder Frontzahnbereich 30 Punkte (bei Ansatz des 2,3-fachen Satzes ca. 3,88 €)
- GOZ-Nr. 0090 Intraorale Infiltrationsanästhesie, 60 Punkte (bei Ansatz des 2,3-fachen Satzes ca. 7,76 €)
- GOZ-Nr. 0100 Intraorale Leitungsanästhesie, 70 Punkte (bei Ansatz des 2,3-fachen Satzes ca. 9,05 €)
- GOZ Extraorale Leitungsanästhesie: Analogberechnung gemäß GOZ § 6 Abs. 1
Wird die Leistung nach Nummer 0090 je Zahn mehr als einmal berechnet, ist dies in der Rechnung zu begründen. Bei den Leistungen nach den Nummern 0090 und 0100 sind die Kosten der verwendeten Anästhetika gesondert berechnungsfähig (ca. 1,- € je Zylinderampulle).[94] Die Schmerzausschaltung durch TENS oder mittels CCLADS sind als Leistung weder im BEMA noch in der GOZ enthalten. Die Berechnung kann als Verlangensleistung nach § 2 Abs. 3 GOZ erfolgen[95] – bei GKV-Patienten nach vorheriger Vereinbarung gemäß Bundesmantelvertrag-Zahnärzte § 4 Abs. 5 (BMV-Z) beziehungsweise Ersatzkassenvertrag-Zahnärzte § 7 Abs. 7 (EKVZ).[96]
Österreich
[Bearbeiten | Quelltext bearbeiten]Gemäß den Autonomen Honorarrichtlinien (AHR) der Österreichischen Zahnärztekammer (die jedoch nicht bindend sind) beträgt das Honorar für jede Art der Lokalanästhesie in der Zahnmedizin 20.- €. Dies gilt, falls ein Wahlzahnbehandler (Zahnarzt, der keinen Vertrag mit einer Gebietskrankenkassa abgeschlossen hat und daher auch keinen Zahnbehandlungsschein entgegennimmt) tätig wird.[97]
Schweiz
[Bearbeiten | Quelltext bearbeiten]Schweizer Zahnärzte sind an keinen Tarif gebunden. Gemäß dem Schweizer Zahnarzttarif, der jedoch nur für Mitglieder der Schweizerischen Zahnärzte-Gesellschaft (SSO) bindend ist, wird das Honorar durch Multiplikation der Taxpunktzahl der Leistung bei der Behandlung von Privatpatienten mit dem Taxpunktwert (TPW) ermittelt, der für eine Infiltrationsanästhesie maximal SFr. 5.80 (Stand 2014) betragen darf, aber auch unterschritten werden kann. Hiernach gilt nach der Ziffer 4065 eine Taxpunktzahl von 11 für die Infiltrationsanästhesie, was höchstens einen Betrag von SFr. 63,80 (umgerechnet 58,82 €) ergibt.[98]
Bei Sozialversicherungsfällen, die unter das Unfallversicherungsgesetz und das Krankenversicherungsgesetz fallen, sind sowohl Taxpunktzahl als auch Taxpunktwert (SFr. 3,10) pro Leistung fix. Dies ergibt für eine Infiltrationsanästhesie ein Honorar von SFr. 34,10 (umgerechnet 31,44 €).[99]
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Literatur
[Bearbeiten | Quelltext bearbeiten]- Walter Artelt: Die deutsche Zahnheilkunde und die Anfänge der Narkose und Lokalanästhesie. In: Zahnärztliche Mitteilungen. Band 54, 1964, S. 566–569, 671–677, 758–762 und 853–856.
- H. C. Niesel, H. Wulf, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Auflage. Georg Thieme, 2010, ISBN 978-3-13-154753-8 (eingeschränkte Vorschau in der Google-Buchsuche).
- N. Schwenzer: Zahn-Mund-Kiefer-Heilkunde: Zahnärztliche Chirurgie. 3. Auflage. Georg Thieme, 2000, ISBN 978-3-13-116963-1 (eingeschränkte Vorschau in der Google-Buchsuche).
- H. V. Makowski, J. F. Reuther, P. Kuleszynski: Anästhesie in der Zahnmedizin: die lokale und allgemeine Anästhesie in der Zahn-, Mund- und Kieferheilkunde. Hüthig, 1978, ISBN 978-3-7785-0442-0 (eingeschränkte Vorschau in der Google-Buchsuche).
- HA McLure, AP Rubin: Review of local anaesthetic agents. In: Minerva Anestesiol. Band 71, Nr. 3, 2005, S. 59–74, PMID 15714182, minervamedica.it (PDF; 113 kB).
Weblinks
[Bearbeiten | Quelltext bearbeiten]Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ H. A. Adams, E. Kochs, C. Krier: Current anesthesia techniques–an attempt at classification. In: Anästhesiologie, Intensivmedizin, Notfallmedizin, Schmerztherapie: AINS. Band 36, Nr. 5, 2001, S. 262–267, ISSN 0939-2661, doi:10.1055/s-2001-14470, PMID 11413694 (Review).
- ↑ H. C. Niesel, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 2. Auflage. Georg Thieme, 2003, ISBN 978-3-13-143412-8, S. 586 ff. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ P. Jöhren, G. Sartory: Zahnbehandlungsangst – Zahnbehandlungsphobie: Ätiologie, Diagnose, Therapie. Schlütersche, 2002, ISBN 978-3-87706-613-3, S. 51 ff. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Gander T., Kruse A. L., Lanzer M, Lübbes H.-T., Lokalanästhetika – Wirkmechanismus und Risiken (PDF; 222 kB) Swiss Dental Journal, SSO, 125: S. 44–45 (2015). Abgerufen am 15. Januar 2016.
- ↑ H. C. Niesel, H. Wulf, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Auflage. Georg Thieme, 2010, ISBN 978-3-13-795403-3, S. 556 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Roman Huber: Checkliste Komplementärmedizin. Karl F. Haug, 2014, ISBN 978-3-8304-7369-5, S. 268 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Friedrich Paukisch: Zur Geschichte der Druckanästhesie, Altes und Neues. Edelmann, 1936, S. 12 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Y. Nir, A. Paz, E. Sabo, I. Potasman: Fear of injections in young adults: prevalence and associations. In: American Journal of Tropical Medicine and Hygiene. Band 68, Heft 3, 2003, S. 341–344. PMID 12685642. Abgerufen am 1. September 2014.
- ↑ Demetra D. Logothetis: Local Anesthesia for the Dental Hygienist. 1. Auflage. Elsevier Health Sciences, 2013, ISBN 978-0-323-29133-0, S. 100 f. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Patentanmeldung WO2001030418A2: Karpule zur Aufnahme eines Arzneimittels. Angemeldet am 24. Oktober 2000, veröffentlicht am 3. Mai 2001, Anmelder: Dieter Hölzle Tech Projekte, Erfinder: Wilfried Weber, Frank R. Kasper.
- ↑ Klaus Rötzscher: Forensische Zahnmedizin. BoD – Books on Demand, 2003, ISBN 978-3-8334-0372-9, S. 35 (google.com).
- ↑ a b K. B. Bassett, A. C. DiMarco, D. K. Naughton: Local anesthesia for dental professionals. Pearson, 2009, ISBN 978-0-13-158930-8, S. 286 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Karger, Infusionstherapie und Klinische Ernährung. Band 3, S. 181,1976 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Norbert Schwenzer: Chirurgische Grundlagen. Georg Thieme Verlag, 2008, ISBN 978-3-13-159084-8, S. 266 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Stanley F. Malamed: Handbook of Local Anesthesia. Elsevier Health Sciences, 2014, ISBN 978-0-323-24202-8, S. 305 (google.com).
- ↑ Norbert Schwenzer: Chirurgische Grundlagen. Georg Thieme Verlag, 2008, ISBN 978-3-13-159084-8, S. 291 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Markus D. W. Lipp: Notfalltraining für Zahnärzte: Prophylaxe, Diagnose, Therapie. Schlütersche, 1997, ISBN 978-3-87706-465-8, S. 92 ff. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ H. C. Niesel, H. Wulf, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Auflage. Georg Thieme, 2010, ISBN 978-3-13-795403-3, S. 604 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ a b c d e Norbert Schwenzer: Zahn-Mund-Kiefer-Heilkunde: Zahnärztliche Chirurgie. Georg Thieme, 2000, ISBN 978-3-13-116963-1, S. 20 ff. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ H. C. Niesel, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 2. Auflage. Georg Thieme, 2003, ISBN 978-3-13-143412-8, S. 613 ff. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ ADA Status report, Journal of the American Dental Association (JADA) 1983, Band 106, S. 222–224. Abgerufen am 1. September 2014.
- ↑ Lokalanästhesie: Schmerzen, Druck, Unbehagen, ZMK, 3. Februar 2016. Abgerufen am 11. Juli 2019.
- ↑ Eberhardt Krüger: Anästhesie – Lokalanästhesie – Intraligamentäre Anästhesie. Medeco, Dentalatlas. Abgerufen am 1. September 2014.
- ↑ Walter Zugab: Die intraligamentäre Anästhesie in der zahnärztlichen Praxis. ( vom 14. Dezember 2004 im Internet Archive) In: Zahnärztliche Mitteilungen, ZM-online, Heft 6/2001, S. 46. Abgerufen am 1. September 2014.
- ↑ E. Kaufman, P. Weinstein, P. Milgrom: Difficulties in achieving local anesthesia. In: Journal of the American Dental Association (1939). Band 108, Nr. 2, 1984, S. 205–208, ISSN 0002-8177, PMID 6584494.
- ↑ Schwenzer N , Ehrenfeld M, Zahn-Mund-Kiefer-Heilkunde ‒ Chirurgische Grundlagen, Georg Thieme Verlag (2008), ISBN 978-3-13-593404-4.
- ↑ M. Berakdar, A. Kasaj et al.: Vergleichende Untersuchungen zwischen konventioneller Lokalanästhesie und einer neuen Injektionsmethode AMSA – The Wand in der nichtchirurgischen Parodontaltherapie. (PDF) In: Die Quintessenz, Jahrgang 77, Heft 5, 2004, S. 783–787. Abgerufen am 1. September 2014.
- ↑ S. Malamed, Anesthetic Agents and Computer-Controlled Local Anesthetic Delivery (CCLAD) in Dentistry ( vom 30. Juni 2014 im Internet Archive), Penn Well, Review. Abgerufen am 1. September 2014
- ↑ M. N. Hochman: Eine neue Technologie zur Einzelzahnanästhesie und Weiterentwicklung der intraligamentären Anästhesie. (PDF) In: Die Quintessenz, Jahrgang 58, Heft 3, 2007, S. 301–307. Abgerufen am 1. September 2014.
- ↑ M. A. Baumann, R. Beer: Endodontologie. Georg Thieme, 2007, ISBN 978-3-13-155002-6, S. 62 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ E. S. Jungck und D. Jungck: 11 Jahre Erfahrung mit TENStem. (PDF) Verband Deutscher Ärzte für Algesiologie – Berufsverband Deutscher Schmerztherapeuten. Abgerufen am 1. September 2014.
- ↑ Mark I. Johnson: Transcutaneous Electrical Nerve Stimulation (TENS): Research to Support Clinical Practice. Oxford University Press, 2014, ISBN 978-0-19-967327-8, S. 23 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Elliot V. Hersh, Andres Pinto u. a.: Double-masked, randomized, placebo-controlled study to evaluate the efficacy and tolerability of intranasal K305 (3 % tetracaine plus 0.05% oxymetazoline) in anesthetizing maxillary teeth. In: The Journal of the American Dental Association. 147, 2016, S. 278, doi:10.1016/j.adaj.2015.12.008.
- ↑ D. Jankovic: Regionalblockaden & Infiltrationstherapie: Lehrbuch und Atlas. ABW Wissenschaftsverlag, 2008, ISBN 3-936072-76-0, S. 25 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ D. Jankovic: Regionalblockaden & Infiltrationstherapie: Lehrbuch und Atlas. ABW Wissenschaftsverlag, 2008, ISBN 3-936072-76-0, S. 8 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Saklad M. Grading of patients for surgical procedures. Anesthesiology 1941; 2:281-4.
- ↑ P. H. Mak, R. C. Campbell, M. G. Irwin: The ASA Physical Status Classification: inter-observer consistency. American Society of Anesthesiologists. In: Anaesthesia and intensive care. Band 30, Nummer 5, Oktober 2002, S. 633–640, PMID 12413266.
- ↑ Astrid Kruse Guter, Christine Jacobsen, Klaus W. Grätz: Facharztwissen Mund-, Kiefer- und Gesichtschirurgie. Springer, 2013, ISBN 978-3-642-30003-5, S. 51 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Monika Daubländer, Peer Kämmerer: Lokalanästhesie im Alter. In: Zahnärztliche Mitteilungen. Heft 10/2012, S. 38–45. Abgerufen am 1. September 2014.
- ↑ H. Müllmann, K. Mohr, L. Hein: Pharmakologie und Toxikologie: Arzneimittelwirkungen verstehen – Medikamente gezielt einsetzen. Georg Thieme, 2010, ISBN 978-3-13-368517-7, S. 101 ff. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Norbert Schwenzer: Zahn-Mund-Kiefer-Heilkunde: Zahnärztliche Chirurgie. Georg Thieme, 2000, ISBN 978-3-13-116963-1, S. 6. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Ultracain Information. (PDF; 68 kB) Stand 2010, pharmazie.com; abgerufen am 1. September 2014.
- ↑ Ultracain Fachinformation. (PDF) Sanofi Aventis. Abgerufen am 1. September 2014.
- ↑ Judith Pfeiffer, Vergleichende experimentelle Untersuchung zum Einfluss unterschiedlicher Konzentrationen des Vasokonstriktors Adrenalin auf die Anästhesietiefe und -dauer von Articain in 4%- Lösung, Dissertation, Universitätsmedizin Mainz, 2001.
- ↑ Stanley F. Malamed: Handbook of Local Anesthesia. Elsevier Health Sciences, 2014, ISBN 978-0-323-24202-8, S. 285 (google.com).
- ↑ E. V. Hersh, P. A. Moore, A. S. Papas, J. M. Goodson, L. A. Navalta, S. Rogy, B. Rutherford, J. A. Yagiela: Reversal of soft-tissue local anesthesia with phentolamine mesylate in adolescents and adults. In: Journal of the American Dental Association. Band 139, Nr. 8, 2008, S. 1080–1093, ISSN 0002-8177. PMID 18682623.
- ↑ Neue Präparate. In: Münchener Medizinische Wochenschrift. Band 95, Nr. 1, 2. Januar 1953, S. XXII.
- ↑ M. Daubländer, D. Kauschat-Brüning: OraVerse® – der aktuelle Stand. In: ZMK, Jahrgang 29, Heft 9, 2013, Stand 5. November 2013. Abgerufen am 31. August 2014.
- ↑ KZBV Jahrbuch. Statistische Basisdaten zur vertragszahnärztlichen Versorgung/2013. Kassenzahnärztliche Bundesvereinigung (KZBV), 2013, ISBN 978-3-944629-01-8.
- ↑ Abgeleitet aus: T. Keßler: Leistungsausgaben und Häufigkeitsverteilung von Honorarziffern in der ambulanten ärztlichen Versorgung 2005/2006. ( vom 28. Juli 2014 im Internet Archive) WIP-Diskussionspapier 2/08, Wissenschaftliches Institut der PKV, 2008. Abgerufen am 31. August 2014.
- ↑ H. C. Niesel, H. Wulf, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Auflage. Georg Thieme, 2010, ISBN 978-3-13-795403-3, S. 617 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Martin S. Spiller, Gow-Gates-Technik ( vom 4. Juli 2016 im Internet Archive) (englisch). Abgerufen am 5. Juli 2016.
- ↑ H. C. Niesel, H. Wulf, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Auflage. Georg Thieme, 2010, ISBN 978-3-13-795403-3, S. 618 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ H. C. Niesel, H. Wulf, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Auflage. Georg Thieme, 2010, ISBN 978-3-13-795403-3, S. 620 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Hugo Van Aken: Lokalanästhesie, Regionalanästhesie, regionale Schmerztherapie. Georg Thieme Verlag, 2003, ISBN 978-3-13-143412-8, S. 537 (google.com).
- ↑ A. P. Saadoun, S. Malamed: Intraseptal anesthesia in periodontal surgery. In: Journal of the American Dental Association (1939). Band 111, Nr. 2, August 1985, S. 249–256, ISSN 0002-8177. PMID 3876361.
- ↑ H. C. Niesel, H. Wulf, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Auflage. Georg Thieme, 2010, ISBN 978-3-13-795403-3, S. 602 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ Thomas Weber: Memorix Zahnmedizin. Georg Thieme, 2010, ISBN 978-3-13-114373-0, S. 279 ff. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ J. C. Türp: Therapeutische Lokalanästhesie zur Behandlung der atypischen Odontalgie. (PDF; 116 kB) In: Schweiz Monatsschr Zahnmed. Band 115, 2005, S. 1012–1018. Abgerufen am 1. September 2014.
- ↑ Vgl. Kurt Rüdiger von Roques: Die Stellung der Heilanästhesie in der Pathologie und Therapie. In: Münchener medizinische Wochenschrift. Band 87, 1940, S. 34–37.
- ↑ M. Ratschow: Kritisches zur Wirkungsbreite der Neuraltherapie (Heilanästhesie). In: Acta Neurovegetativa. 3, 1951, S. 198–210, doi:10.1007/BF01229036.
- ↑ Roland Mühlbauer: Neuraltherapie: Behandlung per Spritze. In: Apotheken Umschau. 30. April 2015, abgerufen am 12. März 2022.
- ↑ W. Dörr, J. Haagen et al.: Behandlung der oralen Mukositis in der Onkologie. ( vom 23. November 2015 im Webarchiv archive.today) In: Im Focus Onkologie. Nr. 7–8, 2010, S. 1–5. Abgerufen am 1. September 2014.
- ↑ Christoph Klaus Müller, Die Lokalanästhesie. Welche Risiken bestehen aus allgemeinmedizinischer Sicht?, Zahnärzteblatt Baden-Württemberg, Ausgabe 03/2011. Abgerufen am 9. März 2015.
- ↑ Kokain-Wirkung. Drogen-net; abgerufen am 21. Oktober 2016.
- ↑ W. Zink, B. M. Graf: Toxikologie der Lokalanästhetika. Pathomechanismen – Klinik – Therapie. In: Anaesthesist. Band 52, Nr. 12, 2003, S. 1102–1123, PMID 14691623, uni-heidelberg.de ( vom 10. März 2016 im Internet Archive) (PDF; 462 kB).
- ↑ R. S. R. Buch et al.: Dolor post extractionem – Die lokale Therapie der Alveolitis mit medikamentösen Einlagen. In: zm 95, Nr. 20, 16. Oktober 2005, S. 54–58.
- ↑ Kirsten Schmied, Der Zappelphilipp beim Zahnarzt, 2. Oktober 2015. Abgerufen am 11. Juli 2019.
- ↑ Berthold Langguth et al., Unerwünschte Wachheit während der Narkose, Deutsches Ärzteblatt, Jg. 108, Heft 31–32, S. 541, 8. August 2011. Abgerufen am 11. Juli 2019.
- ↑ Rainer Laufkötter, Berthold Langguth, Monika Johann, Peter Eichhammer, Göran Hajak: ADHS des Erwachsenenalters und Komorbiditäten. In: psychoneuro. 31, 2005, S. 563, doi:10.1055/s-2005-923370, PDF.
- ↑ Differentialtherapie nach Schädigung des N. lingualis und N alveolaris inferior. ( vom 2. Februar 2017 im Internet Archive) (PDF)
- ↑ Wissenschaftliche Stellungnahme der Deutschen Gesellschaft für Zahn-, Mund- und Kieferheilkunde (DGZMK). Abgerufen am 31. August 2014.
- ↑ Thomas Weber: Memorix Zahnmedizin. Georg Thieme, 2010, ISBN 978-3-13-114373-0, S. 14 ff. (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ F. Hofmann, N. Kralj, M. Beie: Needle stick injuries in health care – frequency, causes und preventive strategies. In: Gesundheitswesen (Bundesverband der Ärzte des Öffentlichen Gesundheitsdienstes (Germany)). Band 64, Nr. 5, 2002, S. 259–266, ISSN 0941-3790, doi:10.1055/s-2002-28353, PMID 12007067 (Volltext).
- ↑ M. v. d. Heuvel: Sachgerechte Abfallentsorgung in der Zahnarztpraxis. (PDF) In: Bayerisches Zahnärzteblatt. 11/2012, S. 38–40. Abgerufen am 1. September 2014.
- ↑ a b Schutz vor Nadelstichverletzungen in Gesundheitsversorgung und Pflege (PDF; 558 kB) Kleine Anfrage, Deutscher Bundestag Drucksache 18/9654 18. Wahlperiode 19. September 2016. Abgerufen am 24. Oktober 2016.
- ↑ Pierre Van Damme, Koen Van Herck: A review of the long-term protection after hepatitis A and B vaccination. In: Travel Medicine and Infectious Disease. 5, 2007, S. 79, doi:10.1016/j.tmaid.2006.04.004. PMID 17298912.
- ↑ Joint Committee on Vaccination and Immunisation: Immunisation Against Infectious Disease 2006 („The Green Book“). 3rd edition (Chapter 18 revised 10 October 2007) Auflage. Stationery Office, Edinburgh 2006, ISBN 0-11-322528-8, Chapter 18 Hepatitis B, S. 468 (webarchive.org [PDF; abgerufen am 1. Oktober 2022]).
- ↑ WHO Model List of EssentialMedicines. In: World Health Organization. Oktober 2013, abgerufen am 22. April 2014.
- ↑ Jiri Beran: Bivalent inactivated hepatitis A and recombinant hepatitis B vaccine. In: Expert Review of Vaccines. 6, 2007, S. 891, doi:10.1586/14760584.6.6.891.
- ↑ Biostoffverordnung vom 15. Juli 2013 (BGBl. I S. 2514). (PDF) Bundesministerium der Justiz und für Verbraucherschutz. Abgerufen am 1. September 2014.
- ↑ TRBA 250 Biologische Arbeitsstoffe im Gesundheitswesen und in der Wohlfahrtspflege. (PDF) Stand: 2. Mai 2018, Ausschuss für Biologische Arbeitsstoffe (ABAS), Punkt 4.2.5, Ziffer 5. Abgerufen am 21. August 2019.
- ↑ Regelungen der TRBA 250. ( vom 15. Juli 2014 im Internet Archive) SAFETY FIRST! Deutschland, ipse Communication. Abgerufen am 31. August 2014.
- ↑ Nadelstichverordnung. Fassung vom 11. Mai 2013, Rechtsinformationssystem der Republik Österreich (RIS). Abgerufen am 31. August 2014.
- ↑ Lothar Taubenheim, Die intraligamentäre Anästhesie: Vorbehalte abbauen, Dentale Implantologie, 15. November 2013. Abgerufen am 1. Februar 2016.
- ↑ R. Rahn: Fahrtauglichkeit nach zahnärztlicher Lokalanästhesie und zahnärztlichen Eingriffen. ( vom 28. August 2013 im Internet Archive) ZBay Online, 12/1999. Abgerufen am 31. August 2014.
- ↑ Aufklärungspflicht zu Behandlungsalternativen zur Infiltrations- oder Leitungsanästhesie, intraligamentäre Anästhesie, Oberlandesgericht Hamm, Urteil vom 19. April 2016, Az. 26 U 199/15
- ↑ G. Kluxen: Sigmund Freud: Über Coca – Versäumte Entdeckung. In: Deutsches Ärzteblatt. Band 88, Nr. 45, 1991, S. A-3870.
- ↑ Harry Sicher: Anatomie und Technik der Leitungsanästhesie im Bereiche der Mundhöhle: Ein Lehrbuch für den Praktischen Zahnarzt. Springer-Verlag, 2013, ISBN 978-3-642-92263-3 (google.com).
- ↑ von Sinatra/Jahr/Watkins-Pitc: The Essence of Analgesia and Analgesics – Sinatra/Jahr/Watkins-Pitc. ISBN 1-139-49198-9, S. 280 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ H. C. Niesel, H. Wulf, H. K. Van Aken: Lokalanästhesie, Regionalanästhesie, Regionale Schmerztherapie. 3. Auflage. Georg Thieme, 2010, ISBN 978-3-13-795403-3, S. 79 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ A. Langbein: Patientenschonende Lokalanästhesie bei zahnärztlichen therapeutischen Maßnahmen unter besonderer Betrachtung der intraligamentären Anästhesie als primäre Methode der Schmerzausschaltung. (PDF; 710 kB) Dissertation, Ludwig-Maximilians-Universität zu München 2011. Abgerufen am 1. September 2014.
- ↑ Richtlinie des Gemeinsamen Bundesausschusses für eine ausreichende, zweckmäßige und wirtschaftliche vertragszahnärztliche Versorgung. (PDF; 158 kB) IV Nr. 6, Bundesausschuss der Zahnärzte und Krankenkassen, 1. März 2006. Abgerufen am 31. August 2014.
- ↑ a b Zahnärztliche Gebührenverzeichnisse. Kassenzahnärztliche Bundesvereinigung (KZBV). Abgerufen am 31. August 2014.
- ↑ Gebührenordnung für Zahnärzte (GOZ). ( vom 21. Oktober 2014 im Internet Archive) (PDF) Bundeszahnärztekammer, Stand 5. Dezember 2011. Abgerufen am 3. September 2014.
- ↑ Bundesmantelvertrag Zahnärzte BMV-Z und Ersatzkassenvertrag Zahnärzte EKV-Z. Kassenzahnärztliche Bundesvereinigung, Stand jeweils 1. April 2014. Abgerufen am 3. September 2014.
- ↑ Autonome Honorarrichtlinien 2014/2015. ( vom 20. Januar 2015 im Internet Archive) Österreichische Zahnärztekammer, 13. Juni 2014. Abgerufen am 31. August 2014.
- ↑ Zahnarzttarif, Kurzfassung. (PDF) Schweizerische Zahnärzte-Gesellschaft (SSO). Abgerufen am 31. August 2014.
- ↑ Zahnarzt-Tarif. (PDF; 190 kB) Schweizerische Zahnärzte-Gesellschaft (SSO). Abgerufen am 31. August 2014.




