Bandscheibenvorfall
| Klassifikation nach ICD-10 | |
|---|---|
| M50 | Zervikale Bandscheibenschäden |
| M51 | Sonstige Bandscheibenschäden |
| ICD-10 online (WHO-Version 2019) | |

Der Bandscheibenvorfall (lateinisch Prolapsus nuclei pulposi, ärztlich oft Nucleus-pulposus-Prolaps, kurz NPP), auch Bandscheibenprolaps (BSP), Bandscheibenhernie, Discushernie (oder Diskushernie) und Discusprolaps, ist eine Erkrankung der Wirbelsäule, bei der Teile der Bandscheibe in den Wirbelkanal – den Raum, in dem das Rückenmark liegt – vortreten. Im Gegensatz zur Bandscheibenprotrusion (Vorwölbung) wird beim Prolaps der Faserknorpelring der Bandscheibe (Anulus fibrosus) ganz oder teilweise durchgerissen, während das hintere Längsband (Ligamentum longitudinale posterius) intakt bleiben kann (sogenannter subligamentärer Bandscheibenvorfall).
Die Ursache ist oft eine Überlastung bei Vorschädigung der Bandscheiben, ein Bandscheibenvorfall kann aber auch ohne äußeren Anlass auftreten. Symptome des Bandscheibenvorfalls sind starke, häufig in die Extremitäten ausstrahlende Schmerzen, oft mit einem Taubheitsgefühl im Versorgungsgebiet der eingeklemmten Nervenwurzel, gelegentlich auch Lähmungserscheinungen. Eine Behandlung ist meistens konservativ möglich, schwere Vorfälle müssen operativ behandelt werden.
Geschichte
[Bearbeiten | Quelltext bearbeiten]Die erste Exstirpation eines Bandscheibenvorfalls führte Fedor Krause bei einem Patienten mit Verdacht auf ein extradurales Enchondrom 1908 aus. Dass ein Bandscheibenvorfall die Ursache für eine etwa Ischialgien verursachende Nervenwurzelkompression sein kann, wurde erstmals 1934 vom Neurochirurgen William Jason Mixter (1880–1958) und vom Orthopäden Joseph Seaton Barr (1901–1963) beschrieben, die auch erstmals eine Laminektomie als erfolgreiche chirurgische Behandlung lumbaler Bandscheibenhernien durchführten.[1][2] Zur radiologischen Darstellung der Bandscheiben[3] entwickelte vor allem K. Lindblom 1948 die Diskographie.[4]

Ursachen
[Bearbeiten | Quelltext bearbeiten]
Bandscheiben sind bradytrophe Gewebe, das heißt, sie werden nicht direkt aus dem Blutkreislauf heraus mit Nährstoffen versorgt, sondern durch Diffusion. Hierbei spielen semipermeable Membranen, welche die Knorpelringe voneinander trennen, die entscheidende Rolle. Durch Scherkräfte können diese Membranen einreißen, wodurch sie ihre Funktion verlieren und die Bandscheibe nebst Gallertkern der Bandscheibe (Nucleus pulposus) austrocknet (black disc lesion). Wenn es zu einem Bandscheibenvorfall kommt, ist der Gallertkern praktisch nicht mehr in seiner ursprünglichen Form vorhanden. Der Bandscheibenvorfall entsteht also zumeist auf dem Boden einer langjährigen Vorschädigung der Bandscheibe. Der Gallertkern (ca. 80 % Wasser) besteht bei der gesunden Bandscheibe aus einem gallertigen, zellarmen Gewebe und übernimmt bei Belastung zusammen mit den Knorpelringen und den Membranen die Funktion einer hydraulischen Kugel („Wasserkissen“). Die Wirbelkörper und Bandscheiben vorne ermöglichen zusammen mit den kleinen Wirbelgelenken hinten („Facettengelenke“) die hohe Beweglichkeit der gesamten Wirbelsäule und ihre hohe Stabilität.
Die menschliche Wirbelsäule hat 23 Bandscheiben. Zwischen dem ersten Wirbel (lat. Atlas) – von oben gezählt – und dem zweiten Wirbel (Axis) ist keine Bandscheibe ausgebildet. Damit wird dem Kopf beim Nicken (Atlas) und Drehen (Axis) die erforderliche Bewegungsfreiheit gegeben. Außerdem konzentrieren sich dort wesentliche Nervenstränge und die Blutversorgung zum Kopf.
Es gibt verschiedene Ursachen für einen Bandscheibenvorfall: genetische Schwächen, einseitige Belastungen oder eine Schwäche der paravertebralen, also der neben den Wirbeln gelegenen Muskulatur. Die ausschließlich unfall- oder verletzungsbedingte Schädigung der Bandscheibe ist bislang nicht als Ursache nachgewiesen – dem widersprechende Argumentationen werden von Berufsgenossenschaften und Sozialgerichten höchst selten anerkannt. Gesundes Bandscheibengewebe soll nach gängiger Meinung, wenn überhaupt, mit einem Stück Knochen zusammen aus dem Wirbelkörper ausreißen. Häufig tritt ein Bandscheibenvorfall auch während einer Schwangerschaft auf. Es gibt viele alte Menschen von über 90 Jahren, die in ihrem arbeitsreichen Leben niemals Beschwerden an der Wirbelsäule beziehungsweise den Bandscheiben hatten. Dagegen gibt es Kinder, die schon einen Bandscheibenvorfall erleiden mussten.
Mögliche Ursachen für den rasanten Anstieg von Bandscheibenvorfällen in der heutigen Zeit sind Bewegungsmangel und Fehlhaltungen, vor allem bei Büroarbeiten. In einigen Studien konnte ein erhöhtes Risiko bei Übergewicht nach Body-Mass-Index gegenüber Bandscheibenveränderungen festgestellt werden.[5] In einer finnischen Studie zeigte sich ein 2-fach erhöhtes Risiko einer stationären Behandlung von Bandscheibenerkrankungen bereits bei einem BMI > 27,5 kg/m².[6]
Das durchschnittliche Erkrankungsalter liegt bei 40 Jahren, die am häufigsten betroffenen Wirbel liegen (als lumbale Diskushernie) im Lendenwirbelbereich (lumbal). Weniger häufig betroffen sind (bei cervikalen Diskushernien) Halswirbel (zervikal) und nur sehr selten die Brustwirbel (thorakal). Das Verhältnis ist etwa 100 zu 10 zu 1.

Symptome
[Bearbeiten | Quelltext bearbeiten]
Viele Bandscheibenvorfälle sind symptomlos und bedürfen dann keiner Behandlung. Bei alten gesunden Patienten werden z. B. in über 60 % der Fälle Bandscheibenvorfälle als Zufallsbefund festgestellt.[7] Es ist daher wichtig, vor einer Therapie festzustellen, ob sich die Beschwerden des Patienten durch die betroffene Bandscheibe erklären lassen.
Typischerweise verursachen Bandscheibenvorfälle Rückenschmerzen (Lumbalgie) mit oder ohne Ausstrahlung in die Beine (Ischialgie) oder in die Arme (Brachialgie). Bei der mediolateralen Diskushernie werden tiefliegende Nerven komprimiert. Je nach Schwere der Symptomatik kann es dann auch zu einem Taubheitsgefühl oder zu einem Muskelausfall im Versorgungsgebiet der eingeklemmten Nervenwurzel kommen.[8]
Ein Bandscheibenvorfall kann zu einem positiven Lasègue-Zeichen und Kernig-Zeichen führen. In Extremfällen kann es zu einem Querschnittsyndrom kommen, dadurch können z. B. eine Stuhl- und/oder eine Harninkontinenz sowie eine Reithosenanästhesie auftreten.
Red Flags
[Bearbeiten | Quelltext bearbeiten]Red Flags sind anamnestische und klinische Hinweise auf einen dringenden Bedarf weiterführender Untersuchungen, um andere Ursachen auszuschließen bzw. diese dann adäquat behandeln zu können. Nach der deutschen AWMF-Leitlinie[7] sind dies:
- Unfall
- Osteoporose und Bagatelltrauma
- Tumoranamnese
- Infektion
- Gewichtsverlust
- Fieber
- Schmerzverstärkung in der Nacht
- Progrediente Nervenausfälle
- Nachlassende Schmerzen und Parese
- Kauda-Syndrom
- Miktionsstörung (typischerweise Harnverhalt, Überlaufblase, ggf. Inkontinenz)
Diagnostik
[Bearbeiten | Quelltext bearbeiten]
Der Spinalkanal erscheint in dieser Auswertungstechnik hell, die von links kommende, dunkle Vorwölbung ist der Vorfall, der den Spinalkanal abklemmt.
Ein Bandscheibenvorfall kann mittels MRT diagnostiziert werden. Als alternatives Verfahren kann ein Bandscheibenvorfall auch mittels CT festgestellt werden, die jedoch aufgrund der Strahlenbelastung und des schlechteren Weichteilkontrastes Nachteile gegenüber einem MRT hat. Ein älteres Verfahren, das besonders vor der Einführung von MRT- und CT-Geräten verwendet wurde, aber auch heute noch Einsatz bei besonderen neurologischen Fragestellungen oder Kontraindikationen zu einer MRT-Untersuchung findet, ist die Myelographie. Hierbei wird ein Kontrastmittel in den Liquorraum gespritzt.
Nach der Untersuchung sollte ein neurologisch erfahrener Arzt feststellen, ob festgestellte Veränderungen die Beschwerden des Patienten erklären können oder ob es sich nur um einen Zufallsbefund handelt.
Differentialdiagnose
[Bearbeiten | Quelltext bearbeiten]- Bandscheibenvorwölbung (Bandscheibengewebe ist lediglich nach außen vorgewölbt, der Anulus fibrosus (Faserring) ist intakt)
- Periphere arterielle Verschlusskrankheit (typischerweise Raucher. Beschwerdezunahme beim Gehen)
- Spinalkanalstenose (typischerweise zunehmende Beschwerden beim Gehen)
- Hüftverschleiß (typischerweise Schmerzverstärkung bei Rotation in der Hüfte)
- Iliosakralgelenksarthrose (typischerweise druckempfindlich)
- Facettengelenksarthrose (typischerweise nur lokaler Rückenschmerz ohne Ausstrahlung in die Arme oder Beine)
- neuroforaminale Stenose (z. B. bei Facettengelenksarthrose)
- postoperatives Narbengewebe
- Bannwarth-Syndrom (Krankheitsfälle mit schmerzhafter Entzündung von peripheren Nerven)
Behandlung
[Bearbeiten | Quelltext bearbeiten]Konservative Therapie
[Bearbeiten | Quelltext bearbeiten]Bei erhaltener Beweglichkeit wird empfohlen, so schnell wie möglich zu normalen Aktivitäten zurückzukehren.[9] Eine Bettruhe ist nicht empfehlenswert, da hierfür kein Therapieeffekt nachgewiesen wurde.
Bei fehlender Beweglichkeit sollte frühzeitig eine effektive medikamentöse Schmerztherapie durchgeführt werden.
Eine Einweisung ins Krankenhaus sollte bei Red Flags (siehe unter Symptome), ambulant nicht beherrschbaren Schmerzen und zunehmenden neurologischen Ausfällen erfolgen.
Wärmetherapie, Massagen mit Bewegungstherapie, Elektrotherapie, Bindegewebsmassagen können im Einzelfall die Beschwerden lindern. Der Nutzen lässt sich aber z. T. nicht wissenschaftlich belegen.
Eine Manuelle Medizin (Chiropraktik, spinale Manipulationen) ist bei ausstrahlenden Schmerzen kontraindiziert. Bei akuten nicht ausstrahlenden Schmerzen ist eine manuelle Therapie innerhalb der ersten 4–6 Wochen nicht wirksamer als Standardbehandlungen.[10][7]
Krankengymnastik (Physiotherapie) ist bei chronischen[11] und subakuten[12][13] Schmerzen hilfreich. Im akuten Stadium konnte bisher kein Nutzen nachgewiesen werden.
Bei Patienten, die an Rückenschmerzen mit Ausstrahlung ins Bein leiden, kann bei chronischen Beschwerden die sogenannte Rückenschule hilfreich sein.[14]
Die periradikuläre Therapie (PRT) ist ein Verfahren, bei der unter CT- oder Röntgen-Kontrolle Kortison an die betroffene Nervenwurzel gespritzt wird, die mindestens 2× durchgeführt werden sollte. In 67 % der Fälle kann damit bei einem Bandscheibenvorfall Schmerzfreiheit erreicht werden.[15] In Deutschland wird die Untersuchung bei Kassenpatienten in der Regel nicht von der Krankenkasse bezahlt. Gegebenenfalls werden die Kosten übernommen, wenn ein Schmerztherapeut den Patienten zum Radiologen überweist.
Des Weiteren besteht die Möglichkeit der enzymatischen Behandlung des (lumbalen) Bandscheibenvorfalls durch Chemonukleolyse mittels röntgengesteuerter Injektion des Enzyms Chymopapain (oder einer mikrobiellen Kollagenase) in den Nucleus pulposus, wodurch es zur Auflösung bzw. Volumenverminderung von vorgefallenem Bandscheibengewebe kommt.[16] Erstmals durchgeführt wurde die Chemonukleolyse um 1960 und war zunächst in Kanada[17] und den USA verbreitet.[18][19]
Operative Therapie
[Bearbeiten | Quelltext bearbeiten]Wegen der hohen Komplikationsrate gilt eine strenge Indikationsstellung zur Operation.
Eindeutige Indikationen zur Operation laut AWMF-Leitlinie sind:
- Cauda-equina-Syndrom mit akuter Paraparese bei ausgedehntem Bandscheibenvorfall oder bei einem Wirbelkörperbruch.
- Blasen- und Mastdarmlähmung
- Zunehmende oder akut aufgetretene schwere Muskelausfälle
Eine Operation kann als letzter Versuch durchgeführt werden, wenn alle nicht-operativen Verfahren versucht wurden und die Schmerzen sich trotzdem nicht aushalten lassen.
Komplikationen der Operation können u. a. sein:
- häufig postoperative Narbenbildung, die z. B. die Nervenwurzel oder den Duralsack einklemmen kann
- häufig Reprolaps/Rezidiv
- z. T. schwere Infektion ggf. mit Abszedierung
- Liquorleckage (Liquor cerebrospinalis) bei Verletzung der Dura, z. B. mit schweren Kopfschmerzen
Die Rezidivrate bei der mikrochirurgischen OP liegt bei > 10 %. Man spricht von einem Postlaminektomiesyndrom, wenn nach der Operation weiterhin Beschwerden bestehen; die Klassifikation nach ICD-10 lautet M96.1.
Die Implantation künstlicher Bandscheiben zur Schmerztherapie wird (Stand 2005) kritisch bewertet.[20]
Im Jahr 2013 hat der AOK-Krankenhausreport belegt, dass sich die Zahl der Bandscheibenoperationen zwischen 2005 und 2010 verdoppelt hat.[21]
Die SPORT-Studie (SPORT = Spine Patient Outcomes Research Trial) kam zu dem Schluss, dass bei persistierender Ischialgie aufgrund eines Bandscheibenvorfalls die Operation auch noch nach 8 Jahren einen Vorteil gegenüber der konservativen Behandlung bringt.[22][23] Wegen der schwierigen Zuteilung zu den verschiedenen Behandlungsgruppen und der Zusammenfassung einer Reihe von verschiedenen Studien zu einer großen Studie gibt es einigen Interpretationsspielraum.
Die am häufigsten durchgeführte Operationsmethode ist die Mikrodiskektomie, bei der das verrutschte Bandscheibengewebe durch einen 3–5 cm langen Schnitt über der Wirbelsäule entfernt wird. Sogenannte minimal-invasive Eingriffe und mikrochirurgische Verfahren, wie die Perkutane Laser-Diskus-Dekompression (PLDD), finden immer häufiger Anwendung, auch wenn die Resultate in klinischen Studien nicht besser sind.[24] Argumentiert wird hingegen, dass der Zugang, d. h. die Narbe, kleiner ist und somit weniger traumatisierend sei.[25] Zunehmend an Verbreitung gewinnt auch die endoskopische transforaminale Bandscheibenoperation.[26]
Vorbeugung
[Bearbeiten | Quelltext bearbeiten]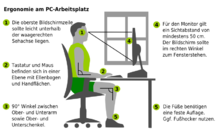
Da die sogenannte „Bindegewebsschwäche“ als primäre Ursache erblich ist, lässt sich einem Bandscheibenvorfall nur bedingt durch Muskelaufbau vorbeugen. Auch die Vermeidung von Unfällen wird sich nicht immer erreichen lassen. So bleibt für jeden Einzelnen jedenfalls die Möglichkeit eines konsequenten Muskelaufbaus im Rückenbereich durch gymnastische Übungen oder Sport sowie die Vermeidung des Hebens schwerer Lasten. Es gibt erlernbare Techniken, schwere Lasten „rückengerecht“ zu bewältigen, aber das Vermeiden solcher Aktionen ist nicht in jedem Beruf (z. B. Krankenpflege) möglich.
Bodybuilding und Fitnesstraining können in Studios mit weniger qualifiziertem Personal problematisch sein, da Fehlstellungen dort nicht immer erkannt werden.
Erwähnenswert sind auch die „orthopädischen Sportarten“, Schwimmen, Tanzen, Laufen (bzw. Joggen, Nordic Walking), Reiten und Fahrradfahren, welche neben dem Muskelaufbau die für Bandscheiben wichtige wechselnde Druckbelastung ermöglichen. Ob nach einem Bandscheibenvorfall Sportarten wie etwa Reiten oder Laufen (auf asphaltiertem/zementiertem Untergrund) ebenso wie Fahrradfahren in stark gebeugter Haltung unbedingt zu vermeiden sind, ist nach Erkenntnissen der modernen Sportmedizin stets vom individuellen Schadensbild abhängig.
Eine wichtige Maßnahme zur Vorbeugung gegen einen Bandscheibenvorfall ist die richtige Ergonomie am Arbeitsplatz. Das gilt neben den körperlichen Arbeiten auch für Tätigkeiten, die im Sitzen verrichtet werden. Heutzutage gibt es viele ergonomische Lösungen für die Arbeit am Bildschirm, am Schreibtisch und Arbeiten, welche lange statische Sitzpositionen erfordern. Da die Bandscheibe nicht von Blutgefäßen versorgt wird, ist sie auf wechselnde Druckbelastung zum Austausch der Nährflüssigkeit angewiesen, womit statische Sitzpositionen möglichst zu vermeiden sind.[27]
Literatur
[Bearbeiten | Quelltext bearbeiten]- S2k-Leitlinie Leitlinie Konservative, operative und rehabilitative Versorgung bei Bandscheibenvorfällen mit radikulärer Symptomatik der Deutschen Gesellschaft für Orthopädie und Unfallchirurgie e. V. (DGOU). In: AWMF online (Stand 2020)
- North American Spine Society (Hrsg.): Evidence-based Clinical Guidelines for Multidisciplinary Spine Care – Diagnosis and Treatment of Lumbar Disc Herniation with Radiculopathy. 2012, ISBN 978-1-929988-32-7 (englisch, spine.org [PDF; 1,7 MB]).
Historisch
- Hugo Krayenbühl, E. Zander: Über lumbale und cervikale Diskushernien (= Acta rheumatologica. Nr. 1). J. R. Geigy, Basel (Januar) 1953.
Weblinks
[Bearbeiten | Quelltext bearbeiten]Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Kurt Gutzeit: Wirbelsäule und innere Krankheiten. In: Münchener Medizinische Wochenschrift. Band 95, Nr. 1, 2. Januar 1953, S. 47–53, hier: S. 47.
- ↑ William Jason Mixter, Joseph Seaton Barr: Rupture of the intervertebral disc with involvement of the spinal canal. In: New England Journal of Medicine. Band 211, 1934, S. 210–215.
- ↑ Vgl. auch F. Knutsson: Experiences with epidural contrast investigation of the lumbosacral in disc-prolapse (perabrodil). In: Acta radiologica. Band 22, 1941, S. 694.
- ↑ Wolfgang Seeger, Carl Ludwig Geletneky: Chirurgie des Nervensystems. In: Franz Xaver Sailer, Friedrich Wilhelm Gierhake (Hrsg.): Chirurgie historisch gesehen. Anfang – Entwicklung – Differenzierung. Dustri-Verlag, Deisenhofen bei München 1973, ISBN 3-87185-021-7, S. 229–262, hier: S. 236 und 253.
- ↑ C.H. Flamme: Übergewicht und Bandscheibenschaden. Biologie, Biomechanik und Epidemiologie. In: Der Orthopäde, 34, 7/2005, S. 652–657, doi:10.1007/s00132-005-0817-6.
- ↑ L. Kaila-Kangas, P. Leino-Arja, H. Riihimäki, R. Luukonen, J. Kirjonen: Smoking and overweight as predictors of hospitalization for back disorders. In: Spine. Band 28, 2003, S. 1860–1868.
- ↑ a b c Lumbale Radikulopathie. (PDF) In: AWMF Online. 3. April 2018, abgerufen am 26. November 2021.
- ↑ Redaktion: Bandscheibenvorfall: Symptome, Übungen, Dauer, Behandlung, OP. In: Rücken.net: Dein Ratgeber- und Serviceportal bei Rückenschmerzen. 7. März 2021, abgerufen am 20. April 2021.
- ↑ A. Indahl, E.H. Haldorsen, S. Holm et al.: Five-year follow-up study of a controlled clinical trial using light mobilization and an informative approach to low back pain. In: Spine. (Phila Pa 1976) 23, 1998, S. 2625–2630.
- ↑ Willem J. J. Assendelft, Sally C. Morton, Emily I. Yu, Marika J. Suttorp, Paul G. Shekelle: Spinal manipulative therapy for low back pain. A meta-analysis of effectiveness relative to other therapies. In: Annals of Internal Medicine. Band 138, Nr. 11, 3. Juni 2003, ISSN 1539-3704, S. 871–881, doi:10.7326/0003-4819-138-11-200306030-00008, PMID 12779297.
- ↑ O. Airaksinen, J. I. Brox, C. Cedraschi et al.: European guidelines for the management of chronic nonspecific low back pain. In: Eur Spine J., 2006, 15, Supplement 2, S. S192–S300.
- ↑ J. A. Hayden, M. W. van Tulder, A. Malmivaara et al.: Exercise therapy for treatment of non-specific low back pain. Cochrane Database Syst Rev 2005a; 3: CD000335
- ↑ J.A. Hayden, M.W. van Tulder, G. Tomlinson: Systematic review: strategies for using exercise therapy to improve outcomes in chronic low back pain. In: Ann Intern Med, 2005, 142, S. 776–785
- ↑ W. C. Peul, H. C. van Houwelingen, W. B. van den Hout et al.: Surgery versus prolonged conservative treatment for sciatica. In: New England Journal of Medicine. Band 356, 2007, S. 2245–2256.
- ↑ S. S. Kang, B. M. Hwang, H. J. Son et al.: The dosages of corticosteroid in transforaminal epidural steroid injections for lumbar radicular pain due to a herniated disc. In: Pain Physician. Band 14, 2011, S. 361–370.
- ↑ Wolfgang Miehle: Gelenk- und Wirbelsäulenrheuma. Eular Verlag, Basel 1987, ISBN 3-7177-0133-9, S. 81 und 173.
- ↑ J. A. McCulloch: Chemonucleolysis: Experience with 2000 Cases. In: Clin. Orthopaed. Band 146, 1980, S. 128–135.
- ↑ H. H. Goerge, G. Curio, Mario Brock: Chemonukleolyse als Alternative zur offenen chirurgischen Behandlung des lumbalen Bandscheibenvorfalls. In: Deutsche Medizinische Wochenschrift. Band 109, 1984, S. 68–72.
- ↑ Jürgen Schäffer, H.-M. Mayer, Mario Brock: Anästhesiologische Aspekte bei der Chemonukleolyse in Lokalanästhesie. In: Anästhesie Intensivtherapie Notfallmedizin. Band 20, Heft 2, 1985, S. 62–64, hier: S. 62.
- ↑ J. Kramer, H. Kleinert, A. Senge et al.: Bandscheibenprothesen: Rückblick, Augenblick, Ausblick. Z Orthopädie und Grenzgebiete 2005; 143, S. 281–286
- ↑ Ist eine Rücken-Op wirklich nötig? ( des vom 14. Oktober 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. Medipresse; abgerufen am 19. Juni 2013
- ↑ Jon D. Lurie, Tor D. Tosteson, Anna N. A. Tosteson, Wenyan Zhao, Tamara S. Morgan, William A. Abdu, Harry Herkowitz, James N. Weinstein: Surgical Versus Nonoperative Treatment for Lumbar Disc Herniation. In: Spine. 39, 2014, S. 3–16, doi:10.1097/BRS.0000000000000088.
- ↑ Ischialgie: SPORT-Studie sieht Bandscheibenoperation langfristig im Vorteil. aerzteblatt.de
- ↑ J. N. Alastair Gibson, Gordon Waddell, Surgical interventions for lumbar disc prolapse. Cochrane Database of Systematic Reviews 2007, Issue 2, Art. No.: CD001350. doi:10.1002/14651858.CD001350.pub4.
- ↑ J. Lagarrigue, P. Chaynes: Comparative study of disk surgery with or without microscopy. A prospective study of 80 cases. Neurochirurgie Volume 40, Issue 2, S. 116–120.
- ↑ J. N. Alastair Gibson et al.: Transforaminal endoscopic spinal surgery: The future ‘gold standard’ for discectomy? – A review. The Surgeon, Volume 10, Issue 5, Seiten 290–296
- ↑ J. Hildebrandt (Hrsg.), M. Pfingsten (Hrsg.): Rückenschmerz und Lendenwirbelsäule: Interdisziplinäres Praxisbuch – entsprechend den Nationalen Versorgungsleitlinien. 2. Auflage. Urban & Fischer, 2011