Nierenarterienstenose
| Klassifikation nach ICD-10 | |
|---|---|
| I70.1 | Atherosklerose der Nierenarterie |
| Q27.1 | Angeborene Nierenarterienstenose |
| ICD-10 online (WHO-Version 2019) | |
Die Nierenarterienstenose ist eine ein- oder beidseitig auftretende Verengung (Stenose) der die Nieren versorgenden Arterie (Arteria renalis). Eine Folge dieser Verengung kann ein durch den Goldblatt-Effekt (Aktivierung des Renin-Angiotensin-Aldosteron-Systems) ausgelöster Bluthochdruck (arterielle Hypertonie) sein. Je nach der Ursache der Stenose und dem Alter des Patienten können abhängig vom Krankheitsverlauf eine medikamentöse Behandlung der Folgeerscheinungen oder eine interventionelle Behandlung zur Beseitigung der Engstelle in Betracht gezogen werden.
Verbreitung
[Bearbeiten | Quelltext bearbeiten]Eine Stenose einer Nierenarterie als Einzellokalisation einer arteriellen Durchblutungsstörung ist relativ selten, während die Nierenarterienstenose im Rahmen einer allgemeinen Arteriosklerose oder einer entzündlichen Erkrankung der Arterien häufiger vorkommt.[1]
Nierenarterienstenosen finden sich bei Obduktionen bei bis zu 40 % der Menschen, die älter als 75 Jahre sind. Je nach Untersuchung und Patientengruppe liegt eine Nierenarterienstenose bei rund 1–5 % der Patienten mit erhöhtem Blutdruck vor. Somit ist die Nierenarterienstenose als Ursache für einen Hypertonus selten, sie ist jedoch die häufigste Ursache bei den Patienten, welche nicht unter einem primären Hypertonus, das heißt einer Blutdruckerhöhung ohne fassbare organische Ursache leiden.[2]
Eine Nierenarterienstenose kann vollständig oder unvollständig sein. Es können auch Äste der Arteria renalis betroffen sein.[3] Die Stenosen sind häufiger rechts als links, mehr bei Frauen als bei Männern und bei der fibromuskulären Form häufiger im mittleren oder distalen Drittel einer Nierenarterie.[4]
In den meisten pädiatrischen Studien findet sich in circa 60 bis 70 Prozent der Fälle mit renovaskulärer Hypertonie eine Nierenarterienstenose auf Grund einer fibromuskulären Dysplasie. Nierenarterienstenosen durch fibromuskuläre Dysplasien können schon bei Säuglingen nachgewiesen werden.[5]
Im Alter reichen die Gefäßveränderungen von einer zunehmenden endothelialen Dysfunktion über eine Wandverdickung durch atherosklerotische Prozesse bis hin zur subtotalen oder kompletten Gefäßobliteration.[6]
Ursachen
[Bearbeiten | Quelltext bearbeiten]Rund 70 bis 90 % der Nierenarterienstenosen beruhen auf arteriosklerotischen Plaques, welche zumeist am Übergang von der Aorta zur Nierenarterie auftreten. Sie betreffen vor allem männliche Patienten jenseits des 50. Lebensjahres. Rund 10–20 % der Nierenarterienstenosen beruhen dagegen auf einer Veränderung des Bindegewebes, welche als fibromuskuläre Dysplasie bezeichnet wird. Diese tritt bei jüngeren Patienten auf und zeigt eine Häufung bei Frauen; man sprach hier auch von einem mediaplastischen Ursprung.[7]
Seltenere Ursachen einer Lumeneinengung der Nierenarterie sind Gefäßentzündungen, unter anderem die Riesenzellarteriitis und die Takayasu-Arteriitis. Ebenso kann ein Aneurysma der Nierenarterie oder ein dissezierendes Aneurysma der Aorta zu einer Stenose führen. Ebenso können Embolien zu einer Stenose der Nierenarterie führen.[8] Der akute Verschluss einer Arteria renalis oder eines ihrer Hauptäste durch Thrombose oder Embolie führt zum Niereninfarkt; in schweren Fällen kann die ganze Niere nekrotisch werden.[9] In seltenen Fällen kann es durch Tumoren oder Zysten zu einer Einengung der Nierenarterie durch Druck von außen kommen.[2]
Pathophysiologie (Goldblatt-Effekt)
[Bearbeiten | Quelltext bearbeiten]Die Pathophysiologie der Nierenarterienstenose begründet sich zu einem großen Teil im sogenannten Goldblatt-Effekt. Bei einer Verkleinerung des Nierenarteriendurchmessers auf weniger als 40 % kommt es zu einem Absinken der Nierendurchblutung. Die Niere reagiert mit einer vermehrten Ausschüttung von Renin, welches über das Renin-Angiotensin-Aldosteron-System (RAAS) zu einer Vasokonstriktion (Engstellung der Gefäße) und zu einer vermehrten Rückresorption von Natrium und Wasser führt. Folge beider Vorgänge ist der für die Krankheit typische Anstieg des systemischen Blutdrucks. Die erkrankte Niere versucht also ihre eigene eingeschränkte Durchblutung kompensatorisch zu verbessern, steigert dabei allerdings den Druck im Körperkreislauf auf krankhafte Werte. Benannt ist dieser Mechanismus nach dem US-amerikanischen Pathologen Harry Goldblatt.
Klinik
[Bearbeiten | Quelltext bearbeiten]Die Nierenarterienstenose an sich verursacht keine Beschwerden. Sie führt jedoch zu einem schweren, oft therapierefraktären arteriellen Hypertonus. Sie kann zu einem sekundären Hyperaldosteronismus führen. Eine diagnostische Klärung sollte gemäß der ESC-Leitlinien von 2011 bei einem Auftreten des Hypertonus vor dem 30. Lebensjahr erfolgen. Bei älteren Patienten sollte bei einem abrupt beginnenden, schweren Hypertonus eine Diagnostik erwogen werden. Ein Hypertonus mit einem wiederholten Lungenödem im Rahmen einer Blutdruckkrise kann ebenso ein Hinweis auf das Vorhandensein einer Nierenarterienstenose sein. Ebenso ist eine Verschlechterung der filtrativen Nierenfunktion unter antihypertensiver Medikation, welche auf das Renin-Angiotensin-Aldosteron-System (RAAS) abzielt, ein Hinweis auf eine Nierenarterienstenose.[2] Eine neu aufgetretene Hypotrophie einer Niere (Nierenschrumpfung) sollte ebenso zur Abklärung bezüglich einer Gefäßstenose an der Niere führen.[10]
Bei einer beidseitigen (doppelseitigen) Nierenarterienstenose oder bei funktioneller Einzelniere (Solitärniere) droht eine progrediente Niereninsuffizienz,[11] weil die chronische renale Minderperfusion nicht durch die Gegenseite kompensiert werden kann.[12] Eine signifikante Verminderung der glomerulären Filtrationsrate bei einer Nierenarterienstenose weist entweder auf einen bilateralen Prozess oder auf das Vorhandensein einer funktionellen Einzelniere hin. Bei länger bestehender Nierenarterienstenose entwickelt sich im Laufe der Zeit ein deutlicher renaler Kollateralkreislauf, um die Nierenperfusion aufrechtzuerhalten.[13]
Diagnostik
[Bearbeiten | Quelltext bearbeiten]Bei rund 40 % der Patienten lässt sich neben dem Bauchnabel oder über den Flanken mit dem Stethoskop ein Strömungsgeräusch hören. Dies kommt aber auch bei wenigen Patienten mit hypertonen Blutdruckwerten ohne Stenose vor.
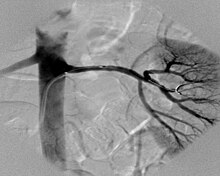
Eine Dopplerultraschalluntersuchung der Nierenarterien kann diese in 88 % der vorliegenden Fälle erkennen und in 89 % der nicht-vorliegenden Fälle ausschließen. Eine Magnetresonanztomographie-Untersuchung (MRT) der Nierenarterien oder eine Computertomographie leisten dies mit einer Sensitivität und Spezifität von jeweils mehr als 94 %. Der Goldstandard der Diagnostik ist eine intraarterielle digitale Subtraktionsangiographie (i. a. DSA), bei der durch eine Punktion der Leistenarterie ein Katheter in die Nierenarterie eingebracht wird, um diese direkt durch Kontrastmittelfluss sichtbar zu machen. In den bildgebenden Verfahren kann eine arteriosklerotische Engstelle von einer fibromuskulären Dysplasie abgegrenzt werden.[2]
Therapie und Heilungsaussicht
[Bearbeiten | Quelltext bearbeiten]Es besteht keine Einigkeit darüber, ab welchem Stenosegrad eine Intervention sinnvoll sein kann. 60 bis 70 Prozent Diameterreduktion werden hier genannt.[14]
Bezüglich der Behandlung wird zwischen einer konservativen Behandlung und einer invasiven Beseitigung der Engstelle unterschieden. Bei der konservativen Behandlung wird versucht, durch Medikamente und Änderung des Lebensstils den Blutdruck zu normalisieren und Risikofaktoren für das Fortschreiten der Arteriosklerose auszuschalten. Bei den konservativ-rekonstruktiven Verfahren wird mittels einer PTA die Engstelle in der Nierenarterie beseitigt. Bei Patienten mit fibromuskulären Dysplasien gelingt eine PTA in 95 % der Fälle und führt bei 75 % zu einer signifikanten Besserung des Blutdrucks. Die Langzeitergebnisse in fünf- bis zehnjährigen Verlaufskontrollen werden als günstig gewertet.[2] Neben der minimalinvasiven Angioplastie eventuell mit einer Stentimplantation kommt bei der fibromuskulären Nierenarterienstenose gelegentlich auch eine operative Gefäßplastik als aortorenaler Bypass zur Anwendung.[15][16]
Zur interventionellen Behandlung bei arteriosklerotischen Stenosen liegen mittlerweile randomisiert-kontrollierte Studien vor. Diese konnten keine Überlegenheit der Intervention gegenüber der medikamentösen Therapie belegen.[17] Vereinzelt kam es in diesen Studien zu interventionsbedingten Todesfällen oder schwerwiegenden Komplikationen wie dem Verlust einer Gliedmaße oder dem Verlust der Nierenfunktion. Die Indikation zur Intervention bei arteriosklerotischen Läsionen wird deswegen mittlerweile kritisch gesehen und sollte Patienten vorbehalten bleiben, bei denen die medikamentöse Therapie versagt oder bei denen ein rascher Verlust der Nierenfunktion durch die Stenosen angenommen wird.[2]
Bei einer beidseitigen Nierenarterienstenose oder einer Stenose an einer Einzelniere ist der Gebrauch von blutdrucksenkenden Medikamenten, die über eine Hemmung des RAAS wirken, kontraindiziert, da dies zu einem Nierenversagen führen kann.[10]
Es muss grundsätzlich davon ausgegangen werden, dass eine atherosklerotische Nierenarterienstenosierung progredient ist. Dabei ist das Fortschreiten von Nierenarterienstenosen durch eine blutdrucksenkende und lipidsenkende Therapie nicht zuverlässig zu verhindern.[18]
Medizingeschichte
[Bearbeiten | Quelltext bearbeiten]Im Jahr 1934 hatte Harry Goldblatt den experimentellen „Drosselungshochdruck“ durch verengte Nierenarterien beschrieben[19] und die bereits von L. Lewinski (1880),[20] Moritz Katzenstein (1905) und Adolf Hartwich (1930) durchgeführten Untersuchungen mit Drosselung von Nierengefäßen weitergeführt.[21] Adolf Hartwich zeigte 1930, dass eine „mechanische Drosselung der Nierendurchblutung stets zur erheblichen und unter Umständen jahrelang anhaltenden Blutdrucksteigerung führt.“[22]
Die Aufdehnung verengter Nierenarterien wurde von Andreas Roland Grüntzig ab 1974 etabliert, der seine Expertise auf diesem Gebiet auf Herzkranzgefäße übertrug und somit als Begründer der interventionellen Kardiologie gilt.
 |
 |
Früher erzeugte man einen deutlichen Blutdruckabfall durch eine einseitige Nephrektomie als Ultima Ratio bei schlechter Gefäßsituation und reduziertem Allgemeinbefinden des Patienten. Hier war der Blutdruckabfall sogar schneller als nach einer revaskularisierenden Operation. Die Gründe für dieses Verhalten waren unklar.[23] Noch im Jahr 2000 wurde eine einseitige Nephrektomie zum Beispiel bei einer hochgradigen Nierenarterienstenose empfohlen, wenn die Nierengröße unter 7 Zentimeter liegt oder wenn die Niere funktionslos ist. Hier wurde im Jahr 2000 die Nierenentfernung jedoch nur dann für erfolgversprechend gehalten, wenn ACE-Hemmer und Angiotensin-II-Rezeptor-Antagonisten wirksam sind, aber nicht vertragen werden.[24]
Im frühen 20. Jahrhundert kannte man noch andere Ursachen für einen plötzlichen schmerzhaften Nierenarterienverschluss; man erwähnte, „daß in der Niere die Emboli nicht nur aus Blutthromben, sondern auch aus Fett, Kalk, Geschwulstzellen, Knochenmarksriesenzellen, Plazentarepithelien und Bakterien bestehen können. Fettembolien können bei Knochenbrüchen auftreten.“[25]
Erwin Becher betonte 1944 die Blockierung der Nierenvasomotoren mit der Folge einer Verbesserung der Blutdurchströmung der Niere. Schon Franz Volhard beschrieb einen Arteriolenspasmus in den Nieren. „Wenn es gelingt, die Durchströmung der Niere durch Beseitigung des Nierenarterienspasmus zu bessern, verschwindet auch die allgemeine Gefäßkonstriktion in allen anderen Organen, und der Blutdruck sinkt ab.“[26]
Literatur
[Bearbeiten | Quelltext bearbeiten]- Heinrich Wieneke u. a.: Die Nierenarterienstenose. In: Medizinische Klinik, 104 (5), Mai 2009, S. 349–355.
- S2-Leitlinie: Erkrankungen der Nierenarterien. AWMF-Registernummer 004/008, Stand 08/2008 (derzeit in Überarbeitung).
- James Ritchie, Darren Green, Constantina Chrysochou, Philip A. Kalra: Renal artery stenosis: clinical features and diagnosis. In: Neil Turner, Norbert Lameire, David J. Goldsmith, Christopher G. Winearls, Jonathan Himmelfarb, Giuseppe Remuzzi (Hrsg.): Oxford Textbook of Clinical Nephrology. 4. Auflage. 2. Band, Oxford University Press, Oxford 2016, ISBN 978-0-19-870859-9, Kapitel 213, S. 1766–1775.
- James Ritchie, Darren Green, Constantina Chrysochou, Philip A. Kalra: Renal artery stenosis: diagnosis. In: Neil Turner, Norbert Lameire, David J. Goldsmith, Christopher G. Winearls, Jonathan Himmelfarb, Giuseppe Remuzzi (Hrsg.): Oxford Textbook of Clinical Nephrology. 4. Auflage. 2. Band, Oxford University Press, Oxford 2016, ISBN 978-0-19-870859-9, Kapitel 214, S. 1776–1781.
- James Ritchie, Darren Green, Constantina Chrysochou, Philip A. Kalra: Renal artery stenosis: management and outcome. In: Neil Turner, Norbert Lameire, David J. Goldsmith, Christopher G. Winearls, Jonathan Himmelfarb, Giuseppe Remuzzi (Hrsg.): Oxford Textbook of Clinical Nephrology. 4. Auflage. 2. Band, Oxford University Press, Oxford 2016, ISBN 978-0-19-870859-9, Kapitel 215, S. 1782–1791.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Nierenarterienstenose. urologielehrbuch.de
- nierenratgeber.de
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ A. Turowski, H. Schmidt: Kapitel Nierenarterienstenose. In: Gerhard Brüschke (Hrsg.): Handbuch der Inneren Erkrankungen. Gustav Fischer Verlag, Stuttgart / New York 1986, Band 1, Teil 2, ISBN 3-437-10968-5, S. 495–506, Zitat S. 495.
- ↑ a b c d e f Ulrich Kuhlmann, Joachim Böhler, Friedrich C. Luft, Mark Dominik Alscher, Ulrich Kunzendorf (Hrsg.): Nephrologie – Pathophysiologie – Klinik – Nierenersatzverfahren. 6. Auflage. Georg Thieme Verlag, Stuttgart / New York 2015, ISBN 978-3-13-700206-2, S. 623–638.
- ↑ Maxim Zetkin, Herbert Schaldach: Lexikon der Medizin. 16. Auflage. Ullstein Medical, Wiesbaden 1999, ISBN 978-3-86126-126-1, S. 1404.
- ↑ Hans Joachim Sarre: Nierenkrankheiten. 4. Auflage. Georg Thieme Verlag, Stuttgart 1976, ISBN 3-13-392804-X, Kapitel Einseitige Nierengefäßerkrankungen. S. 503–509, Zitat S. 505.
- ↑ W. Rauh: Renale Hypertonie. In: Karl Schärer, Otto Mehls (Hrsg.): Pädiatrische Nephrologie. Springer-Verlag, Berlin/Heidelberg 2002, ISBN 3-540-41912-8, Kapitel 42, S. 435–453, Zitat S. 445.
- ↑ Kerstin Amann: Morphologie der Nierenalterung. In: Ute Hoffmann, Wolfgang Pommer (Hrsg.): Geriatrische Nephrologie. Springer-Verlag, Berlin 2023, ISBN 978-3-662-65647-1, S. 23–28, Zitat S. 27.
- ↑ Hubert Mörl: Gefäßkrankheiten in der Praxis. 2. Auflage, Edition Medizin, Weinheim / Deerfield Beach (Florida) / Basel 1984, ISBN 3-527-15096-X, S. 172.
- ↑ François Reubi: Nierenkrankheiten. 3. Auflage. Verlag Hans Huber, Bern/Stuttgart/Wien 1982, ISBN 3-456-81140-3, Kapitel Die vaskulären Nephropathien. S. 402–464, Zitat S. 402.
- ↑ Robert Heintz: Nierenfibel für Klinik und Praxis. Georg Thieme Verlag, Stuttgart 1964, S. 287.
- ↑ a b Michal Tendera, Victor Aboyans, Marie-Louise Bartelink, Iris Baumgartner, Denis Clement u. a.: ESC Guidelines on the diagnosis and treatment of peripheral artery diseases. In: European Heart Journal. 32. Jahrgang, 2011, S. 2851–2906. doi:10.1093/eurheartj/ehr211
- ↑ Peter Reuter: Springer Klinisches Wörterbuch 2007/2008. Springer-Verlag, Heidelberg 2007, ISBN 978-3-540-34601-2, S. 1292.
- ↑ Willibald Pschyrembel: Klinisches Wörterbuch. 269. Auflage. Verlag Walter de Gruyter, Berlin/Boston 2023, ISBN 978-3-11-078334-6, S. 1217–1218.
- ↑ David B. Mount: Azotämie und Störungen der Harnausscheidung. In: Tinsley Randolph Harrison: Harrisons Innere Medizin. 20. Auflage. Georg Thieme Verlag, Berlin 2020, ISBN 978-3-13-243524-7, 1. Band, S. 356–363, Zitat S. 360.
- ↑ Jörg Radermacher: Doppler- und Duplex-Sonografie. In: Mark Dominik Alscher: Referenz Nephrologie. Georg Thieme Verlag, Stuttgart 2019, ISBN 978-3-13-240001-6, S. 68–74, Zitat S. 69. DOI:10.1055/b-0039-171076.
- ↑ Willibald Pschyrembel: Klinisches Wörterbuch, 269. Auflage, Verlag Walter de Gruyter, Berlin / Boston 2023, ISBN 978-3-11-078334-6, S. 1218.
- ↑ Jörg Neuerburg, Roland W. Günther: Angioplastie und Stentbehandlung bei Nierenarterienstenosen. In: Horst Brass, Thomas Philipp, Walter Schulz (Hrsg.): Manuale nephrologicum. Loseblattsammlung, Dustri-Verlag Dr. Karl Feistle, Deisenhofen / München / Orlando 1994, Band 2, ISBN 3-87185-222-8, Kapitel XIII – 2, S. 1–16.
- ↑ S. Jenks, S. E. Yeoh, B. R. Conway: Balloon angioplasty, with and without stenting, versus medical therapy for hypertensive patients with renal artery stenosis. In: The Cochrane database of systematic reviews. Band 12, 5. Dezember 2014, S. CD002944, doi:10.1002/14651858.CD002944.pub2, PMID 25478936.
- ↑ Joachim Girndt: Herz- und Kreislaufkrankheiten durch Arteriosklerose. Wissenschaftliche Verlagsgesellschaft, Stuttgart 1994, ISBN 3-8047-1340-8, S. 210.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin / Göttingen / Heidelberg 1960, S. 64.
- ↑ L. Lewinski: Über den Zusammenhang zwischen Nierenschrumpfung und Herzhypertrophie. In: Zeitschrift für klinische Medizin. 1. Jahrgang, 1880, S. 561.
- ↑ Paul Martini: Über das Wesen und die Behandlung des essentiellen Hochdrucks. In: Münchener Medizinische Wochenschrift. Band 95, Nr. 1, 2. Januar 1953, S. 33–42 (O. Bollinger-Vorlesung, gehalten in München am 11. Dezember 1952), hier: S. 35.
- ↑ Hans Joachim Sarre: Die experimentelle Nephritis und ihre Folgerungen für die Erkrankung beim Menschen. In: Erwin Becher: Nierenkrankheiten. 1. Band. Verlag von Gustav Fischer, Jena 1944, S. 657–670, Zitat S. 663, mit ausführlichem Literaturverzeichnis.
- ↑ Paul Theodor Cottier: Die Gefäßerkrankungen der Niere. In: Herbert Schwiegk (Hrsg.): Handbuch der inneren Medizin. 5. Auflage. 8. Band, 2. Teil, Springer-Verlag, Berlin / Heidelberg / New York 1968, ISBN 978-3-642-95038-4, S. 485–643, Zitat S. 586.
- ↑ Christoph J. Olbricht, Karin Jandeleit-Dahm: Renovaskuläre Hypertonie. In: Karl-Martin Koch: Klinische Nephrologie. Verlag Urban & Fischer, München/Jena 2000, ISBN 3-437-21730-5, S. 544–565, Zitat S. 562.
- ↑ Theodor Fahr: Kreislaufstörungen in der Niere. Kapitel Verschluss der Arteria renalis und ihrer Äste, Infarktbildung und Klinische Erscheinungen des Arterienverschlusses. In: Friedrich Henke, Otto Lubarsch (Hrsg.) Handbuch der speziellen pathologischen Anatomie und Histologie. Band 6, Teil 1: Harnorgane – Männliche Geschlechtsorgane, Verlag von Julius Springer, Berlin 1925, ISBN 978-3-7091-3039-1, S. 139–155, Zitat S. 153.
- ↑ Erwin Becher: Nierenkrankheiten. 1. Band. Verlag von Gustav Fischer, Jena 1944, S. 221.