Anorexia nervosa
| Klassifikation nach ICD-10 | |
|---|---|
| F50.0 | Anorexia nervosa |
| F50.1 | atypische Anorexia nervosa |
| ICD-10 online (WHO-Version 2019) | |
Anorexia nervosa (griechisch-lateinisch; übersetzt etwa „nervlich bedingte Appetitlosigkeit“, abgekürzt AN) oder Magersucht ist eine Form der Essstörung. Davon betroffene Menschen besitzen eine gestörte Wahrnehmung des eigenen Körpers (Körperschemastörung) und verweigern aus Furcht vor Gewichtszunahme oder dem Wunsch nach Gewichtsverlust die Aufnahme von Nahrung.[1][2]
Andere Bezeichnungen sind auch Magersucht, Anorexia mentalis (mentale Anorexie), Apepsia hysterica oder veraltet Anorexia hysterica (im 19. Jahrhundert). Anorexia nervosa wird häufig mit dem Begriff „Anorexie“ abgekürzt, welcher auch das Symptom der Appetitlosigkeit beschreibt, unabhängig von der Ursache.[3]
Geschichte
[Bearbeiten | Quelltext bearbeiten]Rudolph Bell[4] verglich religiöse Formen extremen Fastens, die er an später heilig gesprochenen Frauen wie der Katharina von Siena beschrieb, mit der modernen Anorexia nervosa. Andere vermieden eine Gleichsetzung und beschreiben die Wandlungen des extremen Fastens im Prozess der Säkularisierung.[5] Weitere Autoren betonen die Bedeutung der differentialdiagnostisch wichtigen Angst vor Übergewicht trotz Untergewichts, die erstmals in der zweiten Hälfte des 19. Jahrhunderts von Jean Martin Charcot und anderen französischen Psychiatern bei extrem fastenden Patientinnen beschrieben wurde, und datieren den Beginn der Anorexia erst auf diesen Zeitraum.[6][7] Als eine der ersten medizinischen Beschreibungen gilt eine Kasuistik des englischen Arztes Richard Morton von 1689.[8] Die zweite veröffentlichte Arbeit zur Anorexia nervosa, damals noch unter der Bezeichnung Anorexia hysterica, stammt von dem Engländer William Gull. Er veröffentlichte 1868 drei Fallberichte.[9] Dabei konzentrierte er sich auf die Beschreibung somatischer (körperlicher) Veränderungen.
Der französische Internist Ernest-Charles Lasègue beschrieb 1873 auf der Basis von acht Fällen die Anorexia hysterica als einheitliches Krankheitsbild.[10][11] Dabei grenzte Lasègue die Symptome vom extremen Fasten ab, indem er die Überaktivitäten der erkrankten Personen hervorhob.
Die Anorexia hysterica ist damit die erste als Entität beschriebene Essstörung, beide Autoren betonten den psychogenen Zusammenhang der Krankheit.
Verbreitung
[Bearbeiten | Quelltext bearbeiten]Die Inzidenzrate, also die Rate der neu diagnostizierten Fälle in der Bevölkerung pro Jahr, liegt heute bei ca. 5,0 pro 100.000 Personen in der Bevölkerung. Risikopersonen sind vor allem jugendliche Mädchen in westlichen Industrieländern.[12] Nicht jeder Krankheitsfall wird aber diagnostiziert, da einige Betroffene keine professionelle Hilfe ersuchen und daher nicht in Krankheitsregistern auftauchen (Dunkelziffer).[13] Die Lebenszeitprävalenz, also die Wahrscheinlichkeit, innerhalb eines Lebens an Anorexia nervosa zu erkranken, liegt unterschiedlichen Studien zufolge – je nach Methodologie und Definition von AN – zwischen 0,3 % bis 4,3 % für Frauen und 0,2 % bis 0,3 % für Männer. Das Verhältnis zwischen Männern und Frauen lag in früheren Studien bei 1:10, wobei neuere Studien annehmen, dass der Anteil der Männer unterschätzt worden sei und Männer einen höheren Anteil ausmachen würden als gedacht. Anorexia nervosa bleibt bei Männern möglicherweise häufiger unerkannt als bei Frauen.[13]
Die Krankheit kann auch bei Erwachsenen oder bereits vor Eintritt der Pubertät auftreten.[14]
Krankheitsbild
[Bearbeiten | Quelltext bearbeiten]Symptome
[Bearbeiten | Quelltext bearbeiten]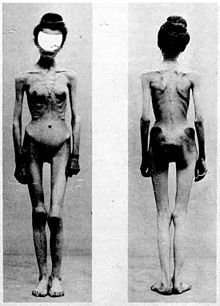
Die meisten an Anorexia nervosa Erkrankten leiden an einer Körperschemastörung: Sie nehmen sich trotz Untergewichts bzw. Magerkeit als „zu dick“ wahr. Ihr Selbstwertgefühl hängt nicht nur von allgemeinen Leistungen in Beruf, Hobby oder Privatleben, sondern besonders stark auch von der Fähigkeit ab, das Körpergewicht kontrollieren zu können. Die Gedanken der Kranken sind eingeengt und kreisen stets um die Themen Ernährung, Gewicht und Körperschema.
„Die anorektische Frau lehnt das Essen ab und beschäftigt sich doch mehr damit als die meisten Gourmets. […] Sie lehnt ihren Körper ab, konzentriert sich jedoch in all ihrem Denken und Handeln auf ihn. […] Sie will selbstständig und unabhängig sein, verhält sich jedoch so, dass ihre Interaktionspartner sie nahezu zwangsläufig kontrollieren.“
Das Kennzeichen der Anorexia nervosa ist die selbst herbeigeführte Gewichtsabnahme, die durch Verminderung der Nahrungsaufnahme erreicht wird; dabei werden besonders Nahrungsmittel weggelassen, die als „fett machend“ angesehen werden. Bei Betroffenen, die nur dieses passive Verhalten zeigen, spricht man vom restriktiven Subtyp.
Es gibt aber auch einen der Bulimia nervosa ähnlichen „Purging-Typ“ der Anorexia nervosa (englisch to purge ‚abführen‘).[15] Die an diesem Subtyp Erkrankten beschleunigen ihre Gewichtsabnahme zusätzlich aktiv: Beispielsweise durch selbst ausgelöstes Erbrechen, missbräuchliches Einnehmen von Appetitzüglern, Laxanzien (Abführmitteln) oder Diuretika, Verwendung von Klistieren (Einläufen) oder exzessive sportliche Betätigung.
Diagnose
[Bearbeiten | Quelltext bearbeiten]Die Diagnose wird basierend auf dem Ergebnis verschiedener Untersuchungen gestellt:
- körperliche (klinische) Untersuchung, die viele der genannten Symptome offenbart
- paraklinische Untersuchungen, wie Elektrokardiogramm und Laboruntersuchungen des Blutes
- Erstellung eines sogenannten psychopathologischen Befundes im Rahmen der Anamneseerhebung
Entsteht der Verdacht, dass andere Ursachen das Untergewicht verursacht haben, werden weitere Untersuchungen veranlasst.[14] Das Hauptunterscheidungsmerkmal (Differentialdiagnose) zur Bulimia nervosa ist das Körpergewicht. Eine Anorexia nervosa wird diagnostiziert, wenn ein selbst herbeigeführtes Untergewicht besteht und der Body-Mass-Index unter 17,5 liegt. Abzugrenzen ist auch eine Vermeidend-restriktive Ernährungsstörung.
Die nachfolgenden Kriterien müssen für eine Diagnose erfüllt sein. Dabei wird in Deutschland die Kodierung zur Abrechnung mit den Leistungsträgern (Kranken- und Rentenkassen) nach dem ICD-10 vorgenommen.
| ICD-10 | DSM-5 |
|---|---|
|
Zur Beurteilung des niedrigen Körpergewichts wird der Body-Mass-Index herangezogen und das Ausmaß der Anorexia nervosa eingeteilt in:
Im DSM-5 wird zwischen einer Vollform, bei der alle Kriterien erfüllt sind, und einer partiellen Form unterschieden, bei der nicht alle Kriterien auftreten. |
Körperliche Folgen
[Bearbeiten | Quelltext bearbeiten]Die Magersucht ist eine schwere, unter Umständen tödliche Erkrankung. Das extreme Untergewicht führt zu körperlichen Problemen:
- Herz: verlangsamter Herzschlag, niedriger Blutdruck, Veränderungen bei der Erregung des Herzmuskels (besonders: verlängertes QT-Intervall) und Herzrhythmusstörungen, woraus ein plötzlicher Herztod folgen kann.
- Blut: Störungen der Elektrolyte (besonders gefährlich: Hypokaliämie mit Herzrhythmusstörungen), Unterzuckerung, Blutarmut, Leukozytopenie und Thrombozytopenie.
- Hormone: niedrige Konzentrationen von Geschlechtshormonen (LH, FSH, Östrogen), dadurch: Amenorrhoe, Unfruchtbarkeit, mitunter Ausbleiben des Brustwachstums bei Frauen. Verlust von Libido und Potenz bei Männern. Niedrige Konzentration von Schilddrüsenhormonen. Leicht erhöhte Konzentration von Glukokortikoiden.
- Knochen: Osteoporose mit erhöhtem Risiko einer Fraktur
- (falls häufiges Erbrechen) Zähne: Erosionen durch Magensäure, Karies.
- weitere Organe: Darmträgheit und chronische Verstopfung, Magenkrämpfe, Übelkeit, Nierenversagen, Blasenschwäche (Inkontinenz).
Bis zu 15 % der Betroffenen im Erwachsenenalter sollen gemäß Manfred Fichtner an den Auswirkungen der Krankheit entweder durch Komplikationen wie Herzstillstand oder Infektionen, oder aber durch Suizid sterben.[16] Ein Teil der überlebenden Patienten leidet zeitlebens an Langzeitfolgen wie Osteoporose oder Niereninsuffizienz.
Die Kranken sind sehr kälteempfindlich und ihre Körpertemperatur kann erniedrigt sein, weil der Körper den Stoffwechsel herunterfährt und das wärmedämmende subkutane Körperfett fehlt. Weitere Symptome sind Schwindelgefühle, Ohnmachtsanfälle und hormonelle Störungen. Zudem kann es zu trockener Haut und zum Wachsen von Lanugohaaren an Rücken, Armen und Gesicht kommen.
Bei Frauen bleibt die Periode aus (Amenorrhoe). Die Einnahme der Antibabypille überdeckt dieses Symptom, daher ist das Auftreten der Monatsblutung kein sicheres Ausschlusskriterium für Anorexia nervosa. Die künstlich zugeführten Hormone regulieren jedoch nicht den gesamten gestörten Hormonhaushalt.
Beginnt die Krankheit vor der Pubertät, endet das Größenwachstum vorzeitig und die Geschlechtsreife tritt nicht oder nur verzögert (Pubertas tarda) ein: Bei Mädchen entwickelt sich die weibliche Brust dann nicht, bei Jungen bleibt die Entwicklung der Hoden und des Penis aus.
Ursachen
[Bearbeiten | Quelltext bearbeiten]Bei der Entstehung von Anorexie ist von einem multikausalen Geschehen auszugehen, wobei biologische (genetische Faktoren), psychische und Umweltfaktoren (familiär, kulturell) zusammenwirken. Bisher ist wenig über die Wechselwirkungen sowie die Spezifität einzelner Risikofaktoren bekannt.[17] Bei der AN kommt es durch Einschränkung oder unzureichende Steigerung der Energieaufnahme (bei Wachstum/intensivem Sport) zur Entstehung oder Aufrechterhaltung eines Untergewichts. Betroffene haben trotz ihres Untergewichts Angst davor, zu dick zu sein und/oder zu dick zu werden. Es kann jedoch sein, dass diese Angst nicht berichtet bzw. nicht bewusst wahrgenommen wird. Der ganze Körper oder einzelne Körperteile werden trotz Untergewichts als „zu dick“ empfunden (Körperbildstörung). Das Selbstwerterleben ist bei den meisten Patienten in hohem Maße von Figur und Körpergewicht abhängig, bei anderen steht eine Kontrolle des Gewichts für ein Gelingen einer ausreichenden Selbstkontrolle.[18] Die Annahme, dass all diese Faktoren zusammen eine Rolle spielen, wird als „psychobiologisch-soziales Modell“ bezeichnet.[14]
Individuelle und entwicklungspsychologische Faktoren
[Bearbeiten | Quelltext bearbeiten]Ein gestörtes Essverhalten oder ausgeprägte Verdauungsstörungen im Säuglings- und Kleinkindalter sind mit einem erhöhten Risiko für die Entwicklung einer Anorexia Nervosa verbunden. Als potenzielle Risikofaktoren gelten auch vermehrtes Schlankheitsstreben und restriktives Essverhalten, vermindertes Selbstwertgefühl und negatives Selbstkonzept, Affektlabilität und negative Affektivität, ein ängstlich-vermeidender oder zwanghafter Persönlichkeitsstil sowie unsichere Bindungsmuster.
Als potentielle Risikofaktoren stehen auch Schwierigkeiten im Ausdruck und in der sozio-emotionalen Signalverarbeitung sowie ein durch kognitive Inflexibilität und starke Detailorientierung geprägter kognitiver Stil in Verdacht. Das Bedürfnis nach Ordnung und Kontrolle ist ein häufiges gemeinsames Merkmal in der Kindheit vieler an Anorexia nervosa erkrankten Menschen.[19] Eine Studie listet fünf Persönlichkeitseigenschaften auf, die mit einem erhöhten Risiko an Anorexia nervosa zu erkranken in Verbindung stehen: Perfektionismus, Unflexibilität, Regelgebundenheit, Übermäßiger Zweifel und Vorsicht, Drang nach Ordnung und Symmetrie.[20][19]
Im Zusammenhang mit dem bevorzugten Beginn der Erkrankung in der Pubertät wird diskutiert, ob Schwierigkeiten bei der Bewältigung alterstypischer Entwicklungsschritte eine verursachende Rolle spielen könnten. Bedeutsam in dieser Entwicklungsphase sind unter anderem die Auseinandersetzung mit der körperlichen Reifung und der damit verbundenen Veränderung des Körperbildes sowie die Identitätsbildung als Frau, die Lösung von primären Bezugspersonen und die Entwicklung eines autonomen, erwachsenen Selbst.[21] Weitere Risikofaktoren sind Überangepasstheit in der Kindheit und mangelnde Entwicklung eines positiven Selbstwert- und Körpergefühls. Diese Mädchen oder jungen Frauen sind damit besonders empfänglich für gesellschaftliche Normen und geben dem Druck nach Schlankheit eher nach als Frauen mit einem positiven Selbstwertgefühl. Risikopersonen machen infolge ihrer Überangepasstheit und des mangelnden Selbstwertgefühls häufiger Diäten oder versuchen, auf andere Weise abzunehmen, und können damit schließlich eine Essstörung entwickeln. Die Erkrankung beginnt am häufigsten im Teenager-Alter, wobei eine Diät, die anschließend außer Kontrolle gerät, ein Einstieg sein kann.[12]
Bei AN findet man in der aktuellen Forschung keinen Zusammenhang zwischen der Essstörung und traumatischen Erfahrungen in der Kindheit. Bei den Essstörungen BN (Bulimia Nervosa) und BES (Binge-Eating-Störung) sind Zusammenhänge zu beobachten. Dies unterstreicht die biologischen Risikofaktoren bei AN.[22]
Depressive Symptome können bereits vor und auch nach der AN bestehen und sind ein Risikofaktor für die Entwicklung einer Essstörung.[23][24] Typische Symptome einer Depression bei AN sind eine schlechte Stimmung, wenig Selbstwertgefühl, Antriebs- und Lustlosigkeit, Leeregefühl und sozialer Rückzug. Patienten mit ausgeprägter Abmagerung klagen meist über mehr depressive Symptome als Betroffene mit geringerem Gewichtsverlust.[25] Das Hungern (Starvation) trägt durch die Veränderungen der Neurotransmitter Dopamin und Serotonin sowie von Leptin und anderen Hormonen zu der depressiven Verstimmung bei.[24]
Vereinzeltes selbstverletzendes Verhalten wird häufiger bei Patienten mit AN beobachtet, vor allem, wenn die Verzweiflung durch die Gewichtszunahme zunimmt. Das selbstverletzende Verhalten bessert sich normal bei Erreichen des Gesundungsgewichts.[24]
Die Erkrankung führt, da sie in den meisten Fällen in der Pubertät und Adoleszenz beginnt, zu einer Beeinträchtigung der psychischen und körperlichen Entwicklung in einer bedeutsamen Lebensphase.[26]
Erbliche Veranlagung (genetische Prädisposition)
[Bearbeiten | Quelltext bearbeiten]Anorexia tritt familiär gehäuft auf: Sind die Mutter oder die Schwester von Anorexia nervosa oder Bulimia nervosa betroffen, haben Mädchen ein ungefähr 11-fach höheres Risiko, an einer Essstörung zu erkranken.[27] Diese Korrelation legt nahe, dass Erbanlagen und/oder familiäre Umwelteinflüsse einen erheblichen Einfluss auf die Entstehung einer Anorexia Nervosa haben.
Die Erblichkeit (Heritabilität) wird, basierend auf Zwillingsstudien, grob auf rund 62 % geschätzt. Frauen zeigen ein etwa zehnfach höheres Risiko, an einer AN zu erkranken als Männer. Darüber hinaus häufen sich die Hinweise, dass Testosteron einen protektiven Faktor im Hinblick auf die Entstehung von Essstörungen darstellt, wobei die biologischen Mechanismen für diesen Zusammenhang bislang unklar sind. Unsicher ist, ob Frühgeburtlichkeit und perinatale Komplikationen das Risiko für die Entwicklung einer AN geringfügig erhöhen. Molekulargenetische Untersuchungen deuten darauf hin, dass kein einzelner Gendefekt, sondern zahlreiche Gene in unterschiedlichem Ausmaß zur Ausbildung der verschiedenen Erscheinungsformen beitragen.[21]
2019 führte eine Studie zur genetischen Variation des Erbgutes, konzipiert von Cynthia Bulik von der University of North Carolina (USA), zu weiteren Erkenntnissen. Im Rahmen einer internationalen Initiative stellten mehrere Kliniken Daten von 17.000 Patienten mit Anorexia nervosa zur Verfügung, damit deren Erbgut mit jenen von 55.000 gesunden Kontrollpersonen verglichen werden konnte (ANGI-Studie). Das Forscherteam identifizierte Veränderungen an acht Genorten auf sechs Chromosomen. Diese korrelierten zum einen mit psychischen Störungen wie Zwangserkrankungen, Depression und Angst, aber auch mit körperlicher Aktivität und einem veränderten Stoffwechsel (Metabolismus). Die ANGI-Studie kam zum Schluss, dass Anorexie eine “metabolisch-psychiatrische Erkrankung” ist und weist damit auf neue Wege der Behandlung hin.[28][29][30]
Das Stadium des akuten Untergewichtes geht mit veränderten Spiegeln einer Vielzahl von Hormonen und anderen Signalpeptiden einher. Inwieweit diese Veränderungen nur Ausdruck einer Anpassungsreaktion an akutes Untergewicht oder prädisponierend für die Erkrankung sind, bleibt zu klären. Studien mittels funktioneller Magnetresonanztomografie geben Hinweise auf Veränderungen in Hirnregionen, die mit Belohnung und kognitiver Kontrolle in Verbindung gebracht werden können. Bei gesundeten Patienten finden sich Veränderungen im serotonergen und dopaminergen Neurotransmittersystem im Bereich des präfrontalen und mesialen temporalen Kortex sowie ventralen Striatum, die auf eine mögliche Dysregulation im Belohnungssystem und der Affektregulation hinweisen.[21]
Einfluss der Familie
[Bearbeiten | Quelltext bearbeiten]Noch Anfang dieses Jahrtausends sah man familiäre Probleme als primären Auslöser der Anorexia nervosa an. Dies hat sich jedoch als falsch erwiesen.[31] 1944 führten Forscher um den Ernährungswissenschaftler Ancel Keys an der University of Minnesota ein Fastenexperiment (Minnesota Starvation Experiment) mit 36 amerikanischen Kriegsdienstverweigerern durch. Keys’ Ziel war es damals herauszufinden, wie man die vielen Hungernden während des Zweiten Weltkriegs am sinnvollsten gesundheitlich rehabilitieren könnte. Keys verlangte von den Probanden sportliche und geistige Höchstleistungen, während sie nur sehr wenig Nahrungsenergie und keinerlei Fleisch zu sich nehmen durften. Bald zeigten sie ähnliche Symptome wie magersüchtige Patienten. Sie fühlten sich abgestumpft und leer, ihre Libido nahm stetig ab, die Gedanken kreisten ständig ums Essen. Viele wurden depressiv und einige entwickelten sogar Zwänge.[32]
Trotz solcher Hinweise wurde die Bedeutung des Fastenzustands für die Symptome der Anorexia nervosa lange Zeit wenig beachtet. Stattdessen geriet die Familie der Betroffenen ins Blickfeld von Psychologen und Psychiatern. Diese vermuteten die Ursache des Übels in der Beziehung zu den Eltern. Das Kind wurde zum Symptomträger, bei dem sich die familiären Schwierigkeiten manifestierten. Hinweise, dass bestimmte familiäre Strukturen und Interaktionen ein Risiko für die Entwicklung einer Anorexia nervosa darstellen, konnten in entsprechenden Studien nicht bestätigt werden. Querschnittserhebungen legen nahe, dass pathologische familiäre Strukturen und Funktionen eher die Schwere und Chronizität einer Erkrankung beeinflussen und weniger ätiologisch bedeutsam sind.[21][31] Im Jahr 2010 wurde durch eine offizielle Stellungnahme der internationalen Akademie für Essstörungen „Academy for Eating Disorders“ festgestellt, dass keinerlei wissenschaftliche Erkenntnisse vorliegen, die familiäre Einflüsse als alleinige oder primäre Ursache der Anorexia nervosa nachweisen.[31] Zugleich forderten sie Therapeuten und Medien auf, entsprechende Behauptungen künftig zu unterlassen.[31] Trotzdem suchen immer noch viele Familien die Schuld für die Erkrankung bei sich selbst.[33] In allen modernen Therapiemethoden wird jedoch inzwischen die Familie als Teil der Lösung und nicht als Teil des Problems gesehen.[34][35][36]
Soziokulturelle Faktoren
[Bearbeiten | Quelltext bearbeiten]Für die gestörte Wahrnehmung des eigenen Körpers (Störung des „Körperschemas“) können die Kritik von Gleichaltrigen, die Kritik von Mutter und/oder Vater sowie das gesellschaftliche Schlankheitsideal eine große Rolle spielen. Die gezielte Gewichtsabnahme reduziert die Angst und macht so das Abnehmen zu einem wirkungsvollen Verstärker.[37]
In westlichen Industrienationen herrscht ein kultureller Druck auf Frauen, schlank zu sein. Dieses Schönheitsideal wird durch die Massenmedien und die sozialen Medien transportiert. Schlankheit und gutes Aussehen wird vor allem in der Werbung häufig mit beruflichem und sozialem Erfolg verknüpft. Unter anderem werden Diäten als Mittel zum Erreichen dieses Ideals angepriesen. Die Krankheit beginnt oftmals im Rahmen einer Diät und wird durch die Anerkennung und Beachtung, welche die Betroffene (vielleicht erst) durch ihren schlanken Körper bzw. ihren Gewichtsverlust erhält, verstärkt.
Einige Studien belegen, dass afroamerikanische Frauen extrem viel seltener als weiße Frauen in den USA eine Magersucht entwickeln, obwohl sie zumindest von Seiten der Medien einem ähnlichen Schlankheitsdruck ausgesetzt sind. Anscheinend wirken dort bestimmte subkulturelle Faktoren protektiv.[12]
Komorbiditäten
[Bearbeiten | Quelltext bearbeiten]Eine Anorexie kann unter anderem gemeinsam mit einer Autismus-Spektrum-Störung, Aufmerksamkeitsdefizit-/Hyperaktivitätsstörung, Stimmungsstörungen oder Internetabhängigkeit auftreten.[38][39] Autismus-Spektrum-Störungen sind bei Patienten mit Anorexia nervosa im Vergleich zur Gesamtbevölkerung überrepräsentiert.[39] Bei Autismus treten häufig Essgewohnheiten wie ein rigides oder selektives Essverhalten oder Rumination auf, die auch bei Anorexie beobachtet werden.[40] Autistische Kinder und Jugendliche haben ein erhöhtes Risiko für Untergewicht.[40][41] Unterscheidungsmerkmale zwischen Anorexie und Autismus-Spektrum-Störungen können sein, dass bei Anorexie die Regulation des eigenen Gewichts und das Körperbild im Vordergrund stehen, während bei Autismus die Ursache für das abweichende Essverhalten in sensorischen Empfindlichkeiten, der Neigung zu repetitivem Verhalten oder Schwierigkeiten, Hunger zu erkennen, liegen kann (Alexithymia).[40][42]
Alle Essstörungen weisen häufig eine Komorbidität mit anderen seelischen Erkrankungen auf.[43] Zu diesen Komorbiditäten zählen Zwangsstörungen und Depressionen. Das Auftreten einer Schizophrenie bei Anorexia nervosa scheint bei 1 bis 3 % zu liegen;[44] es wurde eine Korrelation zur Schizophrenie mit möglichem Zusammenhang zu wahnähnlichen Körperschemastörungen entdeckt.[45]
Behandlung
[Bearbeiten | Quelltext bearbeiten]Die Erkrankung kann nur selten durch eine kurze Behandlung geheilt werden. Häufig ist der Krankheitsverlauf langwierig, ebenfalls häufig lässt sich mit den zur Verfügung stehenden Therapien keine Heilung erreichen, da die fehlende Einsicht der Betroffenen Teil des Krankheitsbildes ist und diese nicht selten von ihren Angehörigen zur Therapie geschickt werden. Eine geringe Motivation zu einer Veränderung der Essstörung ist mit geringerem Behandlungserfolg und höherem Risiko zu einem Therapieabbruch assoziiert.
Psychotherapie
[Bearbeiten | Quelltext bearbeiten]Es liegt nach der „S3-Leitlinie Diagnostik und Behandlung der Essstörungen“ Konsens vor, dass folgende spezifische Psychotherapien wirksam sind:[18][46]
Bei Erwachsenen:
- erweiterte kognitive-behaviorale Therapie (CBT-E) - Ziele: Normalisierung des Essverhaltens und Gewichtssteigerung. Hierfür erlernen die Patienten ein strukturiertes Essverhalten; dieses wird flexibler und auf altersentsprechende Ziele ausgerichtet. Berücksichtigt werden dabei spezifische Einflüsse auf die Persönlichkeit. Dazu gehören z. B. Defizite bei sozialer Kompetenz oder bei der Fähigkeit, Probleme zu lösen. Patienten erlernen spezielle Techniken und erhalten Hausaufgaben.[18]
- fokale psychodynamische Therapie (FPT) - Sie ist eine Weiterentwicklung der Psychoanalyse und sucht nach den tiefer liegenden Ursachen der Essstörung mit Fokus auf Beziehungsmuster. Der Patient wird speziell auf den Alltag nach Ende der Therapie vorbereitet.[47]
- Maudsley Model of Anorexia Nervosa Treatment (MANTRA) - MANTRA setzt an vier Faktoren gleichzeitig an, die die Krankheit beeinflussen: (1.) Ein rigider, detail-fokussierter Denkstil, der durch Angst vor Fehlern geprägt ist, (2.) Störungen im sozial-emotionalen Bereich, z.Bsp. sind Beziehungen oft von Ängstlichkeit geprägt, (3.) Positive Überzeugungen hinsichtlich der hilfreichen Funktion der Magersucht, da sich der Patient stark und sicher fühlt, und (4.) Ungünstiges Verhalten von Familienangehörigen. An allen vier Faktoren wird gleichzeitig gearbeitet, um die Dynamik zu durchbrechen. Die Therapie ist manualisiert.[18]
- Specialist Supportive Clinical Management (SSCM) - Die SSCM ist eher praktisch orientiert; die Patienten sollen vor allem wieder lernen, normal zu essen. Diese Therapie benötigt ein gut etabliertes klinisches Management für AN mit einem anhaltenden Fokus auf normalisiertes Essen und Gewichtswiederherstellung in Verbindung mit unterstützenden Therapieprinzipien und -strategien. Im Vergleich zu anderen Vergleichstherapien ist die SSCM eine einfachere Therapie ohne besondere neuartige Methoden.[18]
Trotz der in der S3-Leitlinie beschrieben Wirksamkeit sind MANTRA und SSCM entsprechend der Richtlinienpsychotherapie bei den Gesetzlichen Krankenversicherungen (GKV) keine anerkannten Psychotherapiemethode für Essstörungen in Deutschland.[17]
Bei Kindern und Jugendlichen:
- Die familienbasierte Therapie (FBT) wird in der S3-Leitlinie Diagnostik und Behandlung der Essstörungen für Kinder und Jugendliche als erste Wahl empfohlen.[17] Im angelsächsischen Sprachraum wie Großbritannien, Australien, Neuseeland und USA ist die familienbasierte Therapie (englisch Family-Based Treatment, FBT, Maudsley-Familientherapie) weit verbreitet und die bevorzugte Behandlungsmethode.[48] FBT ist ein evidenzbasierter Ansatz für die Behandlung von Anorexia nervosa und Bulimia nervosa und wurde durch empirische Forschung bestätigt.[49] Bei dieser Therapieform werden die Eltern nicht für die Entstehung der Essstörung verantwortlich gemacht. Sie werden als Ressourcen in die Behandlung integriert. Die Familie wird zu Behandlungsbeginn über die körperlichen und psychischen Folgen der Essstörung aufgeklärt; der daraus entstehende Teufelskreislauf wird beschrieben. Es wird u. a. vermittelt, dass die Symptome der Ausdruck einer schweren Erkrankung sind und nicht der freie Wille der erkrankten Jugendlichen. Mit Hilfe der Externalisierung werden die Symptome wie Verweigerung, mangelnde Krankheitseinsicht, Verbergen von Symptomen oder Manipulationen des Gewichts der Krankheit zugeschrieben und somit nicht die Patienten persönlich beschuldigt.
FBT ist in Deutschland aktuell noch nicht weit verbreitet. Die Behandlung wird mit Hilfe von FBT-Therapeuten und durch Unterstützung von Elternselbsthilfegruppen durchgeführt.[51] Mit dem Home Treatment Ansatz (HoT) ausgehend von Beate Herpertz-Dahlmann der Uniklinik RWTH Aachen entwickelt sich gerade ein ähnliches Psychotherapieverfahren. Der Home Treatment Ansatz verwendet viele Prinzipien von FBT. Das heißt, Fokussierung auf die Gewichtnormalisierung, die eine hohe prognostische Bedeutung hat, die Einbindung der Eltern als Co-Therapeuten mit wesentlichen Funktionen und die Externalisierung bzw. Personalisierung der Erkrankung, gegen welche Patient, Therapeut und Eltern arbeiten.[52] Weitere kinder- und jugendpsychiatrische Kliniken nehmen an diesen Studien teil.[53]
Ernährung
[Bearbeiten | Quelltext bearbeiten]Die Ernährung ist der wichtigste Faktor, an dem bei Menschen mit Anorexia nervosa gearbeitet werden muss. Bei der Erstellung von Mahlzeitenplänen ist eine abwechslungsreiche Ernährung wichtig, ebenso wie Lebensmittel mit höherer Energiedichte. Das Gewicht des Patienten soll wieder vollständig auf die historische Wachstumskurve gebracht werden; d. h. auf die Gewichtsperzentile, die der Patient gehabt hätte, wenn er nicht an AN erkrankt wäre. Dafür werden die historischen Gewichtsdaten meist aus der Kindheit analysiert.[54][55]
Bei dem Wiederaufbau eines Normalgewichtes muss die Komplikation und Gefahr eines Refeeding-Syndroms (RFS) beachtet werden. Man geht davon aus, dass das RFS mit sinkenden Phosphat- und Kaliumwerten eher auftritt, wenn der BMI sehr niedrig ist und medizinische Begleiterkrankungen wie Infektionen oder Herzversagen vorliegen. Unter diesen Umständen wird empfohlen, die Nahrungsaufnahme langsam zu beginnen, aber schnell zu steigern, solange keine Refeeding-Symptome auftreten.[56]
Medikation
[Bearbeiten | Quelltext bearbeiten]Neuroleptika und Antidepressiva sollen nicht zur Erreichung einer Gewichtszunahme bei AN eingesetzt werden. Bei Kindern und Jugendlichen haben nur wenige Medikamente eine Zulassung für diese Altersgruppe und ein Off-Label Einsatz sollte nur nach guter Aufklärung und Zustimmung aller Beteiligten in Frage kommen. Es liegt begrenzte Evidenz dafür vor, dass Zwangssymptome und Gedankenkreisen unter Olanzapin günstig beeinflusst werden können. Antidepressiva werden in der klinischen Praxis der Anorexie-Behandlung häufig eingesetzt, um Begleitsymptome der AN wie depressive Störungen oder Zwangssymptome zu behandeln. Die wissenschaftliche Basis hierfür leitet sich im Wesentlichen aus Studien ab, die bei Patienten ohne Essstörung durchgeführt wurden. Es findet sich keine ausreichende Evidenz, um diese Praxis zu begründen. Depressive und zwanghafte Begleitsymptome sind durch das niedrige Körpergewicht mit bedingt und können sich durch Gewichtszunahme auch ohne eine zusätzliche spezifische Therapie bessern. Ferner ist das Risiko von Nebenwirkungen in der antidepressiven Pharmakotherapie bei der AN aufgrund einiger spezifischer Bedingungen erhöht:[17][57]
- Das Körpergewicht ist niedriger; die Verteilungsvolumina geringer.
- In Anbetracht des ungeregelten Essverhaltens und des rezidivierenden Erbrechens ist die orale Zufuhr erschwert.
- Kardiale Nebenwirkungen sind aufgrund der ohnehin bestehenden kardialen Besonderheiten bedrohlicher.
- Elektrolytstörungen sind häufiger. Das Risiko, ein induziertes Syndrom der inadäquaten ADH-Sekretion (SIADH) zu übersehen, ist damit höher.
Einweisung ins Krankenhaus
[Bearbeiten | Quelltext bearbeiten]Eine stationäre Behandlung sollte nach der S3-Leitlinie Diagnostik und Behandlung der Essstörungen bei Vorliegen eines oder mehrerer der folgenden Kriterien erfolgen:[17]
- rapider oder anhaltender Gewichtsverlust (> 20 % über sechs Monate)
- gravierendes Untergewicht (BMI < 15 kg/m² bzw. bei Kindern und Jugendlichen unterhalb der 3. Altersperzentile)
- anhaltender Gewichtsverlust oder unzureichende Gewichtszunahme über drei Monate (bei Kindern und Jugendlichen früher) trotz ambulanter oder tagesklinischer Behandlung
- sozialen oder familiären Einflussfaktoren, die einen Gesundungsprozess stark behindern (z. B. soziale Isolation, problematische familiäre Situation, unzureichende soziale Unterstützung)
- ausgeprägter psychischer Komorbidität
- Suizidalität
- schwerer bulimischer Symptomatik (z. B. Laxanzien-/Diuretikaabusus, schweren Essanfällen mit Erbrechen) und/oder exzessivem Bewegungsdrang, die ambulant nicht beherrscht werden können
- körperlicher Gefährdung oder Komplikationen
- geringer Krankheitseinsicht
- Überforderung im ambulanten Setting (zu wenig strukturierte Vorgaben bzgl. Mahlzeitenstruktur, Essensmengen, Rückmeldungen zum Essverhalten; bei Kindern und Jugendlichen: Zusammenbruch der familiären Ressourcen)
- Notwendigkeit der Behandlung durch ein multiprofessionelles Team mit krankenhaustypischen Heilmethoden (psychosomatische/psychiatrische Krankenhausbehandlung)
Forschung
[Bearbeiten | Quelltext bearbeiten]Zu „Psilocybin-Therapie bei Magersucht“ veröffentlichte die University of California, San Diego, 2023 eine Phase-I Studie in klinischem Umfeld. Die Ergebnisse zeigen bei einer einmaligen Behandlung mit 25 mg Psilocybin und begleitender Psychotherapie: 90 Prozent der Frauen hatten den Herausforderungen des Lebens gegenüber ein positiveres Gefühl, 80 Prozent bezeichneten die Erfahrung sogar als eine der fünf wichtigsten ihres bisherigen Lebens, 70 Prozent der Frauen verspürte eine allgemeine Besserung ihrer Lebensqualität. Signifikante Verbesserungen gab es bei der vom verzerrten Körperbild erzeugten Angst und Zwangshandlungen bezüglich Ernährung, Figur und Essen. 40 Prozent hatten nach drei Monaten noch eine dauerhafte Besserung bei den Werten der etablierten Essstörungs-Untersuchung. Weitere Studien folgen.[58][59]
Magersucht in der Öffentlichkeit
[Bearbeiten | Quelltext bearbeiten]In Kunst, Musik und Literatur
[Bearbeiten | Quelltext bearbeiten]- Lene Marie Fossen war eine norwegische Fotografin, die auch durch Selbstporträts ihres entstellten Körpers bekannt wurde.
- Daniel Johns, der Sänger der Gruppe Silverchair, verarbeitet seine Krankheit in dem Lied Ana’s Song.
- Christina Aguilera verwendet in ihrem Video zum Lied Beautiful aus dem Album Stripped Bilder einer Magersüchtigen. Im Verlauf des Videos zerschlägt diese den Spiegel, in dem sie sich zuvor kritisch betrachtet hatte.
- Die Lieder Lucy At The Gym und Supermodel von Jill Sobule setzen sich mit Magersucht in verschiedenen Ausprägungen auseinander.
- Ein Hungerkünstler von Franz Kafka bearbeitet Magersucht als Allegorie. Kafka gilt als magersüchtig.[60]
- Die Sängerin Karen Carpenter starb 1983 an Anorexia nervosa. Die Krankheit, die bis dahin von der Öffentlichkeit weitgehend ignoriert wurde, wurde dadurch / danach stärker von Medien wahrgenommen. Die Band Sonic Youth widmete Carpenters Schicksal ihr Lied Tunic (Song for Karen).
- Die Black-Metal-Band Anorexia Nervosa trägt den Namen dieser Krankheit.
- Ein Lied der Hellektro/Electro-Industrial-Band Suicide Commando trägt den Namen dieser Krankheit.
- Das Lied Sophie von Eleanor McEvoy handelt von der Magersucht und dem Tod der Protagonistin.
- Das Lied Courage von Superchick handelt vom Thema Magersucht
- Das Lied Anorexia Nervosa von X-Fusion befasst sich mit diesem Thema.
- Die Französin Isabelle Caro (sie war 1,64 Meter groß und wog nur 31 Kilogramm), wurde 2007 als „Mager-Model“ bekannt, als der Fotograf Oliviero Toscani sie für eine Kampagne gegen Magersucht fotografierte. Die Bilder der abgemagerten, nackten jungen Frau hingen in den Straßen der Modemetropolen Mailand, Rom und Paris und erregten großes Aufsehen. Caro erkrankte im Alter von 13 Jahren an Magersucht. Bewusst ging sie mit ihrer Krankheit an die Öffentlichkeit, hielt Vorträge und schrieb eine Autobiographie über ihr Leiden. Diese erschien 2008 mit dem Titel Das kleine Mädchen, das nicht dick werden wollte. Caro starb im November 2010 an einer Lungenentzündung.[61]
- Das Lied Bulemiarexia der französischen Nü-Metal-Band Eths handelt von dieser Erkrankung.
- Das Lied Please Eat von Nicole Dollanganger (* 1991)
- Der Netflix-Film To the Bone (etwa bis auf die Knochen) schildert den Überlebenskampf einer Magersüchtigen.[62]
- Der Roman Die Vegetarierin der Nobelpreisträgerin Han Kang behandelt die seelischen Probleme einer Magersüchtigen und den Umgang der Familie mit der Krankheit.
Im Sport
[Bearbeiten | Quelltext bearbeiten]Neben prominenten Fällen, in denen die Erkrankung zum Tod führte (Christy Henrich, Bahne Rabe), gaben mehrere Athleten ihre Karriere wegen einer entsprechenden Erkrankung auf, darunter die Skispringer Christian Moser und Stephan Zünd sowie die Eiskunstläuferin Eva-Maria Fitze.[63]
Der Sportjournalist und Medienmanager Christian Frommert litt an Magersucht und wog zeitweise nur 39 Kilogramm bei einer Körpergröße von 1,84 Meter. Im Jahr 2013 hat er darüber ein Buch veröffentlicht.[64] Zahlreiche Medien haben über seine Krankheit berichtet.
Bei Models
[Bearbeiten | Quelltext bearbeiten]Im August 2006 starb das 22-jährige Model Luisel Ramos kurz nach einer Modenschau. Die Todesursache war ein Herzinfarkt, nachdem sie mehrere Tage lang nichts gegessen hatte. Zwei Monate später starb die Brasilianerin Ana Carolina Reston Macan in Folge einer Magersucht. Etwa sechs Monate nach dem Tod von Luisel Ramos starb auch deren Schwester Eliana Ramos im Alter von 18 Jahren, vermutlich ebenfalls an den Folgen von Magersucht. Im November 2010 starb Isabelle Caro.[65]
2009 kritisierte Alexandra Shulman, die Chefin der britischen Vogue, Designer führender Couture-Häuser: weil deren Entwürfe immer schmaler ausfielen, seien Models viel zu mager.[66] Die Designerin Anja Gockel vertrat 2009 in einem Interview der Neuen Osnabrücker Zeitung die These, die Homosexualität der führenden Modedesigner sei der „wichtigste“ Grund für die Magersucht vieler Models. Für Schwule sei eine knabenhafte Figur das Idealbild, während Lesben meistens eine androgyne Figur bevorzugten. „Deshalb dürfen die Models nicht zu viel Busen und nur wenig Hüfte haben. Alles Volumige ist für sie unerotisch, nicht akzeptabel.“[67][68]
Gesetzliche Schutzmaßnahmen
[Bearbeiten | Quelltext bearbeiten]In Israel ist seit Jahresbeginn 2013 für Models ein Body-Mass-Index von mindestens 18,5 vorgeschrieben.[69] Die britische Werbeaufsichtsbehörde Advertising Standards Authority (ASA) verbot im Juni 2015 ein Werbefoto des Unternehmens Yves Saint Laurent (YSL)[70][71] und im April 2016 eines von Gucci.[72]
Auch in Frankreich sind untergewichtige Models nun auf Laufstegen gesetzlich untersagt (Stand: Dezember 2015[73]). Ohne eine ärztliche Bescheinigung über einen guten gesundheitlichen Zustand dürfen Models in Frankreich nicht mehr arbeiten. Bei einem Verstoß dagegen droht dem Veranstalter eine Geldbuße von bis zu 75.000 Euro.[74][75] Am 26. Januar 2016 wurde das Gesetz in Kraft gesetzt.[76]
In Frankreich ist seit dem 1. Oktober 2017 ein Gesetz in Kraft, laut dem jedes kommerzielle Bild, bei dem die Figur eines Models nachträglich per Bildbearbeitung verändert wurde, gekennzeichnet werden muss als „photographie retouchée“.[77] Ohne diesen Hinweis drohen bis zu 37.500 Euro Strafe.[78]
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Literatur
[Bearbeiten | Quelltext bearbeiten]- S3-Leitlinie Diagnostik und Therapie der Essstörungen der Deutschen Gesellschaft für Psychosomatische Medizin und Ärztliche Psychotherapie e. V. (DGPM) und der Deutschen Gesellschaft für Kinder- und Jugendpsychiatrie, Psychosomatik und Psychotherapie e. V. (DGKJP). In: AWMF online (Stand 05/2018)
- Ada Borkenhagen: Dissoziationen des Körpers. Eine Untersuchung der psychischen Repräsentanz des Körpers magersüchtiger Patientinnen und von Frauen, die sich einer künstlichen Befruchtung unterziehen (= Forschung psychosozial). Psychosozial-Verlag, Gießen 2000, ISBN 3-89806-012-8.
- Hilde Bruch: Der goldene Käfig. Das Rätsel der Magersucht. 18. Auflage. Fischer Taschenbuch, Frankfurt am Main 1998, ISBN 3-596-26744-7.
- Joan Jacobs Brumberg: Todeshunger. Die Geschichte der Anorexia Nervosa vom Mittelalter bis heute. Beltz, Weinheim 1994, ISBN 3-593-35050-5.
- Jürgen Engel: Magersucht und Gegenrolle. Lebensgestaltung durch Unterlassen. In: Christian Hoffstadt, Franz Peschke, Andreas Schulz-Buchta, Michael Nagenborg (Hrsg.): Gastrosophical Turn – Essen zwischen Medizin und Öffentlichkeit. Projekt-Verlag, Bochum / Freiburg im Breisgau 2009, ISBN 978-3-89733-202-7, S. 399–419.
- C. G. Fairburn, P. J. Harrison: Eating disorders. In: The Lancet, 1. Februar 2003, 361(9355), S. 407–416; PMID 12573387.
- Lesley Fairfield: Du musst dünn sein. Anna, Tyranna und der Kampf ums Essen. Patmos, Ostfildern 2011, ISBN 978-3-8436-0027-9.
- Christine Fehér: Dann bin ich eben weg – Geschichte einer Magersucht. cbt, Düsseldorf 2002, ISBN 3-570-30170-2.
- Annika Fechner: Hungrige Zeiten, Überleben mit Magersucht und Bulimie. 2. Auflage. Beck, München 2007, ISBN 978-3-406-54766-9. (eingeschränkte Vorschau in der Google-Buchsuche)
- Alexa Franke: Wege aus dem goldenen Käfig – Anorexie verstehen und behandeln. Beltz, Weinheim 2003, ISBN 3-407-22143-6.
- Maria Ganci: FBT Überleben: Kompetenzhandbuch für Eltern: Familienbasierte Behandlung (FBT) für Anorexia nervosa bei Kindern und Jugendlichen. LMD Publishing 2021, ISBN 978-0-648-58890-0.
- Tilmann Habermas: Zur Geschichte der Magersucht. Eine medizinpsychologische Rekonstruktion. Fischer, Frankfurt am Main 1994, ISBN 3-596-11825-5.
- Beate Herpertz-Dahlmann, Anja Hilbert (Hrsg.): Essstörungen bei Kindern und Jugendlichen: Ein klinisches Handbuch. W. Kohlhammer, Stuttgart 2022, ISBN 978-3-17-039202-1.
- Stephan Herpertz, Martina de Zwaan, Stephan Zipfel (Hrsg.): Handbuch Essstörungen und Adipositas. Springer, Heidelberg 2008, ISBN 978-3-540-76881-4.
- Viktoria J. Kluckner: Emotionen: Erleben und Regulation durch das Essverhalten bei Anorexia & Bulimia nervosa. VDM Verlag Dr. Müller (Hergestellt on demand), Saarbrücken 2008, ISBN 978-3-8364-6734-6 (Dissertation Universität Innsbruck 2007, 238 Seiten).
- Jürg Liechti: Magersucht in Therapie. Gestaltung therapeutischer Beziehungssysteme. Carl-Auer, Heidelberg 2008, ISBN 978-3-89670-627-0.
- Mara Selvini Palazzoli: Magersucht. Von der Behandlung einzelner zur Familientherapie. 8. Auflage. Klett-Cotta, Stuttgart 2003, ISBN 3-608-95095-8.
- Annemarie Rettenwander: Magersucht – Einsichten und Auswege. Köster, Berlin 2007, ISBN 978-3-89574-619-2.
- Dorothé Schleenstein: Frauenspezifische Suchtproblematik aus theologischer Perspektive am Beispiel der Ess-Störungen. Lang, Frankfurt am Main u. a. 2010, ISBN 978-3-631-59870-2 (Dissertation Universität Erfurt 2009, 264 Seiten).
- Michael Schulte-Markwort, Sabine Zahn: Magersucht. Effektive Hilfe für Betroffene und Angehörige. Patmos, Ostfildern 2011, ISBN 978-3-8436-0026-2.
- Petr Skrabanek: Notes towards the history of Anorexia nervosa. In: Janus 70, 1983, S. 109–128.
- Walter Vandereycken, Ron van Deth: Hungerkünstler – Fastenwunder – Magersucht. Eine Kulturgeschichte der Eßstörungen. Bearbeitet (und übersetzt) von Rolf Meermann, Biermann, Zülpich 1990, ISBN 3-924469-34-2; bearbeitete und geänderte Taschenbuchausgabe: dtv 11542, München 1992, ISBN 3-423-11524-6.
- Lars Wöckel, Martin H. Schmidt: Magersucht, Bulimie und Adipositas. Wenn der Körper aus dem Gleichgewicht gerät. In: Biologie in unserer Zeit, 2002, 32(6), S. 362–369.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Beate Herpertz-Dahlmann: Neue Wege aus der Magersucht – aktuelle Erkenntnisse aus Grundlagenforschung und Klinik (Uniklinik RWTH Aachen und eine der Herausgeberinnen der S3-Leitlinie „Diagnostik und Therapie der Essstörungen“)[18]
- Linkkatalog zum Thema Anorexie bei curlie.org (ehemals DMOZ)
- Anorexie – Heute sind doch alle magersüchtig. anorexie-heute.de
- Informationen zu Magersucht (Bundeszentrale für gesundheitliche Aufklärung des Gesundheitsministeriums)
- Informationen in Forschung und Lehre. karwautz.at
Fußnoten
[Bearbeiten | Quelltext bearbeiten]- ↑ Christian Scharfetter: Allgemeine Psychopathologie. 5. Auflage. Thieme, 2002, ISBN 3-13-531505-3.
- ↑ Mariacarla Gadebusch Bondio: Anorexia nervosa. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 67.
- ↑ Willibald Pschyrembel: Klinisches Wörterbuch. 261., neu bearb. und erw. Auflage. Walter de Gruyter Verlag, Berlin 2007, ISBN 978-3-11-018534-8, S. 94, Anorexie.
- ↑ Rudolph Bell: Holy anorexia. U Chicago P., 1985.
- ↑ Waltraud Pülz: Nüchternes Kalkül, verzehrende Leidenschaft. Böhlau, 2007, ISBN 978-3-412-18406-3.
- ↑ Tilmann Habermas: History of eating disorders. In: M. P. Levine, L. Smolak (Hrsg.): The Wiley handbook of eating disorders. Vol. 1. Wiley, 2015, S. 11–24; doi:10.1002/9781118574089.ch2
- ↑ Tilmann Habermas: Zur Geschichte der Magersucht. Fischer, 1994, ISBN 3-596-11825-5.
- ↑ Milada Říhová unter Mitwirkung von Gundolf Keil: Bolismos oder bulimia – Krankheit der modernen Zeit? Beitrag zur Nosographie einer Erkrankung. In: Würzburger medizinhistorische Mitteilungen, Band 18, 1999, S. 177–187; hier: S. 177 f.
- ↑ W. W. Gull: Anorexia nervosa (apepsia hysterica, anorexia hysterica). 1868. In: Obes Res. September 1997, Sep;5(5), S. 498–502; PMID 9385628.
- ↑ C. Laségue: On hysterical anorexia (a). 1873. In: Obes Res. September 1997, 5(5), S. 492–497; PMID 9385627.
- ↑ W. Vandereycken, R. van Deth: A tribute to Lasègue’s description of anorexia nervosa. 1873, mit Vollendung seiner englischen Übersetzung. In: Br J Psychiatry. 1990 Dec;157, PMID 2289100, S. 902–908.
- ↑ a b c AWMF (Hrsg.): S3-Leitlinie Diagnostik und Behandlung der Essstörungen. 2. Auflage. 2018, S. 1 ff.
- ↑ a b Frédérique R. E. Smink, Daphne van Hoeken, Hans W. Hoek: Epidemiology of Eating Disorders: Incidence, Prevalence and Mortality Rates. In: Current Psychiatry Reports. Band 14, Nr. 4, August 2012, ISSN 1523-3812, S. 406–414, doi:10.1007/s11920-012-0282-y, PMID 22644309, PMC 3409365 (freier Volltext).
- ↑ a b c R. Rupprecht, H. Hampel: Lehrbuch der Psychiatrie und Psychotherapie. 2006.
- ↑ Defining characteristics of Anorexia Nervosa. auf der Website des Eating Disorder Referral and Information Center
- ↑ Sehr hohe Sterblichkeitsrate – Gefährliche Magersucht. auf: n-tv.de, 7. November 2007.
- ↑ a b c d e Stephan Herpertz, Manfred Fichter, Beate Herpertz-Dahlmann, Anja Hilbert, Brunna Tuschen-Caffier, Silja Vocks, Almut Zeeck (Hrsg.): S3-Leitlinie Diagnostik und Behandlung der Essstörungen. 2. überarbeitete Auflage. Springer-Verlag, Berlin / Heidelberg 2019, ISBN 978-3-662-59606-7, S. 190 (awmf.org [PDF]).
- ↑ a b c d e f Herpertz, Stephan Herausgeber Fichter, Manfred Herausgeber Herpertz-Dahlmann, Beate Herausgeber Hilbert, Anja Herausgeber Tuschen-Caffier, Brunna Herausgeber Vocks, Silja Herausgeber Zeeck, Almut Herausgeber: S3-Leitlinie Diagnostik und Behandlung der Essstörungen. ISBN 978-3-662-59606-7 (awmf.org [PDF]).
- ↑ a b Carrie Arnold: Decoding anorexia: how breakthroughs in science offer hope for eating disorders. Routledge, New York 2013, ISBN 978-1-136-20158-5.
- ↑ Marija Brecelj Anderluh, Kate Tchanturia, Sophia Rabe-Hesketh, Janet Treasure: Childhood Obsessive-Compulsive Personality Traits in Adult Women With Eating Disorders: Defining a Broader Eating Disorder Phenotype. In: American Journal of Psychiatry. Band 160, Nr. 2, Februar 2003, ISSN 0002-953X, S. 242–247, doi:10.1176/appi.ajp.160.2.242 (englisch).
- ↑ a b c d AWMF (Hrsg.): S3-Leitlinie Diagnostik und Behandlung der Essstörungen. 2. Auflage. 2018, S. 69 ff. (awmf.org [PDF]).
- ↑ Janne Tidselbak Larsen, Trine Munk-Olsen, Cynthia M. Bulik, Laura M. Thornton, Susanne Vinkel Koch: Early childhood adversities and risk of eating disorders in women: A Danish register-based cohort study. In: International Journal of Eating Disorders. Band 50, Nr. 12, 6. November 2017, S. 1404–1412, doi:10.1002/eat.22798 (englisch, unc.edu).
- ↑ C. Jacobi, E. Fittig, S. W. Bryson, D. Wilfley, H. C. Kraemer: Who is really at risk? Identifying risk factors for subthreshold and full syndrome eating disorders in a high-risk sample. In: Psychological Medicine. Band 41, Nr. 9, 31. Januar 2011, ISSN 0033-2917, S. 1939–1949, doi:10.1017/s0033291710002631 (englisch).
- ↑ a b c Beate Herpertz-Dahlmann: Essstörungen bei Kindern und Jugendlichen ein klinisches Handbuch. Hrsg.: Anja Hilbert. ISBN 978-3-17-039202-1.
- ↑ Lama Mattar, Marie-Raphaele Thiébaud, Caroline Huas, Christelle Cebula, Nathalie Godart: Depression, anxiety and obsessive–compulsive symptoms in relation to nutritional status and outcome in severe anorexia nervosa. In: Psychiatry Research. Band 200, Nr. 2-3, Dezember 2012, ISSN 0165-1781, S. 513–517, doi:10.1016/j.psychres.2012.04.032 (englisch).
- ↑ Beate Herpertz-Dahlmann: Adolescent Eating Disorders. In: Child and Adolescent Psychiatric Clinics of North America. Band 24, Nr. 1, Januar 2015, ISSN 1056-4993, S. 177–196, doi:10.1016/j.chc.2014.08.003 (englisch).
- ↑ Laura M. Thornton, Suzanne E. Mazzeo, Cynthia M. Bulik: The heritability of eating disorders: methods and current findings. In: Current Topics in Behavioral Neurosciences. Band 6, 2011, ISSN 1866-3370, S. 141–156, doi:10.1007/7854_2010_91, PMID 21243474, PMC 3599773 (freier Volltext) – (englisch).
- ↑ Cynthia Bulik, Martin Kennedy, Tracey Wade: ANGI – Anorexia Nervosa Genetics Initiative. In: Twin Research and Human Genetics. Band 23, Nr. 2, April 2020, ISSN 1832-4274, S. 135–136 (englisch).
- ↑ Hunna J. Watson et al.: Genome-wide association study identifies eight risk loci and implicates metabo-psychiatric origins for anorexia nervosa. Nature Genetics, Juli 2019, doi:10.1038/s41588-019-0439-2 (englisch, naeweb.nl [PDF]).
- ↑ Cynthia M. Bulik, Rachael Flatt, Afrouz Abbaspour, Ian Carroll: Reconceptualizing anorexia nervosa. In: Psychiatry and Clinical Neurosciences. Band 73, Nr. 9, Juli 2019, ISSN 1323-1316, S. 518–525, doi:10.1111/pcn.12857, PMID 31056797, PMC 8094122 (freier Volltext) – (englisch).
- ↑ a b c d Daniel Le Grange, James Lock, Katharine Loeb, Dasha Nicholls: Academy for eating disorders position paper: The role of the family in eating disorders. In: International Journal of Eating Disorders. 2009, ISSN 0276-3478, doi:10.1002/eat.20751 (englisch).
- ↑ Leah M. Kalm, Richard D. Semba: They Starved So That Others Be Better Fed: Remembering Ancel Keys and the Minnesota Experiment. In: The Journal of Nutrition. Band 135, Nr. 6, 1. Juni 2005, ISSN 0022-3166, S. 1347–1352, doi:10.1093/jn/135.6.1347 (englisch).
- ↑ A. Maier, J.-P. Ernst, S. Müller, D. Gross, F.D. Zepf: Self-Perceived Stigmatization in Female Patients with Anorexia Nervosa – Results from an Explorative Retrospective Pilot Study of Adolescents. In: Psychopathology. Band 47, Nr. 2, 5. Juli 2013, ISSN 0254-4962, S. 127–132, doi:10.1159/000350505.
- ↑ Cynthia Bulik: Neun Wahrheiten über Essstörungen. (PDF) In: Academy for Eating Disorders. Abgerufen am 17. Juli 2022 (englisch).
- ↑ Katherine Schaumberg, Elisabeth Welch, Lauren Breithaupt, Christopher Hübel, Jessica H. Baker, Melissa A. Munn-Chernoff, Zeynep Yilmaz, Stefan Ehrlich, Linda Mustelin, Ata Ghaderi, Andrew J. Hardaway, Emily C. Bulik-Sullivan, Anna M. Hedman, Andreas Jangmo, Ida A.K. Nilsson, Camilla Wiklund, Shuyang Yao, Maria Seidel, Cynthia M. Bulik: The Science Behind the Academy for Eating Disorders’ Nine Truths About Eating Disorders. In: European Eating Disorders Review. Band 25, Nr. 6, 2. Oktober 2017, S. 432–450, doi:10.1002/erv.2553, PMID 28967161, PMC 5711426 (freier Volltext) – (englisch).
- ↑ Beate Herpertz-Dahlmann, Christoph Borzikowsky, Sophie Altdorf, Kathrin Heider, Astrid Dempfle: ‘Therapists in action’ – Home treatment in adolescent anorexia nervosa: A stepped care approach to shorten inpatient treatment. In: European Eating Disorders Review. Band 29, Nr. 3, 19. Juni 2020, S. 427–442, doi:10.1002/erv.2755, PMID 32558214 (englisch).
- ↑ Martin Hautzinger, Gerald C. Davison, John M. Neale: Klinische Psychologie. Belz, PVU, Weinheim 2002, ISBN 3-621-27458-8.
- ↑ L. Bourne, R. Bryant-Waugh, J. Cook, W. Mandy: Avoidant/restrictive food intake disorder: A systematic scoping review of the current literature. In: Psychiatry research. Band 288, Juni 2020, S. 112961, doi:10.1016/j.psychres.2020.112961, PMID 32283448 (Review).
- ↑ a b Heather Westwood, Kate Tchanturia: Autism Spectrum Disorder in Anorexia Nervosa: An Updated Literature Review. In: Current Psychiatry Reports. Band 19, Nr. 7, 2017, S. 41, doi:10.1007/s11920-017-0791-9, PMID 28540593, PMC 5443871 (freier Volltext) – (englisch).
- ↑ a b c Kathrin Nickel, Alexandra Isaksson, Almut Zeeck: Autismus-Spektrum-Störungen und verändertes Essverhalten bzw. Essstörungen. In: Ludger Tebartz van Elst (Hrsg.): Autismus-Spektrum-Störungen im Erwachsenenalter. 3., aktualisierte und erweiterte Neuauflage, revidierte Ausgabe Auflage. Medizinisch Wissenschaftliche Verlagsgesellschaft, Berlin 2021, ISBN 978-3-95466-645-4, Teil III Kapitel 8, S. 258–262.
- ↑ E. Sobanski, A. Marcus, K. Hennighausen, J. Hebebrand, M. H. Schmidt: Further evidence for a low body weight in male children and adolescents with Asperger’s disorder. In: European Child & Adolescent Psychiatry. Band 8, Nr. 4, Dezember 1999, S. 312–314, doi:10.1007/s007870050106, PMID 10654125 (englisch).
- ↑ Laura Dattaro: Anorexia’s link to autism, explained. In: spectrumnews.org. Simons Foundation, 7. Dezember 2020, abgerufen am 10. Mai 2023 (amerikanisches Englisch).
- ↑ Günter Reich, M. Cierpka: Psychische Ko-Morbidität von Essstörungen. 2010. Lindauer Psychotherapie-Module: Psychotherapie der Essstörungen. DOI:10.1055/b-0034-11615.
- ↑ A. Joos, T. Steinert: Komorbidität von Schizophrenie und bulimischer Anorexie – Ein Fall mit forensischer Relevanz. In: Der Nervenarzt, 68. Jahrgang, Mai 1997, S. 417–420. doi:10.1007/s001150050144.
- ↑ Johannes Hebebrand, Gertraud Gradl-Dietsch, Triinu Peters, Christoph U. Correll, Verna Haas: Diagnostik und Therapie der Anorexia nervosa im Kindes- und Jugendalter. In: Deutsches Ärzteblatt, 121. Jahrgang, Heft 5 vom 8. März 2024, S. 164–174. DOI:10.3238/arztebl.m2023.0248, Zitat S. 165. Dortige Quelle: H. J. Watson, Z. Yilmaz, L. M. Thornton et alii: Genome-wide association study identifies eight risk loci and implicates metabo-psychiatric origins for anorexia nrvosa. In: Nat Genet 2019; Band 51, S- 1207–1214.
- ↑ Almut Zeeck, Beate Herpertz-Dahlmann, Hans-Christoph Friederich, Timo Brockmeyer, Gaby Resmark: Psychotherapeutic Treatment for Anorexia Nervosa: A Systematic Review and Network Meta-Analysis. In: Frontiers in Psychiatry. Band 9, 2018, ISSN 1664-0640, S. 158, doi:10.3389/fpsyt.2018.00158, PMID 29765338, PMC 5939188 (freier Volltext) – (englisch).
- ↑ Hans-Christoph Friederich, Wolfgang Herzog, Beate Wild, Stephan Zipfel, Henning Schauenburg: Anorexia nervosa – Fokale psychodynamische Psychotherapie. 1. Auflage. Hogrefe, 2014, ISBN 978-3-8017-2582-2.
- ↑ a b Roslyn Binford Hopf, James Lock, Daniel Le Grange: Systemische Therapie in der Praxis. Hrsg.: von Sydow, Borst. 1. Auflage. Beltz Verlag, Weinheim / Basel 2018, ISBN 978-3-621-28527-8, Kapitel 80: Familienbasierte Therapie für Jugendliche mit Essstörungen, FBT, S. 850.
- ↑ Josef Gulden: Psychotherapie bei Anorexia Nervosa: Niedrige Rezidivrate bei familienbasierter Therapie. Deutsches Ärzteblatt, 17. Dezember 2010, abgerufen am 22. Dezember 2012.
- ↑ James Lock, Daniel Le Grange: Treatment manual for anorexia nervosa: a family-based approach. 2. Auflage. New York 2013, ISBN 978-1-4625-0676-7 (englisch).
- ↑ Beate Herpertz-Dahlmann, Renate Schepker: Selbsthilfe für Eltern von Patient_innen in der Kinder- und Jugendpsychiatrie. In: Zeitschrift Fur Kinder- und Jugendpsychiatrie Und Psychotherapie. Band 49, Nr. 6, November 2021, ISSN 1422-4917, S. 501–503, doi:10.1024/1422-4917/a000839, PMID 34766831.
- ↑ Beate Herpertz-Dahlmann, Christoph Borzikowsky, Sophie Altdorf, Kathrin Heider, Astrid Dempfle: ‘ Therapists in action’ – Home treatment in adolescent anorexia nervosa: A stepped care approach to shorten inpatient treatment. In: European Eating Disorders Review. Band 29, Nr. 3, Mai 2021, ISSN 1072-4133, S. 427–442, doi:10.1002/erv.2755 (englisch).
- ↑ HoT – Home treatment bei kindlicher und jugendlicher Anorexia nervosa (Pubertätsmagersucht). Innovationsausschuss beim Gemeinsamen Bundesausschuss, abgerufen am 11. Oktober 2022.
- ↑ Lauren Muhlheim: Children Pediatric Growth Charts and Eating Disorders. Archiviert vom (nicht mehr online verfügbar) am 27. November 2020; abgerufen am 28. Dezember 2020. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Morgane Marion, Sylvie Lacroix, Marylène Caquard, Laurence Dreno, Pauline Scherdel: Earlier diagnosis in anorexia nervosa: better watch growth charts! In: Journal of Eating Disorders. Band 8, 2020, ISSN 2050-2974, S. 42, doi:10.1186/s40337-020-00321-4, PMID 32905240, PMC 7469097 (freier Volltext) – (englisch).
- ↑ Graeme O’Connor, Dasha Nicholls: Refeeding Hypophosphatemia in Adolescents With Anorexia Nervosa: A Systematic Review. In: Nutrition in Clinical Practice. Band 28, Nr. 3, Juni 2013, ISSN 0884-5336, S. 358–364, doi:10.1177/0884533613476892, PMID 23459608, PMC 4108292 (freier Volltext) – (englisch).
- ↑ M. Greetfeld, U. Cuntz, U. Voderholzer: Pharmakotherapie von Anorexia nervosa und Bulimia nervosa: State of the Art. In: Fortschritte der Neurologie · Psychiatrie. Band 80, Nr. 01, 12. Dezember 2011, ISSN 0720-4299, S. 9–16, doi:10.1055/s-0031-1281845 (englisch).
- ↑ Stephanie Knatz Peck und Walter Kaye: Psilocybin therapy for females with anorexia nervosa: a phase 1, open-label feasibility study, in Nature Medicine (2023)
- ↑ Bild der Wissenschaft: Psilocybin im Test gegen Magersucht (24. Juli 2023)
- ↑ Andrew E. Slaby, Randall Dwenger: History of Anorexia Nervosa. In: The Eating Disorders. 1993, S. 1–17, doi:10.1007/978-1-4613-8300-0_1 (englisch).
- ↑ Magermodel Caro stirbt an Lungenentzündung. Zeit Online, 29. Dezember 2010.
- ↑ Der Krieg gegen den eigenen Körper
- ↑ Marion Lebenstedt, Gaby Bußmann, Petra Platen: Ess-Störungen im Leistungssport. (PDF; 1008 kB) Bundesinstitut für Sportwissenschaft, Bonn 2004, S. 10 f.
- ↑ portal.dnb.de "Dann iss halt was!": meine Magersucht – wie ich gekämpft habe – wie ich überlebe / Christian Frommert mit Jens Clasen
- ↑ Magere Zeiten für Hungerhaken. auf: stuttgarter-nachrichten.de 15. Mai 2012. (alle internationalen Ausgaben der Modezeitschrift Vogue haben sich einer „Gesundheitsinitiative“ angeschlossen und wollen künftig auf Magermodels verzichten)
- ↑ Dicker Angriff auf die Designer. Zeit Online, 23. September 2009.
- ↑ Anja Gockel: Deshalb gibt es Magermodels In: Neue Osnabrücker Zeitung Online. 6. November 2009.
- ↑ Böse schwule Designer. In: Der Standard. 9. November 2009.
- ↑ Israel verbannt Magermodels. In: Hamburger Abendblatt, 21. Januar 2013, S. 28.
- ↑ Werbeaufsicht verbietet Magermodel-Foto von Yves Saint Laurent
- ↑ ASA Adjudication on Yves Saint Laurent SAS t/a Saint Laurent Paris, auf asa.org.uk
- ↑ ASA Ruling on Guccio Gucci SpA. asa.org.uk – Gucci-Kampagne in Großbritannien verboten. Spiegel Online
- ↑ Une loi contre la maigreur excessive des mannequins adoptée à l’Assemblée, lemonde.fr vom 17. Dezember 2015
- ↑ Neues Gesetz für Models in Frankreich. In: Tagesspiegel. 18. Dezember 2015 (archive.org).
- ↑ LOI n° 2016-41, Artikel 20
- ↑ LOI n° 2016-41 du 26 janvier 2016 de modernisation de notre système de santé. gouvernement.fr
- ↑ Décret n° 2017-738 du 4 mai 2017 relatif aux photographies à usage commercial de mannequins dont l’apparence corporelle a été modifiée. legifrance.gouv.fr
- ↑ Article L2133-2