Mundwinkelentzündung
| Klassifikation nach ICD-10 | |
|---|---|
| K13.0 | Krankheiten der Lippen |
| ICD-10 online (WHO-Version 2019) | |


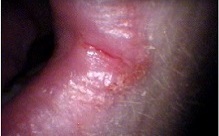
Eine Mundwinkelentzündung (auch: Mundwinkelrhagade, Cheilitis angularis, Angulus infectiosus oris, Perlèche [französisch pourlècher, sich die Lippen lecken][1] oder Faulecken) ist eine Erkrankung der Haut und Schleimhaut der Mundwinkel.[2][1][3]
Ätiologie
[Bearbeiten | Quelltext bearbeiten]Es gibt derzeit (2016) kaum wissenschaftliche Studien über die Krankheitshäufigkeit (Prävalenz) und ihre Ursachen (Ätiologie).[1] Die Annahme, dass Mundwinkelentzündungen mit einer Vielzahl an lokalen und systemischen Faktoren zusammenhängen, beruht auf ärztlichen Erfahrungen.[1] Diese lokalen und systemischen Faktoren können einzeln oder kombiniert auftreten.
Lokale Ursachen
[Bearbeiten | Quelltext bearbeiten]Im Vordergrund stehen, da am häufigsten zugrunde liegend, drei lokale Ursachen:[1]
- Lokale Kontaktdermatitis durch anatomisch bedingte mechanische oder chemische Reize
- Allergische Kontaktdermatitis
- Infektiöse Ursachen (zum Beispiel eine Pilzinfektion mit Candida albicans oder einer bakteriellen Infektion mit Staphylococcus aureus)[4]
- Fehlende Zähne und/oder fehlende Bissabstützung durch zu „tiefen“ Zahnersatz oder erheblichen Zahnabrieb führen zum Einrollen der Lippen. Dadurch bleibt die Epidermis der Gesichtshaut dort immer feucht und entzündlich.
Systemische Ursachen
[Bearbeiten | Quelltext bearbeiten]Systemische Ursachen können andere Grunderkrankungen, Fehlernährung, Drogenmissbrauch oder Medikamente sein.[5] Es wird angenommen, dass bei etwa einem Viertel der Fälle die Ursache in einem Mangel an B-Vitaminen (Riboflavin (Vitamin B2), Pyridoxin (Vitamin B6), Biotin (Vitamin B7) und Cobalamin (Vitamin B12))[6] oder Eisen liegt.[5]
Es wird vermutet, dass Eisenmangel zu Immunschwäche führt und hierdurch opportunistische Candida-Infektionen auftreten.[5]
Ebenso ist Zinkmangel eine bekannte Ursache,[7] die außerdem zu Durchfall, Haarausfall und Dermatitis führt. Acrodermatitis enteropathica ist eine angeborene Stoffwechselstörung, die zu verminderter Zinkaufnahme führt und daher mit Mundwinkelentzündungen assoziiert ist.[5]
Mundwinkelentzündungen kommen am häufigsten in der dritten, fünften und sechsten Lebensdekade vor.[1] Sie haben bei Erwachsenen einen Anteil von 0,7 bis 3,8 % aller Schleimhautläsionen. Bei Kindern sind es 0,2 bis 15,1 % aller oraler Läsionen.[1]
Symptome
[Bearbeiten | Quelltext bearbeiten]Symptome sind allgemeine Entzündungszeichen, Mazeration, Ulzeration und Verkrustung.[2] Eine Mundwinkelentzündung kann auf einer oder auf beiden Seiten gleichzeitig entstehen.[1] Der Beginn kann schleichend oder akut sein.[1] Der Verlauf kann spontan remittieren oder wiederkehrend sein.[1]
Therapie
[Bearbeiten | Quelltext bearbeiten]Hauptpfeiler der ersten Behandlung ist es, die als lokalen Auslöser bekannten Ursachen für die Beeinträchtigung der Haut im Mundwinkelbereich zu entfernen.[1] Ziel ist es, einen chronischen Verlauf zu verhindern.[1]
Die Behandlung lokaler Ursachen umschließt:
- Sicherstellung des korrekten Sitzes und der korrekten Reinigung von Zahnersatz[1]
- Sicherstellung von korrekter Mundhygiene[1]
- Benutzung von Speichelersatzmitteln (Sialogoga), falls nötig[1]
- Schutzcreme als Barriere abends (z. B. Zinkoxid-Paste)[1]
Diese Maßnahmen reichen in der Regel aus, um eine Linderung zu erreichen.[1] Wenn alle Möglichkeiten, lokale Ursachen zu behandeln, erschöpft sind, sollten weniger häufige Ursachen einer Mundwinkelentzündung identifiziert werden.[5]
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ a b c d e f g h i j k l m n o p q Kelly. K. Park, Robert T. Brodell, Stephen E. Helms: Angular cheilitis, part1: local etiologies. In: Cutis. Band 87, Nr. 6, Juni 2011, S. 289–295, PMID 21838086 (Review).
- ↑ a b Perlèche. In: Die Online Enzyklopädie der Dermatologie, Venerologie, Allergologie und Umweltmedizin. P. Altmeyer. Archiviert vom (nicht mehr online verfügbar) am 3. April 2015; abgerufen am 25. Juni 2016.
- ↑ Dorothea Terhorst (Hrsg.): Basics Dermatologie. 2. Auflage. Elsevier, Urban & Fischer, 2009, ISBN 978-3-437-42137-2, S. 129–130.
- ↑ W. C. Gonsalves, A. S. Wrightson, R. G. Henry: Common oral conditions in older persons. In: American family physician. Band 78, Nr. 7, Oktober 2008, S. 845–852, PMID 18841733 (Review).
- ↑ a b c d e Kelly K. Park, Robert T. Brodell, Stephen E. Helms: Angular cheilitis, part 2: nutritional, systemic, and drug-related causes and treatment. In: Cutis. Band 88, Nr. 1, Juli 2011, S. 27–32, PMID 21877503 (Review).
- ↑ Ulric Thomas Ruzicka (Hrsg.): Lehrbuch der Dermatologie und Venerologie. Ihr roter Faden durch Studium nach der neuen ÄAppO. Wissenschaftliche Verlagsgesellschaft, Stuttgart 2006, ISBN 3-8047-2178-8.
- ↑ D. Gaveau, F. Piette, A. Cortot, V. Dumur, H. Bergoend: [Cutaneous manifestations of zinc deficiency in ethylic cirrhosis]. In: Ann Dermatol Venereol. Band 114, Nr. 1, 1987, S. 39–53, PMID 3579131 (englisch).