Reproduktionsmedizin
Die Reproduktionsmedizin beschäftigt sich mit der menschlichen Fortpflanzung, den Grundlagen und der Kontrolle der menschlichen Zeugungsfähigkeit und ihren Störungen. Als ein interdisziplinär ausgerichtetes Fachgebiet der Medizin berührt die Reproduktionsmedizin auch die Fachgebiete Andrologie, Urologie, Gynäkologie und Genetik sowie die Disziplinen Rechtsmedizin, Medizinrecht und Bioethik. Im Zentrum der modernen Reproduktionsmedizin steht für Paare mit Kinderwunsch die Hilfe bei ungewollter Kinderlosigkeit.[1][2]
Geschichte
[Bearbeiten | Quelltext bearbeiten]Das Wort Reproduktion ist aus der biologischen Reproduktion übernommen: Es bezeichnet die Erzeugung neuer, identischer oder weitgehend ähnlicher Individuen von Lebewesen. Entstanden ist das Fachgebiet aus den Interessen von Gynäkologen und Andrologen, die sie für die Diagnostik, Therapie und Erforschung des Fortpflanzungsgeschehens von Mann und Frau haben.[3] Zu den Begründern der Andrologie in Deutschland zählt Carl Schirren. Er richtete 1983 in Hamburg ein erstes Zentrum für Reproduktionsmedizin ein, dessen Direktor er bis zu seiner Emeritierung 1987 war.
In der Humanmedizin gilt die Geburt von Louise Brown im Jahr 1978 als Beginn der modernen Reproduktionsmedizin. Die erstmals angewandte In-vitro-Fertilisation (als Form der assistierten Reproduktion)[4] hatten Robert Edwards und Patrick Steptoe entwickelt. Ein am 16. April 1982 im Universitätsklinikum Erlangen entbundener Junge gilt als erstes so genanntes Retortenbaby Deutschlands.[5]
Seitdem sind die theoretischen Erkenntnisse angewachsen sowie die Methoden der Diagnostik und Therapie verfeinert worden. Inzwischen stehen eine Vielzahl von Techniken zur Verfügung. Hieraus haben sich eine Fülle ethischer, juristischer und psychologischer Konsequenzen und Diskussionen ergeben.[6]
In Deutschland sind rechtliche Normen im Embryonenschutzgesetz (ESchG) vom 13. Dezember 1990 geregelt. Ethische Diskussionen werden seit dem 8. Juni 2001 im Deutschen Ethikrat ausgetragen. Diskutiert wird, ob Deutschland etwa nach dem Vorbild der Schweiz ein neues Fortpflanzungsmedizingesetz benötigt, mit dem das in seinen biomedizinischen wie rechtlichen Grundannahmen nicht mehr als zeitgemäß empfundene ESchG abgelöst werden könnte.[7]
Diagnostik
[Bearbeiten | Quelltext bearbeiten]Meist ist die Sterilität der Anlass für die Konsultation eines Reproduktionsmediziners. Von einem sterilen Paar wird gesprochen, wenn nach mindestens einem Jahr regelmäßigen Geschlechtsverkehrs ohne Empfängnisverhütung keine Schwangerschaft resultiert.[8] Die Ursachen einer fehlenden Fertilität liegen zu 30 % beim Mann, 30 % bei der Frau, 30 % bei beiden Partnern, und zu 10 % handelt es sich um eine Infertilität idiopathischer Natur.[9]
Die Anamnese hat die Aufgabe, die Art der Störung herauszufinden: Beim Mann können es beispielsweise Störungen in der Spermatogenese sein, die über einen Funktionstest des Spermiums ermittelt werden. Insgesamt hat sich für die Diagnose der Störungen der männlichen Fruchtbarkeit die Andrologie entwickelt. Bei der Frau liegen typischerweise eine Störung in der Ovulation, hauptsächlich durch das PCO-Syndrom verursacht,[10] ein Verschluss des Eileiters oder eine Endometriose vor.
Auch psychische Gründe, die den Beginn einer Schwangerschaft behindern, können in der Anamnese gefunden werden: Beim Mann kann beispielsweise eine erektile Dysfunktion vorliegen, bei der Partnerin eine Frigidität.
Techniken
[Bearbeiten | Quelltext bearbeiten]Die reproduktionsmedizinischen Verfahren haben zum Ziel, bei einer erfolgreichen Zeugung behilflich zu sein. Hierfür sind in den vergangenen Jahrzehnten unterschiedliche Verfahren einer assistierten Reproduktionstechnik (ART) entwickelt worden:[11]
Insemination
[Bearbeiten | Quelltext bearbeiten]Dies ist die verhältnismäßig einfache Möglichkeit, bei ausbleibender (natürlicher) Schwangerschaft medizintechnisch nachzuhelfen. Gespendete Spermien werden verschieden tief eingeführt: in die Vagina oder durch den Gebärmutterhals bis in die Gebärmutter (intrauterine Insemination, IUI).[12] Aufwändiger ist die Spermieneinführung in die Eileiter, die intratubuläre Insemination (ITI).
Lazzaro Spallanzani war der Erste, der im 18. Jahrhundert einer Hündin Spermien künstlich einführte – mit gewünschtem Erfolg. Die erste Frau bekam vom Chirurgen John Hunter 1770 eine Insemination.[13]
Befruchtung im Glas
[Bearbeiten | Quelltext bearbeiten]Eine Frau mit Kinderwunsch spritzt sich an aufeinanderfolgenden Tagen Follikelstimulierendes Hormon (FSH), damit mehrere Follikel gleichzeitig reifen. Um die Follikelsprünge (Ovulationen) auszulösen, wird das Hormon Choriongonadotropin eingesetzt. Die Eizellen werden in ihrer Follikelflüssigkeit transvaginal aus den einzelnen Follikeln punktiert.
Meist zur selben Zeit werden die Spermien eines Mannes durch Masturbation oder durch einen mikrochirurgischen Eingriff gewonnen. Das aufbereitete Sperma trifft in einem Reagenzglas auf die isolierten Eizellen. So erfolgt bei der In-vitro-Fertilisation (IVF) eine natürliche Selektion der mobilen und schnellen Spermien. Einem von ihnen gelingt die spontane Befruchtung. Ist die Zygote gebildet, folgen die ersten Zellteilungen. Am fünften Tag nach der In-vitro-Fertilisation ist das Stadium der Blastula erreicht, die nun mit großer Vorsicht aus der Laborschale in die Gebärmutter zu übertragen ist. Komplikationen beim Transfer der Blastula mindern die klinische Schwangerschaftsrate.[14]
Gameten-Transfer
[Bearbeiten | Quelltext bearbeiten]Gamete-Intra-Fallopian-Transfer (GIFT). Im Oberbegriff Gameten sind Eizellen und Spermien zusammengefasst. Sie werden mikrochirurgisch gemeinsam in den Eileiter eingeführt. Der Ausdruck „Zervikal-Intra-Fallopian-Transfer“ (ZIFT) betont lediglich, dass der Eingriff durch den Gebärmutterhals erfolgt.
Injektion eines Spermiums
[Bearbeiten | Quelltext bearbeiten]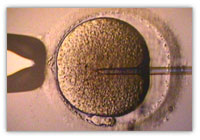
Akronym des Verfahrens: ICSI. Zuerst sind, wie oben dargestellt, Eizellen und Spermien zu gewinnen. Die Injektion eines Spermiums in das Ei-Zytoplasma wird unter dem Lichtmikroskop mit Hilfe eines Mikromanipulators durchgeführt. Die Eizelle fixiert man an einer kapillaren Saugkanüle. Dann wird ein bewegliches Spermium in eine noch dünnere Stechkanüle aufgenommen. Die Stechkanüle wird in die fixierte Eizelle gestochen und das Spermium in deren Zytoplasma hineingedrückt. Die Befruchtung geschieht, wenn Eikern und Spermiumkern zum diploiden Zygotenkern verschmelzen. Einen Arbeitsschritt aufwändiger ist die intrazytoplasmische Injektion morphologisch selektierter Spermien (IMSI).
Ein klinischer Pilotversuch zeigte, dass die intrazytoplasmatische Spermium-Injektion von einem Roboter durchgeführt werden kann.[15]
Eizellspende
[Bearbeiten | Quelltext bearbeiten]Mit dem Wort „Spende“ kommt zum Ausdruck, dass gewonnene Eizellen von einer Frau stammen, die damit keine eigene Schwangerschaft beabsichtigt. Ihre gespendeten Eizellen werden im Glas befruchtet (IVF, wie oben). Dafür kommen die Spermien vom Partner jener Frau, welche die befruchteten Eizellen (Zygoten) nach der allogenen Transplantation austragen wird. Die genetische Mutter (von der die Eizellen stammen) und die austragende Frau sind also nicht identisch.
In einer (meist) kommerziellen Variante nehmen die genetischen Eltern (Ei-Spenderin und Sperma-Spender) eine Leihmutter in Vertrag. In dieser wächst nach Transfer der Blastula ein genetisch fremder Embryo. Für diese Art der Schwangerschaft (Xenogravidität) und die Geburt wird die Ersatzmutter in der Regel finanziell entgolten.[16]
Eine Studie untersuchte die Qualität des Eltern-Kind-Verhältnisses und des elterlichen Befindens. Sowohl die Eltern, die eine Eizellspende angenommen hatten, als auch deren Kinder (im fünften Lebensjahr) berichteten von höherem familiären Stress. Verglichen wurde mit Kindern, die einem „normalem“ IVF-Verfahren entstammten.[17]
Spindel-Transfer
[Bearbeiten | Quelltext bearbeiten]Wenn wiederholte In-vitro-Fertilisation (IVF) keinen Erfolg brachte, mag das an mangelhaftem Zytoplasma der Eizellen liegen. Genauer: Die DNA der Mitochondrien (mtDNA) ist schadhaft, wodurch das Wachstum eines Embryos zum Stillstand kommt. In solchen Fällen könnte eine komplexe Technik zur Schwangerschaft verhelfen. Die Stichwörter dafür heißen „Spindel-Transfer“ und „Mitochondrien-Ersatz“ (mitochondrial replacement therapy).[18]
Zur Durchführung dieser Behandlung braucht es eine Spenderin, aus deren Eizellen die Zellkerne entfernt werden. Dann sind von der unfruchtbaren Frau (Patientin, die Mutter werden möchte) ebenfalls Eizellen zu gewinnen. Aus letzteren Eizellen werden die Chromosomen zur weiteren Verwendung isoliert. Zum Verständnis ist wichtig, dass die Chromosomen einer reifen Eizelle in meiotischer Metaphase II vorliegen. Denn die menschliche Oogenese (wie der Säugetiere) stoppt in Metaphase II. Die Chromosomen (2n=46,XX) hängen an den Fasern des Spindelapparates und sind in diesem Zustand gemeinsam für die folgende Transplantation handhabbar. Der Spindel-Chromosomen-Komplex wird einer entkernten Eizelle der Spenderin injiziert. (Daher das Fachwort „Spindeltransfer“.) Solch eine rekonstruierte Eizelle erhält nachfolgend eine intrazytoplasmatische Spermien-Injektion (ICSI). Erst danach endet die mütterliche Meiose vollständig, sodass auch der Eizellkern wie der Spermiumkern haploid ist. Die Befruchtung macht den diploiden Zygotenkern mit dem Chromosomenbestand 2n=46,XX oder XY.
Sobald nach mehreren Furchungen das Blastozysten-Stadium erreicht ist, erfolgt eine Mikrobiopsie. Deren Zweck ist es, nur eine euploide Blastozyste (mit korrektem Chromosomen-Satz) für den Embryo-Transfer zu verwenden.[19] Durch diese Übertragung erhält die Mutter (Patientin) einen Embryo, dessen Zellkerne ihr Genom (das der Patientin) sowie das Genom des Vaters (des Sperma-Spenders) besitzen. – Pionierversuche zm Spindel-Transfer wurden mit Rhesusaffen unternommen.[20]
Diagnose an Einzelzellen
[Bearbeiten | Quelltext bearbeiten]Es gibt diagnostische Verfahren auf Zellebene, um neben dem Geschlecht vor allem mögliche genetischeDefekte zu erkennen:
- Präimplantationsdiagnostik (PID)
- Polkörperdiagnostik (PKD)
Forschung
[Bearbeiten | Quelltext bearbeiten]Gegenwärtige Forschungsprojekte betreffen insbesondere Verfahren einer künstlichen Befruchtung. Genannt werden vom Universitätsklinikum Carl Gustav Carus Dresden[21] folgende Themen:
- Morphologische Analyse präselektionierter Spermatozoen mittels hochvergrößernder Mikroskopie zur Optimierung der Intracytoplasmatischen Spermieninjektion (ICSI).
- Entwicklung eines nichtinvasiven Schnelltestes zur Beurteilung des Entwicklungspotentials humaner Oozyten bei der In-vitro-Fertilisation.
- Entwicklung einer Labormethode zum Nachweis von Glycodelin auf der Spermatozoen-Membran als mögliche Ursache für eine Sterilität des Mannes.
Die Forschungen umfassen auch Problemstellungen aus dem Gebiet hormoneller Verhütungsmethoden sowie die Analyse der Umwelteinflüsse auf die Fortpflanzungsorgane. Weitere Forschungsprojekte ergeben sich aus dem Komplex ethischer und juristischer Fragen, z. B. die gesellschaftlichen Auswirkung der Präimplantationsdiagnostik einschließlich der Möglichkeiten einer Selektion nach dem Geschlecht oder nach anderen Kriterien.
Da embryonale Stammzellen primär aus der In-vitro-Fertilisation gewonnen werden, ist die Reproduktionsmedizin international nicht strikt von der Stammzellforschung zu trennen. Für Stammzellforschungen in Deutschland gelten spezielle gesetzliche Regelungen.
Fragestellungen
[Bearbeiten | Quelltext bearbeiten]„Die heute [2011] Vierzigjährigen sind die erste Generation von „Wunschkindern“, Kinderkriegen ist längst kein gottgewolltes Schicksal mehr. Der heutige Stand der Reproduktionsmedizin erlaubt jedoch weit mehr. Er erlaubt, dass jede einzelne Phase der Fortpflanzung technisch beeinflussbar ist und damit gezielt optimiert werden kann. Keine andere medizinische Technik hat auf so breiter Ebene unmittelbare gesellschaftliche Konsequenzen: Lebens- und Karriereplanung, Familienmodelle, Geschlechterrollen, bis hin zu einem abgeleiteten „Recht auf Fortpflanzung“ – all dies ist völlig neu zu diskutieren, wenn ein Kind bis zu zwei genetische, eine biologische und eine soziale Mutter, sowie einen genetischen und einen sozialen Vater haben kann. In welcher Konstellation bekomme ich Kinder, in welcher Lebensphase (vor, während oder nach der Karriere), wie beeinflusse und kontrolliere ich, wer da geboren wird? Mit welchen Zwängen geht diese Form von Freiheit der Lebensgestaltung einher und wie kann sie überhaupt noch ausgehalten werden? Wer leistet sie sich? Eine steigende Ökonomisierung fortpflanzungstechnischer Angebote, ein regelrechter „Fortpflanzungstourismus“ hat eingesetzt. Zielgruppe reproduktionsmedizinischer Eingriffe sind nicht mehr „Kranke“, sondern „Gesunde“, an die die Idee der Kontrollierbarkeit und Gestaltbarkeit der Fortpflanzung herangetragen wird.“
Daneben spielt der Kostendruck im Gesundheitswesen eine Rolle: Wenn es beispielsweise bei der Präimplantationsdiagnostik (PID) oder pränatalen Diagnosen um die Frage geht, ob spätere Folgekosten durch einen Schwangerschaftsabbruch vermieden werden könnten durch die damit einhergehende Vermeidung möglicherweise notwendig werdender medizinischer Behandlungen oder eventuell notwendig werdender intellektueller Förderung der Nachkömmlinge.
Ethischer Konflikt – künstliche Befruchtung
Im Falle einer künstlichen Befruchtung gibt es einige ethische Konflikte, die Bioethiker diskutieren und die der Ethikrat zu schlichten versucht. Betroffene Personen leiden bei einer künstlichen Befruchtung unter physischen und psychischen Belastungen. Die Wahrscheinlichkeit besteht, dass es zu einer erhöhten Rate von Mehrlingsschwangerschaften kommt. Hier ist beispielsweise ein Fall aus Kalifornien 2009 bekannt, wo eine Frau künstlich befruchtet wurde und anschließend Achtlinge auf die Welt brachte. Zudem kann es zu Fehlbildungen und Schädigungen der Kinder kommen, die mithilfe assistierender Reproduktionsmedizin gezeugt wurden. Schließlich kann bei extrakorporal durchgeführten Befruchtungsmaßnahmen nie gänzlich ausgeschlossen werden, dass es zu einem Vertauschungsvorfall kommt, bei dem menschliche Keimzellen oder Embryonen vertauscht werden. Die dadurch verursachten rechtlichen Probleme sind vielfältig und belasten die betroffenen Paare.[23]
Eine weitere Frage betrifft Paare, die für eine künstliche Befruchtung zugelassen sind. Sollen es allein-stehende, verheiratete und/oder homosexuelle sein? Sollte es eine Altersbegrenzung geben? Als Beispiel des ethischen Konflikts gibt es hier einen Fall von 2006 aus Spanien: eine Frau gebar im Alter von 67 Jahren durch eine künstliche Befruchtung Zwillinge, starb jedoch im Alter von 69 Jahren an Krebs. Die Kinder wachsen nun als Waisen auf.
Die Leihmutterschaft zeigt ebenfalls zahlreiche ethische Konflikte. Zum einen ist die Position der Mutter, die kein eigenes Kind austragen kann. Zum anderen ist die Position der Leihmutter, die ein emotionales Band während der Schwangerschaft zum Kind entwickeln kann. Auf sie kommt anschließend die Entscheidung zu, ob sie das Kind weggeben kann oder nicht.
Was bedeutet es, wenn Krankenkassen die Kosten einer künstlichen Befruchtung übernehmen? Eine weitere Frage, die ethisch diskutiert wird. Bedeutet eine Kostenübernahme, dass Unfruchtbarkeit als Krankheit angesehen wird? Oder soll diese Maßnahme als standardmäßige Therapie angesehen werden oder ist diese vergleichbar mit kosmetischer Chirurgie?
Ethischer Konflikt – Stammzellenforschung
Im Bereich der Stammzellenforschung gibt es auch zahlreiche Diskussionspunkte für die Bioethik. Für die Wissenschaft hat die Forschung mit Stammzellen eine große Bedeutung: Sie birgt Potential, Krankheiten wie Parkinson, Alzheimer, schwere Verbrennungen und Krebs zu heilen. Die Stammzellen zur Behandlung werden aus Embryonen, die für künstliche Befruchtung aufbewahrt werden oder aus abgetriebenen Embryonen und Föten verwendet.
Zwei verschiedene Perspektiven ergeben hierbei ein ethisches Dilemma: Zum einen die Pflicht Leid zu verhindern bzw. zu verringern, und zum anderen die Pflicht menschliches Leben zu respektieren, zu dem Manche auch die Embryos zählen. Somit werden Fragen aufgegriffen wie: Soll man Embryos in einem frühen Entwicklungsstatus zerstören, um embryonale Stammzellen zu gewinnen? Oder soll man neue medizinische Behandlungsstrategien mithilfe von Stammzellen entwickeln, um das Leiden zahlreicher Menschen zu lindern? Um diese Fragen zu beantworten, wird dem Embryo ein sogenannter moralischer Status zugewiesen.
Der moralische Status eines menschlichen Embryos
Die Leitfrage der großen Debatte über den moralischen Status des menschlichen Embryos ist, wer oder was überhaupt als Mensch gelten kann, und ab wann hat man es mit einem Menschen zu tun. Dieser Frage folgt gleich die Behandlung eines Embryos, soll diese einem Kind gleichen oder einem Erwachsenen, ist es dann auch Träger der Grundrechte oder nicht. Das bedeutet ob ein Embryo dem Lebensschutz bzw. dem generellen Tötungsverbot und dem Instrumentalisierungsverbot unterliegt oder nicht. Hierbei sind zwei Auffassungen zu unterscheiden. Die eine Seite sieht den Embryo von der Befruchtung an als ein menschliches Lebewesen. Diese stehen in allen Lebensphasen gleich betreffend unter dem Lebensschutz. Das bedeutet sobald die Befruchtung erfolgte, beginnt das Leben und somit ist auch das Leben zu schützen. Eine Abwägung, ob ein Embryo zur Stammzellenforschung genutzt werden darf, ist hierbei nicht mehr gestattet. Die Gegenseite sieht im Embryo der ersten 12 bis 14 Tage nur ein menschliches Leben, welches mit zunehmender Entwicklung ein wachsender Schutz zugewiesen wird. Somit fallen Beginn des Lebens und des Lebensschutzes auseinander. Das Leben des Embryos wird unter bestimmten Voraussetzungen abgewogen. Hierbei unterscheiden sich verschiedene Varianten: Beginn des Schutzes mit dem Ausschluss der Mehrlingsbildung oder erst mit der Schmerzempfindlichkeit oder noch später.
Ethische Aspekte der Reproduktionsmedizin
Strittig in der Reproduktionsmedizin und insbesondere in der Embryonen- und Stammzellenforschung ist, ob die Mittel zur Erreichung der gestellten Ziele akzeptabel und rechtlich moralisch erlaubt sind. Für diese Diskussion wurden vier Argumente formuliert, die die Zulässigkeit untersuchen sollen.
Das Argument der Spezieszugehörigkeit weist jedem einen moralischen Status, bzw. dasselbe Recht auf Anerkennung seiner Würde zu, sobald man ein menschliches Wesen ist und zur Gattung Mensch gehört. Hierbei ist die Ausprägung spezifischer menschlicher Eigenschaften nicht vorausgesetzt, sodass auch ein Klon, der zur Gattung Mensch gehört, schutzwürdig ist.
Das Kontinuitätsargument zeigt die Schwierigkeit auf, die Entwicklung eines Embryos in markante Einschnitte einzuteilen. Sie sei kontinuierlich, sodass man den moralischen Status zu keinem spezifischen Zeitpunkt festzustellen ist. Aus diesem Grund verfolgt dieses Argument die Idee, den moralischen Status eines Embryos zwangsläufig mit dem einer erwachsenen Person zu messen.
Das Identitätsargument legt die Meinung dar, dass ein Lebewesen zu jedem Zeitpunkt seiner Entwicklung mit sich selbst gleich bleibt. Somit sei der Mensch in seiner Identität zum Embryo nicht verschieden, aus dem er sich entwickelt hat. Somit wird diesem denselben moralischen Status bzw. Würdeanspruch zugewiesen, wie weiter entwickelten Föten oder Neugeborenen.
Das letzte Argument beschreibt das Potentialitätsargument. Hier wird der Embryo darauf bemessen, ob er sich zu einem menschlichen Subjekt entwickelt. Als Argumentationsbeispiel werden hierbei ungeborene mit bewusstlosen Menschen verglichen, die faktisch nicht über ihr Bewusstsein verfügen oder autonom handeln können. Dennoch gelten diese als bewusste und autonome Subjekte. Somit wird ihnen die Würde und der Lebensschutz ebenso zugesprochen, wie bewusstlosen Menschen.
Siehe auch
[Bearbeiten | Quelltext bearbeiten]- Biomedizinkonvention
- Chorionzottenbiopsie, Haploidisierung, Klonen
- Künstliche Befruchtung (Mensch)
- Künstliche Besamung (Tier)
- Deutsches Referenzzentrum für Ethik in den Biowissenschaften
- Perinatalmedizin, Pränataldiagnostik
- Schwerpunkt-Weiterbildung Gynäkologische Endokrinologie und Reproduktionsmedizin
Literatur
[Bearbeiten | Quelltext bearbeiten]- Nadine Ahr, Christiane Hawranek: Alles für ein Baby! Drei Frauen – und die Frage: Wann geht die Reproduktionsmedizin zu weit? In: Die Zeit 51, 30. November 2023: 13–15.
- Denise Lehner-Renken: Zwischen Markt und Moral. Reproduktionsmedizin und ihre Akteure in der Bundesrepublik der 1980er-Jahre. In: Zeithistorische Forschungen 17 (2020), S. 308–334.
- Andreas Bernard: Kinder machen. Neue Reproduktionstechnologien und die Ordnung der Familie. Samenspender, Leihmütter, Künstliche Befruchtung. S. Fischer, Frankfurt am Main 2014, ISBN 978-3-10-007112-5
- H. Rosenau (Hrsg.): Ein zeitgemäßes Fortpflanzungsmedizingesetz für Deutschland. Nomos, Baden-Baden 2013, ISBN 978-3-8487-0002-8
- Hellwig Bernadett: Reproduktionsmedizinische epidemiologische Untersuchungen auf der Basis eines Integrierten Andrologischen Informationsmanagementsystems (IAIMS). Dissertation Universität Gießen 2008; uni-giessen.de (PDF; 993 kB)
- K. J. Bühling, J. Lepenis, K. Witt: Intensivkurs Allgemeine und Spezielle Pathologie. 4. Auflage. Elsevier, München 2008, ISBN 978-3-437-42412-0, S. 396
- Marcus Düwell: Bioethik – Methoden, Theorien, Bereiche. Metzler, Stuttgart / Weimar 2008, ISBN 978-3-476-01895-3
- Klaus Diedrich, Hermann Hepp, Sören von Otte (Hrsg.): Reproduktionsmedizin in Klinik und Forschung. Der Status des Embryos. Wissenschaftliche Verlagsgesellschaft, Stuttgart 2007, ISBN 978-3-8047-2426-6
- Hans-Rudolf Tinneberg, Hans Wilhelm Michelmann, Olaf G.J. Naether: Lexikon der Reproduktionsmedizin. Wissenschaftliche Verlagsgesellschaft, Stuttgart 2007, ISBN 978-3-8047-2105-0
- Ralf Bröer: Reproduktionsmedizin. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 1238–1244.
- Martina Schlünder: Flüchtige Körper, instabile Räume, widersprüchliche Theorien: Die produktive Vagheit der Erkenntnistheorie Ludwik Flecks und die Geschichte der Reproduktionsmedizin. In: Rainer Egloff (Hrsg.): Tatsache – Denkstil – Kontroverse: Auseinandersetzungen mit Ludwik Fleck. Zürich 2005, S. 57–62
- Carl Schirren (Hrsg.): Unerfüllter Kinderwunsch. Leitfaden Reproduktionsmedizin für die Praxis. 3. Auflage, Deutscher Ärzte-Verlag, Köln 2003, ISBN 3-7691-0410-2
- Barbara Orland: Die menschliche Fortpflanzung im Zeitalter ihrer technischen Reproduzierbarkeit: Normalisierung der Reproduktionsmedizin seit den 1970er Jahren. In: Technikgeschichte 66, 4, 1999: 311–336.
- Gerhard Bettendorf (Hrsg.): Zur Geschichte der Endokrinologie und Reproduktionsmedizin. 256 Biographien und Berichte. Springer, Berlin 1995, ISBN 978-3-540-58254-0
- N. Pfeffer: The Stork and the Syringe. A political History of Reproductive Medicine. Cambridge 1993.
- Renate D. Klein: Das Geschäft mit der Hoffnung. Erfahrungen mit der Fortpflanzungsmedizin – Frauen berichten. Orlanda Frauenverlag, Berlin 1989 (Originaltitel: Infertility, women speak out about their experiences of reproductive medicine, übersetzt von Ursula Bischoff) ISBN 3-922166-50-4
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Astrid Springer: Der väterliche Kontakt zum Kuckuckskind. deutschlandfunk.de, Hintergrund, 18. Januar 2014
- Thomas Gesterkamp: Familienglück aus dem Reagenzglas. Hintergrund, 2. Februar 2014
- Angela Gutzeit: Samenspender, Leihmütter und die neue Ordnung der Familie. Buch der Woche, 18. Mai 2014
- Technikfolgenabschätzung. Fortpflanzungsmedizin – Rahmenbedingungen, wissenschaftlich-technische Entwicklungen und Folgen. (PDF; 1,4 MB) Deutscher Bundestag, Drucksache 17/3759, 12. November 2010
- Ethische Aspekte. Deutsches Referenzzentrum für Ethik in den Biowissenschaften
- Die Chancen der Kinderwunschbehandlung. familienplanung.de, Bundeszentrale für gesundheitliche Aufklärung, 1. März 2017
- Christina Hucklenbroich: Frauen überschätzen die Reproduktionsmedizin. In: faz.net, 3. November 2015
- Baby à la Carte. Frankreich, 2017, 91 Min., Regie: Thierry Robert. In: Arte am 10. Oktober 2017 (online bis zum 9. Dezember 2017); Dokumentarfilm.
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Hans-Rudolf Tinneberg, Hans Wilhelm Michelmann, Olaf G.J. Naether: Lexikon der Reproduktionsmedizin. Wissenschaftliche Verlagsgesellschaft, Stuttgart 2007.
- ↑ Ralf Bröer: Reproduktionsmedizin. 2005, S. 1238.
- ↑ Hellwig Bernadett: Reproduktionsmedizinische epidemiologische Untersuchungen auf der Basis eines Integrierten Andrologischen Informationsmanagementsystems (IAIMS). Dissertation Universität Gießen 2008, S. 1.
- ↑ Ralf Bröer (2005), S. 1238.
- ↑ Leben aus dem Reagenzglas – 30 Jahre künstliche Befruchtung. In: Badische Zeitung, 14. April 2012, abgerufen am 3. Juni 2013.
- ↑ Hans-Rudolf Tinneberg, Hans Wilhelm Michelmann, Olaf G.J. Naether: Lexikon der Reproduktionsmedizin. Wissenschaftliche Verlagsgesellschaft, Stuttgart 2007, S. V.
- ↑ Gassner/Kersten/Krüger/Lindner/Rosenau/Schroth, Fortpflanzungsmedizingesetz, Augsburg-Münchner-Entwurf, 2013
- ↑ WHO-Definition, https://www.who.int/reproductivehealth/topics/infertility/definitions/en/
- ↑ Hans-Rudolf Tinneberg, Hans Wilhelm Michelmann, Olaf G.J. Naether: Lexikon der Reproduktionsmedizin. Wissenschaftliche Verlagsgesellschaft, Stuttgart 2007, Lemma Sterilität.
- ↑ CDC-Webseite, https://www.cdc.gov/reproductivehealth/infertility/
- ↑ Hellwig Bernadett: Reproduktionsmedizinische epidemiologische Untersuchungen auf der Basis eines Integrierten Andrologischen Informationsmanagementsystems (IAIMS). Dissertation Universität Gießen 2008, S. 12–14.
- ↑ Xuan Hang, Q Sun, X Tang, M Li, C Zhou, X Cheng, B Yao, Li Chen: Factors influencing the pregnancy outcome of intrauterine insemination and follow-up treatment. In: J Hum Reprod Sci 16, 2023: 42–49. PDF.
- ↑ William W Beck Jr: Two hundred years of artificial insemination. In: Fertil Steril 41, 2, 1984: 193–195.
- ↑ Giulia Galati, M Reschini, L Mensi, C Di Dio, E Somigliana, Ludovico Muzii: The impact of difficult embryo transfer on the success of IVF: A systematic review and meta-analysis. In: Sci Rep 13, 2023: 22188. PDF.
- ↑ Nuno Costa-Borges, S Munné, E Albó, S Mas, C Castelló, G Giralt, Z Lu, C Chau, M Acacio, E Mestres, Q Matia et al, Gloria Calderón, John Zhang: First babies conceived with automated intracytoplasmic sperm injection. In: Reprod Biomed Online 47, 3, 2023: 103237.
- ↑ Pedro Brandão, Nicolás Garrido: Commercial surrogacy: An overview. In: Rev Bras Ginecol Obstet 44, 12, 2022: 1141–1158. PDF.
- ↑ Susan Imrie, J Lysons, S Foley, V Jadva, K Shaw, J Grimmel, Susan E Golombok: A longitudinal study of families created using egg donation: Family functioning at age 5. In: J Fam Psychol 37, 8, 2023: 1253–1265. PDF.
- ↑ Nuno Costa-Borges Nuno, Eros Nikitos, Katharina Späth, I Miguel-Escalada, H Ma, K Rink, C Coudereau et al, Dagan Wells: First pilot study of maternal spindle transfer for the treatment of repeated in vitro fertilization failures in couples with idiopathic infertility. In: Fertil Steril 119, 6, 2023: 964–973. DOI:10.1016/j.fertnstert.2023.02.008.
- ↑ Ermanno Greco. Katarzyna Litwicka, Maria Giulia Minasi, Elisabetta Cursio, Pier Francesco Greco, Paolo Barillari: Preimplantation genetic testing: Where we are today. In: Int J Mol Sci 21, 12, 2020: 4381. PDF.
- ↑ Zhaodi Liao, Yuzhuo Li, Chunyang Li, Xinyan Bian, Quiang Sun: Nuclear transfer improves the developmental potential of embryos derived from cytoplasmic deficient oocytes. In: iScience 26, 8, 2023: 107299. PDF mit Illustrationen.
- ↑ Universitätsklinikum Carl Gustav Carus Dresden ( des vom 20. Januar 2016 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Wunschkinder. (PDF; 38 kB) Website des Instituts für Ethik und Geschichte der Medizin der Albert-Ludwigs-Universität Freiburg, abgerufen am 8. März 2017.
- ↑ Moritz L. Jäschke: Vertauschte Keimzellen und Embryonen - Analyse reproduktionsmedizinischer Zwischenfälle: Normkontext, Rechtsfolgen, Regelungsbedarf. 1. Auflage. Mohr Siebeck, Tübingen 2020, ISBN 978-3-16-159182-2, S. 376.