Thyreotropin
| Thyreotropin, beta-Untereinheit | ||
|---|---|---|
| Eigenschaften des menschlichen Proteins | ||
| Masse/Länge Primärstruktur | 92 + 112 = 204 Aminosäuren (α + β) | |
| Sekundär- bis Quartärstruktur | TSH = TSH-α + TSH-β | |
| Präkursor | (118 Aminosäuren) | |
| Bezeichner | ||
| Gen-Name | TSHB | |
| Externe IDs | ||
| Arzneistoffangaben | ||
| ATC-Code | H01AB01 V04CJ01 | |
| DrugBank | DB00024 | |
| Wirkstoffklasse | Hormon | |
| Vorkommen | ||
| Homologie-Familie | LH-beta | |
| Übergeordnetes Taxon | Wirbeltiere | |
Thyreotropin (auch Thyrotropin), auch thyreotropes Hormon (TTH) oder Thyreoidea-stimulierendes Hormon (TSH) genannt, ist ein Hormon, das von den basophilen Zellen des Hypophysenvorderlappens produziert sowie abgesondert wird und stimulierend auf das Wachstum, die Iodaufnahme und die Hormonbildung der Schilddrüse wirkt. Geregelt wird die TSH-Produktion der thyreotropen Zellen des Hypophysenvorderlappens zum einen von der Schilddrüse über die Konzentration der Schilddrüsenhormone (negative Rückkopplung), zum anderen vom Hypothalamus, einem bestimmten Zwischenhirn-Areal.
Struktur
[Bearbeiten | Quelltext bearbeiten]Das Glykoprotein TSH besteht aus zwei Untereinheiten, der α-Untereinheit (TSH-α) mit 92 Aminosäuren und der β-Untereinheit (TSH-β) mit 112 Aminosäuren.[1] Die β-Untereinheit ist spezifisch für das TSH. Die α-Untereinheit enthält drei N-terminale Aminosäuren weniger als die alpha-Untereinheit in den Hormonen humanes Choriongonadotropin (hCG), follikelstimulierendes Hormon (FSH) und luteinisierendes Hormon (LH). Außerdem enthält die alpha-Untereinheit fünf Disulfidbrücken und zwei getrennte Kohlenhydratanteile.
Physiologie
[Bearbeiten | Quelltext bearbeiten]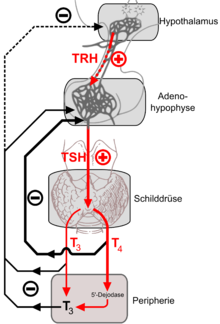
Mit Hilfe des Releasing-Hormons Thyreoliberin (TRH), das im Hypothalamus, einem bestimmten Hirnareal, produziert wird und danach durch ein besonderes Portalgefäßsystem in hoher Konzentration zum Hypophysenvorderlappen gelangt, stimuliert der Hypothalamus die Produktion und pulsatile Ausschüttung von TSH aus den thyreotropen Zellen. TSH gelangt über den Blutweg zur Schilddrüse und bewirkt in den Schilddrüsenzellen eine beschleunigte Teilung, eine vermehrte Iodaufnahme und eine gesteigerte Bildung der iodhaltigen Schilddrüsenhormone Thyroxin (T4) und Triiodthyronin (T3); zudem fördert es in der Peripherie die Umwandlung von T4 in das wirksamere T3. Umgekehrt hemmen die Schilddrüsenhormone durch negatives Feedback im Rahmen des thyreotropen Regelkreises die Produktion und Ausschüttung von TRH aus dem Hypothalamus und von TSH aus dem Hypophysenvorderlappen. Auf diese Weise werden konstante und bedarfsadaptierte Blutkonzentrationen der Schilddrüsenhormone erreicht.
TSH-Mangel, TSH-Überproduktion
[Bearbeiten | Quelltext bearbeiten]Fehlt TSH oder kann es nicht ausreichend produziert werden, dann hat die Schilddrüse keinen Anreiz mehr zu wachsen, Iod aufzunehmen und Schilddrüsenhormone zu produzieren, so dass sie immer kleiner wird und verkümmert. Es resultiert eine sogenannte hypophysäre Hypothyreose (sekundäre Schilddrüsenunterfunktion).
Produziert die Hypophyse beispielsweise wegen eines TSH-produzierenden Adenoms zu viel TSH, wird die Schilddrüse ständig zu einem beschleunigten Wachstum, einer vermehrten Iodaufnahme und einer gesteigerten Schilddrüsenhormonproduktion angehalten, so dass eine Schilddrüsenüberfunktion resultiert, die als hypophysäre Hyperthyreose oder sekundäre Hyperthyreose bezeichnet wird. Diese sekundären Schilddrüsenfunktionsstörungen wegen eines TSH-Mangels oder einer TSH-Überproduktion sind im Vergleich zu primären Schilddrüsenfunktionsstörungen, die durch eine Veränderung im Bereich der Schilddrüse selbst zustande kommen, äußerst selten.
Durch Störungen der TRH-Produktion und -Sekretion von Seiten des Hypothalamus oder der Signalübermittlung im hypothalamo-hypophysären Portalgefäßsystem (Pickardt-Syndrom) kann es ebenfalls zu einem TSH-Mangel oder einem TSH-Überschuss und damit zu den sehr seltenen tertiären Hypo- oder Hyperthyreosen kommen, da der Hypothalamus über das TRH die TSH-Produktion im Hypophysenvorderlappen mit steuert.
Ein sehr seltenes Krankheitsbild ist das Syndrom der inadäquaten TSH-Sekretion, bei dem manchmal nur eine nach Labordaten scheinbare Hyperthyreose vorliegt.[2][3]
Autoantikörper
[Bearbeiten | Quelltext bearbeiten]Immunglobuline, welche vom Immunsystem beim autoimmunen Morbus Basedow sowie bei der autoimmunen Hashimoto-Thyreoiditis produziert werden, können Veränderungen der Hormonproduktion in der Schilddrüse hervorrufen. Die Antikörper des Morbus Basedow, die sogenannten TSH-Rezeptor-Antikörper (TRAK) vom Typ IgG, blockieren die TSH-Rezeptoren der Schilddrüse und stimulieren selbstständig und ungeregelt das Wachstum, die Jodaufnahme und die Hormonproduktion der Schilddrüse. Eine Hyperthyreose ist die Folge. Die Antikörper der Hashimoto-Thyreoiditis führen zu einer Zerstörung des Schilddrüsengewebes und dadurch zu einer Größenabnahme und einem Funktionsverlust der Schilddrüse, was zu einer Hypothyreose führen kann.
Normwerte im Blutserum
[Bearbeiten | Quelltext bearbeiten]- Gesunde Erwachsene allgemein: 0,4 – 4,5 mU/l
- Schwangerschaft - 1. Drittel: 0,4 – 2,5 mU/l
- Schwangerschaft - 2. Drittel: 0,4 – 3,0 mU/l
- Schwangerschaft - 3. Drittel: 0,4 – 3,5 mU/l
Die Werte sind allgemeine Richtwerte aus den Leitlinien maßgeblicher medizinischer Fachgesellschaften.[4][5][6] In der Praxis sollen ferner die Referenzwerte des untersuchenden Labors beachtet werden – allerdings nur dann, wenn sie zuvor wissenschaftlich und nachvollziehbar begründet wurden.[7]
Der obere Wert des TSH-Normalbereichs nimmt bei Erwachsenen mit dem Alter stetig zu, und zwar – nach einer Analyse einer umfangreichen Datensammlung in den USA – zwischen den Altersklassen 20–29 und 80+ von 3,5 auf 7,5 mU/l.[8][9][10]
Der TSH-Wert wird durch Analyse des Serums ermittelt.[11] Bei der primären Schilddrüsenunterfunktion ist er erhöht. Bei der primären Schilddrüsenüberfunktion ist er vermindert.
TSH-Spiegel unter 0,1 mU/l
[Bearbeiten | Quelltext bearbeiten]Dieser Befund ist nicht selten, auch bei Personen, die eigentlich beschwerdefrei sind. Ein erniedrigter TSH-Spiegel kann mehrere Ursachen haben:
- Man nimmt Schilddrüsenhormone ein. Dann bekommt die Hypophyse die Meldung, dass bereits genügend oder gar zu viele Schilddrüsenhormone im Blut sind, und die Hypophyse bremst ihre TSH-Produktion. In diesem Falle sollte die Dosis der einzunehmenden Hormone angepasst werden, außer bei dringlicher Notwendigkeit dieser Dosis für das Wohlbefinden (insbesondere bei Therapie unter Zusatz von T3 und normalem freien T3).
- TSH ist erniedrigt, freies T3 und freies T4 aber normal. Hier kann eine beginnende Schilddrüsenüberfunktion vorliegen, muss aber nicht.
- TSH ist erniedrigt, freies T3 und freies T4 sind erhöht. Es liegt eine Schilddrüsenüberfunktion (Hyperthyreose) vor.
- Sehr selten kann ein erniedrigter TSH-Spiegel auch auf einem echten TSH-Mangel der Hypophyse beruhen. Meist sind dann auch freies T3 und freies T4 erniedrigt.
Bei den drei letzten Konstellationen sind eine weitergehende Diagnostik (z. B. Schilddrüsen-Sonografie, Szintigrafie, Laboruntersuchung auf TRAK) und gegebenenfalls eine entsprechende Therapie notwendig.
Sonstige Einflusskriterien auf den TSH-Wert
[Bearbeiten | Quelltext bearbeiten]Medikamente und auch endogene Einflüsse können den TSH-Wert beeinflussen.
Medikamente[12]
TSH-Sekretion wird gesenkt durch:
- Dopamin und Dopaminagonisten (L-Dopa, Bromocriptin, Lisurid, Apomorphin)
- Serotoninantagonisten (Metergolin)
- Somatostatin, Octreotid
- Morphin und Morphinderivate
- Glucocorticoide
- Heparin
- L-Thyroxin
TSH-Sekretion wird gesteigert durch:
- Dopaminantagonisten (Metoclopramid, Chlorpromazin, Sulpirid, Haloperidol)
- Clomifen (Männer)
- Lithium
- Carbamazepin
- Theophyllin
- Iodid in hohen Dosen
Chronobiologie:
Für die klinische Interpretation von Laborergebnissen ist es wichtig, zu berücksichtigen, dass TSH phasenweise (pulsatil) ausgeschüttet (sezerniert) wird,[13][14][15] so dass die Serumkonzentrationen circadianen und ultradianen Rhythmen unterliegen.[16]
endogene Einflüsse:
- Mangelernährung
- Störung der Nebennierenrindenfunktion
- erhöhtes Histamin[17]
TRH-Test
[Bearbeiten | Quelltext bearbeiten]Mittels des TRH-Stimulationstests kann die Stimulierbarkeit des TSH in der Hypophyse überprüft werden: TRH regt die TSH-Bildung übermäßig oder vermindert an.
Geschichte
[Bearbeiten | Quelltext bearbeiten]- 1929 Thyreotropin wird durch Max Aron und Leo Loeb entdeckt.[18]
- 1932 Isolierung von Thyreotropin durch Karl Junkmann und Walter Schoeller.[19]
- 1965 wird ein erster Radioimmunassay für TSH durch Odell beschrieben.[20]
- 1971 Rinder-TSH wurde zuerst 1971 sequenziert, menschliches TSH folgte 1977.[21][22]
- Seit Ende des 20. Jahrhunderts gibt es rekombinantes (humanes) TSH (rhTSH oder rTSH), das bei der Therapie und Nachsorge des Schilddrüsenkarzinoms eingesetzt wird.
Literatur
[Bearbeiten | Quelltext bearbeiten]Leitlinien
[Bearbeiten | Quelltext bearbeiten]- O. Okosieme, J. Gilbert, P. Abraham, K. Boelaert, C. Dayan, M. Gurnell, G. Leese, C. McCabe, P. Perros, V. Smith, G. Williams, M. Vanderpump: Management of primary hypothyroidism: statement by the British Thyroid Association Executive Committee. In: Clinical endocrinology. Band 84, Nr. 6, 2016, S. 799–808, doi:10.1111/cen.12824. PMID 26010808, (Review), PDF (abgerufen am 21. März 2016).
- J. R. Garber, R. H. Cobin, H. Gharib, J. V. Hennessey, I. Klein, J. I. Mechanick, R. Pessah-Pollack, P. A. Singer, K. A. Woeber: Clinical practice guidelines for hypothyroidism in adults: cosponsored by the American Association of Clinical Endocrinologists and the American Thyroid Association. In: Thyroid : official journal of the American Thyroid Association. Band 22, Nummer 12, Dezember 2012, S. 1200–1235, doi:10.1089/thy.2012.0205. PMID 22954017, (freier Volltext).
- Association of Clinical Biochemistry, British Thyroid Association and British Thyroid Foundation: UK guidelines for the use of thyroid function tests (2006). PDF (abgerufen am 21. März 2016).
- DEGAM-Leitlinie Nr. 18: Erhöhter TSH-Wert in der Hausarztpraxis. 2016, (PDF)
Information für Patienten und Angehörige
[Bearbeiten | Quelltext bearbeiten]- American Thyroid Association (ATA): Hypothyroidism - A Booklet for Patients and their Families. 2013. (PDF; abgerufen am 21. März 2016)
- DEGAM-Patienteninformation "Erhöhter TSH-Wert in der Hausarztpraxis", 2016, PDF (abgerufen am 6. Dezember 2017).
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Scientific Visualization Unit: TSH receptor on Red Blood cells (Video: Realistische 3D-Simulation des Andockens von TSH an seinen Rezeptor)
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ UniProt P01222
- ↑ Kenji Ohba: An Update on the Pathophysiology and Diagnosis of Inappropriate Secretion of Thyroid-Stimulating Hormone. In: International Journal of Molecular Sciences. Band 22, Nr. 12, 21. Juni 2021, ISSN 1422-0067, S. 6611, doi:10.3390/ijms22126611, PMID 34205543, PMC 8234149 (freier Volltext).
- ↑ T. Tagami: An overview of thyroid function tests in subjects with resistance to thyroid hormone and related disorders. In: Endocrine journal. Band 68, Nummer 5, Mai 2021, S. 509–517, doi:10.1507/endocrj.EJ21-0059, PMID 33827995 (Review), PDF.
- ↑ O. Okosieme, J. Gilbert, P. Abraham, K. Boelaert, C. Dayan, M. Gurnell, G. Leese, C. McCabe, P. Perros, V. Smith, G. Williams, M. Vanderpump: Management of primary hypothyroidism: statement by the British Thyroid Association Executive Committee. In: Clinical endocrinology. Band 84, Nr. 6, 2016, S. 799–808, doi:10.1111/cen.12824. PMID 26010808, (Review), PDF (abgerufen am 21. März 2016).
- ↑ J. R. Garber, R. H. Cobin, H. Gharib, J. V. Hennessey, I. Klein, J. I. Mechanick, R. Pessah-Pollack, P. A. Singer, K. A. Woeber: Clinical practice guidelines for hypothyroidism in adults: cosponsored by the American Association of Clinical Endocrinologists and the American Thyroid Association. In: Thyroid : official journal of the American Thyroid Association. Band 22, Nummer 12, Dezember 2012, S. 1200–1235, doi:10.1089/thy.2012.0205. PMID 22954017, (freier Volltext).
- ↑ Association of Clinical Biochemistry, British Thyroid Association and British Thyroid Foundation: UK guidelines for the use of thyroid function tests (2006). (PDF; abgerufen am 21. März 2016)
- ↑ DEGAM-Leitlinie Nr. 18: Erhöhter TSH-Wert in der Hausarztpraxis, 2016, (PDF), S. 7.
- ↑ M. I. Surks, J. G. Hollowell: Age-specific distribution of serum thyrotropin and antithyroid antibodies in the US population: implications for the prevalence of subclinical hypothyroidism. In: The Journal of clinical endocrinology and metabolism. Band 92, Nummer 12, Dezember 2007, S. 4575–4582, doi:10.1210/jc.2007-1499. PMID 17911171 (freier Volltext).
- ↑ N. Aggarwal, S. Razvi: Thyroid and aging or the aging thyroid? An evidence-based analysis of the literature. In: Journal of thyroid research. Band 2013, S. 481287, doi:10.1155/2013/481287. PMID 24106641, PMC 3782841 (freier Volltext) (Review).
- ↑ J. V. Hennessey, R. Espaillat: Diagnosis and Management of Subclinical Hypothyroidism in Elderly Adults: A Review of the Literature. In: Journal of the American Geriatrics Society. Band 63, Nummer 8, August 2015, S. 1663–1673, doi:10.1111/jgs.13532. PMID 26200184 (Review) (freier Volltext: PDF).
- ↑ L. Grasso, L. Bartalena, C. Mammoli, E. Martino, A. C. Kessler, A. Pinchera: Serum TSH measurements by a sensitive enzyme immunoassay discriminate euthyroid from hyperthyroid subjects and avoid the need for TRH test during suppressive therapy with L-thyroxine. In: Clin Biochem. 20(3), Jun 1987, S. 197–200. PMID 3115625
- ↑ Laborlexikon - Facharztwissen für alle
- ↑ S. L. Greenspan, A. Klibanski, D. Schoenfeld, E. C. Ridgway: Pulsatile secretion of thyrotropin in man. In: The Journal of clinical endocrinology and metabolism. Band 63, Nr. 3, September 1986, S. 661–668, PMID 3734036.
- ↑ G. Brabant, K. Prank, U. Ranft, T. Schuermeyer, T. O. Wagner, H. Hauser, B. Kummer, H. Feistner, R. D. Hesch, A. von zur Mühlen: Physiological regulation of circadian and pulsatile thyrotropin secretion in normal man and woman. In: The Journal of clinical endocrinology and metabolism. Band 70, Nr. 2, Februar 1990, S. 403–409, PMID 2105332.
- ↑ M. H. Samuels, J. D. Veldhuis, P. Henry, E. C. Ridgway: Pathophysiology of pulsatile and copulsatile release of thyroid-stimulating hormone, luteinizing hormone, follicle-stimulating hormone, and alpha-subunit. In: The Journal of clinical endocrinology and metabolism. Band 71, Nr. 2, August 1990, S. 425–432, PMID 1696277.
- ↑ Rudolf Hoermann, John E. M. Midgley, Rolf Larisch, Johannes W. Dietrich: Homeostatic Control of the Thyroid–Pituitary Axis: Perspectives for Diagnosis and Treatment. In: Frontiers in Endocrinology. Band 6, 20. November 2015, S. 177, doi:10.3389/fendo.2015.00177, PMID 26635726.
- ↑ A. Falus, K. Meretey: Histamine: an early messenger in inflammatory and immune reactions. In: Immunology today. Vol. 13, No. 5, 1992, S. 154–156.
- ↑ Vgl. A Biographical History of Endocrinology.
- ↑ K. Junkmann, W. Schöller: Über das thyreotrope Hormon des Hypophysenvorderlappens. In: Klinische Wochenschrift. Band 11, (Juli) 1932, S. 1176 f. (doi:10.1007/BF01766365).
- ↑ W. D. Odell u. a.: Radioimmunoassay of thyrotropin in human serum. In: J. Clin. Endocrinol. Metab. Band 5 1965, S. 1179–1188. PMID 4157804.
- ↑ T. H. Liao, J. G. Pierce: The Primary Structure of Bovine Thyrotropin II. The linear amino acid sequences of the reduced, S-Carboxymethyl α and β chains. In: J. Biol. Chem. 246, 1971, S. 850–865.
- ↑ M. R. Sairam, C. H. Li: Human pituitary thyrotropin. The primary structure of the alpha and beta subunits. In: Can. J. Biochem. Band 55, Nr. 7, Juli 1977, S. 755–760, PMID 890569.