Sinus pilonidalis
| Klassifikation nach ICD-10 | |
|---|---|
| L05 | Pilonidalzyste |
| L05.0 | Pilonidalzyste mit Abszess |
| L05.9 | Pilonidalzyste ohne Abszess |
| ICD-10 online (WHO-Version 2019) | |
Der Sinus pilonidalis (von lateinisch pilus ‚Haar‘ und nidus ‚Nest‘) ist eine chronisch-entzündliche Erkrankung der Gesäßfalte (Rima ani). Synonyme für die Erkrankung sind Steißbeinfistel, Pilonidalzyste oder Sakraldermoid. Nach häufiger Auffassung wird die Erkrankung durch in die Haut penetrierende Haare verursacht. Andere Meinungen gehen von einer angeborenen (kongenitalen) Missbildung aus. Auch Traumata (beispielsweise durch Stürze verursacht) werden als mögliche Ursache diskutiert. Die beste Übersicht über dieses Krankheitsbild bietet die S3-Leitlinie der AWMF und ihre entsprechenden Veröffentlichungen.[1][2]
Epidemiologie
[Bearbeiten | Quelltext bearbeiten]Der Pilonidalsinus ist eine Erkrankung hauptsächlich junger Männer, bei der sich Haare im Weichteilmantel über dem Kreuzbein nachweisen lassen. Die sich anschließende Entzündungs- und Fremdkörperreaktion führt zur Bildung von Gängen mit narbigen Gangwällen, die dann sekundär – von hautoberflächenwärts in die Tiefe – epithelialisieren.[3] Einmal epithelialisiert, bildet sich der Fistelgang nur noch selten zurück. In der Tiefe der präsakralen Weichteile findet sich in 10–20 % der Fälle zusätzlich eine Höhle, in der sich ein Haarknäuel befindet – das der Krankheit namensgebende Haarnest. Gänge und Haarnest unterhalten eine chronische Entzündungsreaktion, die akut exazerbieren kann. Die Erkrankung kann ausschließlich chirurgisch saniert werden.
Von Herbert Mayo im Jahre 1833 zuerst schriftlich erwähnt, hat A. W. Anderson in seiner Publikation „Hair extracted from an ulcer“ 1847 erstmals über einen Haarfund in einem Ulcus „auf dem Rücken“ eines 21-jährigen Waldarbeiters berichtet [Mayo 1833, Anderson 1847]. Injektionen von Silbernitrat und Quecksilberchlorid in die Fistelöffnung brachten keine Heilung, und auch die Inzision des druckschmerzhaften paramedianen Herdes führten nicht zu einem Sistieren der Pussekretion – bis er aus der Tiefe der Wunde ein Haarbüschel entfernte. Innerhalb der darauffolgenden drei Wochen verheilte der Befund. Es war Hodges 1880, der den Begriff des Haarnestes – Pilonidalsinus (von Lat. pilus = Haar; nidus = Nest) prägte, und so dieser weitverbreiteten Erkrankung einen Namen gab [Hodges 1880].
Die geschätzten jährlichen Inzidenz beträgt in Europa und Nordamerika 26 auf 100.000 Einwohner; in den Mittelmeerländern ist die Inzidenz am höchsten, in Afrika und Asien ist diese Erkrankung nahezu unbekannt. Dickes, gerades Haar begünstigt die Bildung des Pilonidalsinus, während weiche, gekräuselte Haare diese vermeiden.[4] Da Männer 4- bis 12-fach häufiger als Frauen betroffen sind und der Altersgipfel im 16. bis 26. Lebensjahr liegt, ist die Erkrankung auch bei jungen Rekruten ein nicht unbeträchtliches Gesundheitsproblem. Aufgrund des gehäuften Auftretens bei US-amerikanischen Soldaten im Zweiten Weltkrieg wurde die Erkrankung im englischen Sprachraum auch Jeep’s disease oder auch Jeep driver’s disease beziehungsweise Jeep rider’s disease genannt. Mittlerweile hat sich gezeigt, dass Autofahren oder angeblich mangelnde Hygiene nicht für die Erkrankung verantwortlich sind.[5][6]
Auch kann das Krankheitsbild bei Friseuren zwischen den Fingern (interdigital) auftreten und wird durch eingedrungene Schnitthaare verursacht, weshalb die Krankheit auch als „Zwischenfingerhaartaschenerkrankung“ oder eben „Friseurkrankheit“ bezeichnet wird. Hundefriseure und Schafscherer können hiervon ebenfalls betroffen sein.
Bei Bundeswehrsoldaten ist die Inzidenz zwischen 1986 und 2006 von 50/100.000 auf 260/100.000 angestiegen; ein vergleichbarer Anstieg findet sich auch im Bereich der zivilen Bevölkerung.[7] Zugleich verringert sich das Erkrankungsalter weiter. Die Ursachen sind unklar.

Ursachen
[Bearbeiten | Quelltext bearbeiten]Es gibt zwei Thesen zur Ursache:
Angeborene Pilonidalzyste
[Bearbeiten | Quelltext bearbeiten]Bis Mitte des 20. Jahrhunderts wurde fälschlicherweise davon ausgegangen, dass der Pilonidalsinus angeboren sei, da er ausschließlich in der Mittellinie zu finden ist. Das Haarnest, so wurde postuliert, sei während eines fehlerhaften Ektodermschlusses über dem Neuralrohr durch Versprengung von Haarfollikeln in das Subkutangewebe entstanden [Fox 1935]. Auch könne ein Neuroporus (eine Öffnung am Ende eines Neuralrohres bzw. Nervenrohres) erhalten geblieben sein, der eine Verbindung zu Steißbeinspitze, Analrand, Damm oder Sakralhaut schaffe [Gage 1935; Kooistra 1942]. Alternativ sei eine embryologische angelegte Vestigialdrüse (ähnlich der am schwanznahen Rücken der Vögel angelegten Talgdrüse) die Ursache [Tourneux 1887].
In der Tat können Pilonidalsinus in seltenen Fällen bereits in utero im Ultraschall dargestellt werden [Efrat 2001; Zimmer 1996] und auch mit Rückbildungsstörungen wie dem sogenannten Faunenschwanz verknüpft sein [Laurent 1998]. Kongenitale Sinus sind mit einer erhöhten Inzidenz an kongenitalen Anomalien von Rückenmark und Spinalkanal behaftet [Avni 1991; Goldberg 1978]. Ferner ist bekannt, dass durch hohe Phenytoin-Spiegel während der Schwangerschaft eine Pilonidalsinus-Bildung bei Neugeborenen hervorgerufen werden kann [Yang 1978]. Für die ektodermale Theorie der versprengten Hautanhangsgebilde spricht, dass Pilonidalsinus nur streng in der Mittellinie der hinteren Schweißrinne auftreten – der Fusionslinie der dorsalen Raphe. Für eine genetische Veranlagung spricht weiter, dass eine familiäre Häufung des Pilonidalsinus zu beobachten ist [Akinci 1999]. Dennoch ist der im präpubertären Alter auftretende [Chamberlain 1974] und entzündete Sinus pilonidalis eine Seltenheit; wenn, tritt er 4,5-fach häufiger bei Mädchen als bei Jungen auf [Gollady 1990].
Gegen die Theorie des Neuroporus spricht, dass nur selten über Meningitiden als Folge einer Pilonidalsinuserkrankung berichtet wird [Brook 1985; Forgrave 1951]. Gegen die Theorie des versprengten Ektoderms spricht, dass sich keine weiteren, mitversprengten Hautanhangsgebilde wie Talgdrüsen, Follikel oder Schweißdrüsen in den Gängen oder dem Haarnest des Pilonidalsinus darstellen lassen [Dahl 1992; Stelzner 1984]. Auch erklären die kongenitalen Theorien nicht, warum die Erkrankung in der Pubertät gehäuft, und dort vermehrt bei Männern auftritt [Akinci 1999]; warum Patienten mit einem steileren Gesäßspalt [Akinci 2009] und einer dickeren präsakralen Fettpolsterung [Balik 2006] zur Sinusbildung neigen.
Erworbener Pilonidalsinus
[Bearbeiten | Quelltext bearbeiten]Der erworbene Sinus pilonidalis ist weitaus häufiger als die extrem seltene angeborene Form. Zur Entstehung des erworbenen Sinus gibt es zwei Theorien: Früher ging man davon aus, dass der Pilonidalsinus infolge einer Haarbildungsstörung entsteht, bei der das von der Haarwurzel gebildete Keratin nicht geordnet zu einem Haar aufgebaut wird, sondern als schollenförmig abgelagertes Keratin zunächst Ausgangspunkt eines Fremdkörpergranuloms (der Abkapselung des Materials) und in einem zweiten Schritt durch Infektion mit den normalen Bakterien der Haut zu einer eitrigen Entzündung (Abszess) wird (Follikulitis-Plug-Theorie). Dieses erklärt jedoch nicht, warum bei intergluteal völlig unbehaarten Frauen ein Pilonidalsinus entstehen könnte. Heute hingegen verdichten sich die Hinweise, dass der Pilonidalsinus durch das Eindringen von Schnitthaarfragmenten durch die intakte Epidermis hindurch erfolgen kann. In diesem Fall findet man in dem Fistelgang bzw. der Abszesshöhle bis zu 400 kurze, scharfe Haarfragmente [Bosche 2017]. Diese Schnitthaare stammen in nicht wenigen Fällen vom Hinterkopf, wie kriminaltechnische und statistische Verfahren zeigen konnten [Doll 2018]. Diese Schnitthaare sind bereits unmittelbar nach dem Haarschnitt in der hinteren Schweißrinne bis in dem Lendenwirbelbereich nachweisbar.[8] Häufige Kurzhaarschnitte von trockenem Haar sowie Rasur von Nacken, Rücken und Gesäß erhöhen die Anzahl der scharfen Haarfragmente und erhöhen die Rezidivrate nach Operation.[9] Dieser Mechanismus könnte auch erklären, warum Pilonidalsinus – neben der Anwesenheit der jungen Männer mit entsprechendem Krankheitsdisposition – im Militär häufiger zu beobachten ist.[10]
Stadien
[Bearbeiten | Quelltext bearbeiten]Blande Verlaufsform
[Bearbeiten | Quelltext bearbeiten]Die blande (milde) Verlaufsform ist die schwächste Form. Sie weist keinerlei Entzündungszeichen auf. In der Rima ani (Gesäßfalte) bestehen nur wenige kleine Fistelöffnungen, die im Deutschen als „Porus“, im Englischen als „pit“ bezeichnet werden. Darunter findet man einen subkutan gelegenen Hohlraum (Sinus), der von Granulationsgewebe umgeben ist.[11]
Akut abszedierende Verlaufsform
[Bearbeiten | Quelltext bearbeiten]Durch Reibung der Gesäßhälften aneinander kommt es gerade bei starker Behaarung zu einer Einspießung von Haaren in die Haut. Diese wirken per se bereits als Fremdkörper und bilden zudem eine Leitstruktur für Keime, die in dieser Region regelmäßig in großer Zahl vorkommen. Kommt noch starkes Schwitzen hinzu, so besteht ein für Bakterien optimales feucht-warmes Milieu. Die Folgen sind starke Entzündung und Eiterbildung. Ein enges (apfelförmiges) Gesäß sowie Übergewicht gelten als ungünstige Faktoren.
Chronischer fistelnder Verlauf
[Bearbeiten | Quelltext bearbeiten]Es finden sich keine akuten Entzündungszeichen, dafür aber eine dauerhafte Absonderung (Fistelsekretion) in Form von Eiter bzw. Wundsekret oder blutiger Flüssigkeit. Es besteht kein Juckreiz, die Unterwäsche wird mit Eiter oder Blut verschmiert. Die Steißbeinfistel kann sich innerhalb weniger Tage auf Faustgröße entzünden und somit einen stechenden Schmerz hervorrufen.
Diagnosestellung
[Bearbeiten | Quelltext bearbeiten]Die Diagnosestellung ist aufgrund der Krankheitsgeschichte und Schilderung der Beschwerden relativ einfach. Eine einfache Untersuchung in der Steißbeinregion genügt. Sowohl Beschwerden im chronischen Stadium (Schmerzen, Sekretion) als auch als Komplikation auftretende Abszedierungen begründen die Therapiebedürftigkeit. Typischer und diagnoseweisender Befund sind kleine Fistelöffnungen und/oder schmerzhafte Schwellungen in der Gesäßfalte beziehungsweise am Steißbein, welche das Sitzen erschweren.
Therapie
[Bearbeiten | Quelltext bearbeiten]

Operation
[Bearbeiten | Quelltext bearbeiten]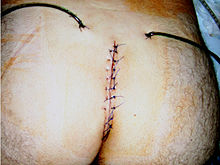
Als einzige erfolgversprechende Therapie des chronischen Sinus pilonidalis ist bisher die chirurgische Exzision anerkannt. Bei der klassischen Operation wird die Fistel meist mit Methylenblau gefärbt, um das gesamte betroffene Gewebe großflächig zu exzidieren und ein Rezidiv zu vermeiden. Es wird möglichst nicht bis auf die Knochenhaut des Steißbeins ausgeschnitten oder anschließend abgeschabt, da hier langwierige Wundheilungsstörungen zu erwarten sind. Der Sinn dieser Radikalität ist nie bewiesen worden. Die Operation verläuft in der Regel unter Narkose, bei weniger schweren Fällen (kleines, noch nicht entzündetes Fistelsystem) auch unter örtlicher Betäubung. Es kann ein Krankenhausaufenthalt von drei bis vier Tagen nötig sein. Immer öfter aber werden diese Operationen ambulant durchgeführt.
Wird nach der Exzision eine offene Wundbehandlung (sekundäre Wundheilung) durchgeführt, resultiert eine lange Krankheitsdauer der Patienten, je nach Größe des Befundes bis zu mehreren Monaten. Die Vakuumtherapie ist eine Methode, um eine sekundäre Wundheilung zu beschleunigen, die Kosten werden aber für den ambulanten Bereich in der Regel von den gesetzlichen Krankenkassen nicht übernommen. Ein Vorteil der offenen Wundbehandlung ist die im Vergleich zum primären Wundverschluss geringere Rate von Rezidiven.
Eine schnellere Genesung wird durch den Primärverschluss (Zunähen) der Wundhöhle angestrebt. Aufgrund der infektiösen Krankheitsgenese und der anatomisch ungünstigen Lage der Wunde bei symmetrischer Exzision und Wundverschluss in der Mittellinie sind Wundheilungsstörungen häufig, sie treten bei bis zu 40 % der Patienten auf. Ein weiteres Problem stellt die hohe Rezidivrate von bis zu 20 % innerhalb von drei Jahren dar.
Ausgehend von pathophysiologischen Überlegungen und in Anbetracht der besonderen anatomischen Bedingungen wurde von G. Karydakis seit Ende der 1960er Jahre ein alternatives Operationsverfahren entwickelt und angewendet, dessen Kernelement in der asymmetrischen Exzision des Sinus liegt, sodass die resultierende Wunde außerhalb der Mittellinie zu liegen kommt. Damit erreichte er eine Rezidivrate von nur 1 %.[12][13] Mehrere Varianten dieser Operationsmethode bis hin zu aufwendigen Lappenplastiken (Limberg-Flap) wurden entwickelt, das wesentliche Ziel all dieser Methoden ist die Verlagerung der Wunde bzw. Narbe aus der Mittellinie, um Wundheilungsstörungen und Rezidive zu verhindern. Dadurch lässt sich eine schnellere Wundheilung erreichen. Aktuelle Studien belegen eine leichte Überlegenheit der Karydakis-Flap gegenüber der Limberg-Flap Methode bezüglich der Heilung und der Patientenzufriedenheit bei vergleichbaren Rezidivraten.[14][15]
Minimalinvasive Operationstechniken
[Bearbeiten | Quelltext bearbeiten]Auch bei der von Lord und Millar bereits 1964 publizierten[16] und von John Bascom, Eugene (Oregon) verbreiteten Operationstechnik („pit-picking“[17]) ist ein Grundprinzip die Vermeidung größerer Inzisionen in der Mittellinie. Hier werden in der Mittellinie nur reiskorngroß die Ausgangspunkte der abszedierenden Entzündung, die eingewachsenen Haarfollikel („pits“) ausgeschnitten, die Fistel unter Schonung des umgebenden Gewebes bis in die Tiefe von Haaren und Granulationsgewebe befreit und gegebenenfalls ergänzend die Abszesshöhle von einer seitlichen Inzision ausgeräumt. Eine radikale Ausschneidung lässt sich so meist vermeiden, der Gewebsdefekt minimieren und die Heilungszeit erheblich verkürzen. Dieses Verfahren wurde von Chirurgen in Zürich und München weiterentwickelt. Bei der „minimal-tubuläre Excision“[18] oder „Sinusektomie“[19] genannten Technik wird über die kleinen Zugänge des pit-picking der Fistelgang selektiv im ganzen entfernt. Damit verbindet man die Vorteile der kleinen Wunden mit der Vollständigkeit der Entfernung. Auch die Ergänzung des Pit-picking durch eine Laser-Ablation des entzündlichen Gewebes unter Zuhilfenahme einer radial abstrahlenden Glasfasersonde (vergleichbar der FiLaC Technik bei der Analfistel) scheint die Langzeit-Heilungsraten des pit-picking zu verbessern.
Prophylaxe
[Bearbeiten | Quelltext bearbeiten]Es hat sich bewährt, die Behaarung der Anogenitalregion mittels Laser-Epilation zu beseitigen. Normale Enthaarung reicht nicht aus, da das Haar nicht vollständig entfernt wird. Postoperativ sollte die Stelle haarfrei gehalten und konsequent rasiert werden.
Die Empfehlung zur postoperativen Enthaarung durch eine Rasurdepilation, wie beispielsweise die Klingenrasur, ist heute umstritten. Eine Studie der deutschen Bundeswehr kommt zu dem Ergebnis, dass Patienten mit konsequenter Klingenrasur eine höhere Pilonidalsinus-Rezidivrate hatten als die Patienten, die auf eine Rasur verzichteten. Die Patienten, die auf eine Rasur verzichteten, hatten nach Angabe in einem telefonischen Follow-up-Interview eine Rezidivrate von 19,7 % (77/391). Diejenigen, die der Empfehlung zur Rasur folgten, hatten eine Rezidivrate von 30,1 % (34/113).[20]
Die postoperative Haarentfernung mittels Laser gilt als vielversprechende Maßnahme zur Reduzierung der Rezidivrate. Neuere Meta-Analysen[21] lassen eine Verminderung der Rezidivrate wahrscheinlich erscheinen, weitere Studien sind notwendig.[22]
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Literatur
[Bearbeiten | Quelltext bearbeiten]- J.U. Bascom: Procedures for pilonidal disease. In: Rob & Smiths Operative Surgery. Surgery of the Colon, Rectum and Anus. 5th edition. Chapman & Hall, London / Glasgow / New York / Melbourne 1994
- J. Bascom: Long-term Results of Follicle Removal. In: Dis Colon Rectum. 1983, 26, 12, S. 800–807.
- A. M. Downs, J. Palmer: Laser hair removal for recurrent pilonidal sinus disease. In: J Cosmet Laser Ther. Band 4, 2002, S. 91.
- A. Hegele u. a.: Reconstructive surgical therapy of infected pilonidal sinus. In: Chirurg. Band 74, 2003, S. 749–752.
- R. U. Hodges: Pilonidal sinus. In: Boston Med Surg J. Band 103, 1880, S. 485.
- Igors Iesalnieks, Andreas Ommer: Behandlung des Sinus pilonidalis. In: Dtsch Arztebl Int 2019; 116: 12–21. DOI:10.3238/arztebl.2019.0012 (Digitalisat)
- S. Matsushita u. a.: A case of squamous cell carcinoma arising in a pilonidal sinus. In: The Journal of Dermatology. Band 29, 2002, S. 757–758.
- I. J. McCallum u. a.: Healing by primary closure versus open healing after surgery for pilonidal sinus: systematic review and meta-analysis. In: BMJ. 336, 2008, S. 868–871.
- K. Sondenaa u. a.: Influence of failure of primary wound healing on subsequent recurrence of pilonidal sinus. Combined prospective study and randomised controlled trial. In: Eur J Surg. Band 168, 2002, S. 614–618.
- M. Testini u. a.: Treatment of chronic pilonidal sinus with local anaesthesia: a randomized trial of closed compared with open technique. In: Colorectal Disease. Band 3, 2001, S. 427–430.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Manh Tuan: Dissertation zu Behandlungsmöglichkeiten des Sinus pilonidalis. (PDF; 660 kB) 1997
- Leitlinie zum Pilonidalsinus Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften
- Informationen zur Entstehung, Histologie und Sonomorphologie des Sinus pilonidalis sowie zur gewebsschonenden Operation „pit-picking“ und LASER-Fistelobliteration
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ I. Iesalnieks, A. Ommer, S. Petersen, D. Doll, A. Herold: German national guideline on the management of pilonidal disease. In: Langenbeck's Archives of Surgery. Band 401, Nr. 5, 2016, ISSN 1435-2443, S. 599–609, doi:10.1007/s00423-016-1463-7 (springer.com [abgerufen am 13. August 2019]).
- ↑ A. Ommer, E. Berg, C. Breitkopf, D. Bussen, D. Doll: S3-Leitlinie: Sinus pilonidalis: AWMF-Registriernummer: 081-009. In: coloproctology. Band 36, Nr. 4, 2014, ISSN 0174-2442, S. 272–322, doi:10.1007/s00053-014-0467-4 (springer.com [abgerufen am 13. August 2019]).
- ↑ H. D. Dahl, M. H. Henrich: [Light and scanning electron microscopy study of the pathogenesis of pilonidal sinus and anal fistula]. In: Langenbecks Archiv Für Chirurgie. Band 377, Nr. 2, 1992, ISSN 0023-8236, S. 118–124, PMID 1583981.
- ↑ Friederike Bosche, Markus M. Luedi, Dominic van der Zypen, Philipp Moersdorf, Bjoern Krapohl: The Hair in the Sinus: Sharp-Ended Rootless Head Hair Fragments can be Found in Large Amounts in Pilonidal Sinus Nests. In: World Journal of Surgery. Band 42, Nr. 2, Februar 2018, ISSN 1432-2323, S. 567–573, doi:10.1007/s00268-017-4093-5, PMID 28639004.
- ↑ R. Favre, P. Delacroix: [APROPOS OF 1,110 CASES OF PILONIDAL DISEASE OF COCCY-PERINEAL LOCALIZATION]. In: Memoires. Academie De Chirurgie (France). Band 90, 17. Juni 1964, ISSN 0368-8291, S. 669–676, PMID 14179186.
- ↑ Doll, D., Luedi, M. M., Wieferich, K., van der Zypen, D., Maak, M., Glanemann, M.: Stop insulting the patient: neither incidence nor recurrence in pilonidal sinus disease is linked to personal hygiene. Pilonidal Sinus Journal, archiviert vom (nicht mehr online verfügbar) am 16. Februar 2017; abgerufen am 7. März 2018. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Theo Evers, Dietrich Doll, Edouard Matevossian, Sebastian Noe, Konrad Neumann: [Trends in incidence and long-term recurrence rate of pilonidal sinus disease and analysis of associated influencing factors]. In: Zhonghua Wai Ke Za Zhi [Chinese Journal of Surgery]. Band 49, Nr. 9, 1. September 2011, ISSN 0529-5815, S. 799–803, PMID 22177433.
- ↑ Doll, D. Wilhelm, D. Ommer, A. Albers, K. Mordhorst, H. Iesalnieks, I. Vassiliu, P. Luedi, M. M.: Immediate cut hair translocation to the intergluteal fold in the hairdressers shop – another link to pilonidal sinus disease. Hrsg.: Pilonidal Sinus Journal. Band 5, Nr. 1. Pilonidal Sinus Journal, 2018, S. 23–32.
- ↑ Sven Petersen, Kai Wietelmann, Theo Evers, Norbert Hüser, Edouard Matevossian: Long-Term Effects of Postoperative Razor Epilation in Pilonidal Sinus Disease:. In: Diseases of the Colon & Rectum. Band 52, Nr. 1, 2009, ISSN 0012-3706, S. 131–134, doi:10.1007/DCR.0b013e3181972505 (ovid.com [abgerufen am 13. August 2019]).
- ↑ Ömer Faruk Akıncı, Mikda: Incidence and Aetiological Factors in Pilonidal Sinus Among Turkish Soldiers. In: The European Journal of Surgery. Band 165, Nr. 4, 19. April 1999, ISSN 1102-4151, S. 339–342, doi:10.1080/110241599750006875 (tandf.co.uk [abgerufen am 13. August 2019]).
- ↑ Igors Iesalnieks, Andreas Ommer: The management of pilonidal sinus. In: Deutsches Aerzteblatt Online. 7. Januar 2019, ISSN 1866-0452, doi:10.3238/arztebl.2019.0012 (aerzteblatt.de [abgerufen am 10. Juni 2019]).
- ↑ Karydakis-OP ( des vom 4. November 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. auf steissbeinfistel.info; abgerufen am 1. November 2013.
- ↑ Pilonidal Sinus – The modified Karydakis Operation. ( des vom 3. November 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF; 67 kB) abgerufen am 1. November 2013.
- ↑ Short and long-term results of the Karydakis flap versus the Limberg flap for treating pilonidal sinus disease: a prospective randomized study. In: The American Journal of Surgery. 202(5), Nov 2011, S. 568–573. PMID 21788003.
- ↑ Comparison of short-term results between the modified Karydakis flap and the modified Limberg flap in the management of pilonidal sinus disease: a randomized controlled study. In: Dis Colon Rectum. 56(4), Apr 2013, S. 491–498. PMID 23478617.
- ↑ Lord, Peter und Millar, Douglas: Pilonidal Sinus. A Simple Treatment. In: Brit J Surg. Band 52, Nr. 4. London 1964.
- ↑ Pit-Picking-OP von J. Bascom ( des vom 27. Oktober 2016 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. auf steissbeinfistel.info; abgerufen am 1. November 2013.
- ↑ European Pilonidal Center Dr. Bernhard Hofer – Mikrochirurgie. In: pilonidalcenter.eu. Archiviert vom (nicht mehr online verfügbar) am 22. September 2016; abgerufen am 22. September 2016. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ DANIEL DINDO, DANIEL STEINEMANN UND DIETER HAHNLOSER: Neue Entwicklungen in der Proktologie. (PDF) Archiviert vom (nicht mehr online verfügbar) am 22. September 2016; abgerufen am 22. September 2016. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ S. Petersen, K. Wietelmann, T. Evers, N. Hüser, E. Matevossian, D. Doll: Long-term effects of postoperative razor epilation in pilonidal sinus disease. Januar 2009.
- ↑ A. A. Pronk, L. Eppink, N. Smakman, E. J. B. Furnee: The effect of hair removal after surgery for sacrococcygeal pilonidal sinus disease: a systematic review of the literature. In: Techniques in Coloproctology. Band 22, Nr. 1, 28. November 2017, ISSN 1123-6337, S. 7–14, doi:10.1007/s10151-017-1722-9.
- ↑ A. Ommer, D. Doll, A. Herold, S. Petersen, B. Strittmatter, I. Iesalnieks: S3-Leitlinie – Sinus pilonidalis. 2014.