Appendizitis
| Klassifikation nach ICD-10 | |
|---|---|
| K35 | Akute Appendizitis |
| K36 | Sonstige Appendizitis - chronische Appendizitis - rezidivierende Appendizitis |
| K37 | Nicht näher bezeichnete Appendizitis |
| ICD-10 online (WHO-Version 2019) | |

Die Appendizitis (lateinisch Appendicitis) oder Wurmfortsatzentzündung ist eine Entzündung des Wurmfortsatzes (Appendix vermiformis) am Ende des Blinddarms (des Caecums). Ist der Blinddarm entzündet, wird von einer Typhlitis gesprochen. Im Deutschen wird auch die Wurmfortsatzentzündung umgangssprachlich als Blinddarmentzündung bezeichnet. Die akute Appendizitis (Appendicitis acuta) stellt einen Notfall dar.
Der Verlauf der Erkrankung kann von einer leichten Reizung über die schwere Entzündung und eine Abszessbildung bis hin zum Wanddurchbruch (Perforation) in die freie Bauchhöhle (Blinddarmdurchbruch) und damit zu einer lebensbedrohlichen Peritonitis (Bauchfellentzündung) führen.
Anatomie, Ursachen, Häufigkeit
[Bearbeiten | Quelltext bearbeiten]

Der Wurmfortsatz (Appendix vermiformis), umgangssprachlich fälschlicherweise auch „Blinddarm“ genannt, ist ein Anhängsel am Blinddarm bei einigen Säugetieren. Beim Menschen ist er im Regelfall etwa zehn Zentimeter lang.
Als Ursache für die Appendizitis wird eine Abflussstörung des Appendixlumens in den Blinddarm vermutet. Daraus folgt eine Druckerhöhung im Wurmfortsatz, Minderperfusion der Darmwand und Einwanderung von Bakterien. Die Abflussstörung kann beispielsweise durch Abknickung, Narbenstränge, entzündliche Schleimhautschwellung oder Verlegung mit Kotsteinen oder Fremdkörpern verursacht werden.[1][2] Kotsteine, sogenannte Appendikolithe, können mit komplizierten Krankheitsverläufen assoziiert sein.[3] Im Gegensatz zu dieser Vermutung stehen andere Untersuchungen. Dabei wurden gelegentlich Kotsteine im Appendixlumen gefunden, ohne dass diese eine Entzündung verursachten.[4] Ein weiteres Beispiel sind Untersuchungen zur Druckerhöhung im Wurmfortsatz. Es wurden bei 19 von 33 Patienten mit Appendizitis keine Abflussstörung des Appendixlumes festgestellt. Die tatsächliche Ursache wird in wesentlich komplexeren Zusammenhängen vermutet.[5]
Die Appendizitis ist die häufigste Ursache für das akute Abdomen und tritt in westlichen Ländern mit einer Häufigkeit von etwa 100 Fällen pro 100.000 Einwohner pro Jahr auf. Von 2007 bis 2009 wurden jährlich im Durchschnitt rund 127.000 Blinddarmoperationen (operative Entfernungen des Wurmfortsatzes, Appendektomien) durchgeführt.[6] Das Risiko, im Laufe des Lebens an einer Appendizitis zu erkranken, liegt bei etwa 7–8 %.
Eine Appendizitis tritt nach der Krankenhausdiagnosen-Statistik 2009 am häufigsten bei Kindern und Jugendlichen sowie bei jungen Erwachsenen auf. 38 % aller Appendektomien entfallen auf die Altersgruppe von 5 bis 19 Jahren, 58 % auf die von 5 bis 29 Jahren.[6] Kleinkinder erkranken seltener, haben aber eher nur geringe klinische Symptome und zeigen einen atypischen Verlauf, so dass die Erkrankung gefährlicher ist. Bei Kindern über 2 Jahren ist die Appendizitis die häufigste Ursache des akuten Abdomens.
2009 wurden deutschlandweit 46.500 Kinder und Jugendliche im Alter zwischen 5 und 19 Jahren am Blinddarm operiert. Allerdings zeigen sich in den einzelnen Landkreisen deutliche Unterschiede in der OP-Häufigkeit. Im Kreis mit dem höchsten OP-Index (2,3) liegt diese – bezogen auf die Zahl der dort lebenden Menschen im Alter zwischen 5 und 19 Jahren – sechsmal höher als im Kreis mit dem niedrigsten Index (0,4).[6]
Beschwerden
[Bearbeiten | Quelltext bearbeiten]Hauptsymptom ist der klinische Symptomwechsel beim abdominellen Lokalbefund: Meist sind Schmerzen in der Gegend des Bauchnabels (periumbilikal) sowie in der Magengegend spürbar, die sich innerhalb weniger Stunden in den rechten Unterbauch verlagern. Häufig leiden die Patienten unter Appetitlosigkeit, Übelkeit, Erbrechen und bekommen in fortgeschrittenen Stadien eine Darmlähmung (paralytischer Ileus). Die Körpertemperatur kann auf bis zu 39 °C ansteigen (Fieber; dabei besteht eine Temperaturdifferenz zwischen rektaler und axillärer Messung von etwa 1 °C) mit entsprechend beschleunigtem Puls (Tachykardie). Durch eine Verlagerung des Wurmfortsatzes kann es bei Schwangeren zu Schmerzen im rechten Ober- oder Mittelbauch kommen. Bei älteren Patienten sind die Beschwerden nicht so deutlich ausgeprägt, so dass die Symptome nicht so leicht zugeordnet werden können (sog. Altersappendizitis). Die Symptome einer akuten Appendizitis sind nicht immer typisch, so dass die Diagnosestellung schwierig sein kann.
Diagnostik
[Bearbeiten | Quelltext bearbeiten]Die Diagnose der akuten Appendizitis stützt sich meist auf eher unspezifische Zeichen wie rechtsseitige Unterbauchschmerzen, Fieber, erhöhte Entzündungswerte sowie auf die Vorgeschichte des Patienten. Eine einigermaßen zuverlässige Diagnose der Blinddarmentzündung kann nur durch eine Reihe ärztlicher Untersuchungen gestellt werden. Rein äußerlich gibt es keine eindeutigen Beweise dafür, dass eine Appendizitis vorliegt. Zu den wichtigsten ärztlichen Untersuchungen gehören daher neben einer körperlichen Untersuchung mit beispielsweise vorsichtigem Abtasten des Unterbauches zur Feststellung von Schmerzen, deutlicher Druckempfindlichkeit schon an der Bauchoberfläche und muskulärer Abwehrspannung die Anamnese, die Laboruntersuchungen (insbesondere Feststellung der erhöhten Leukozytenzahl und eines erhöhten CRP-Wertes), der Ultraschall und bei untersuchungstechnischen Schwierigkeiten die Computertomographie. Allerdings ist mittlerweile bei einem typischen Befund im Ultraschall die Diagnose relativ sicher, da die Ultraschallauflösung hinreichende Qualität erreicht hat. Der Ausschluss einer Appendizitis bei überblähtem Darm oder bei adipösen Patienten ist jedoch oft schwierig, da deren Bauch im Ultraschall und mittels Tastbefund schlecht beurteilbar ist. Hier kann die Computertomographie hilfreich sein.
Bei einer retrozökalen (hinter dem Zökum gelegen) Appendizitis kann es auch zu einer Mitentzündung des Harnleiters kommen.[7] Eine dabei auftretende Erythrozyturie (Vorkommen von roten Blutkörperchen im Urin) und Leukozyturie (vermehrtes Vorkommen von weißen Blutkörperchen im Urin)[8] darf dann nicht zu einem vorschnellen Verwerfen der Diagnose Appendizitis führen.
Es gibt also letztlich keine Untersuchungsmethode, die für sich alleine eine Appendizitis mit Sicherheit bestätigen oder ausschließen kann. Erst die Summe aller Untersuchungsergebnisse kann gegebenenfalls mit größerer Zuverlässigkeit zur Diagnose einer Appendizitis führen. Die Erfahrung des untersuchenden Arztes und das Ermessen speziell des Chirurgen spielt dann bei der Entscheidung für oder gegen die Operation eine wesentliche Rolle.[6]
Bei der Anamnese ist die Verlagerung des Schmerzes vom mittigen Oberbauch in den rechten Unterbauch und das Aufhören des anfangs bauchnabelnahen (periumbilikalen) oder magennahen (epigastrischen) Schmerzes möglich. Die Ursache für diese charakteristische Schmerzwanderung liegt in der lokalen Einbeziehung des dem Entzündungsherd benachbarten, die Bauchhöhle auskleidendem äußerem Blattes des Bauchfells (Peritoneum parietale) in den Erkrankungsprozess (Viszeralschmerz → Peritonealschmerz).
Das plötzliche Auftreten eines schmerzfreien Intervalls (der sogenannte „faule Frieden“) mit anschließenden massiven Schmerzen im ganzen Bauchraum spricht für einen Durchbruch (eine Darmperforation)[9] der Appendizitis.
Klinische Untersuchung und Labor
[Bearbeiten | Quelltext bearbeiten]Die Diagnose der Wurmfortsatzentzündung erhärtet sich durch klinische Befunde:

- Erhebung der Vorgeschichte und körperliche Untersuchung des Patienten mit Abtasten von dessen Bauch
- Die Palpation des Unterbauchs, McBurney-Punkt, Lanz-Punkt, retrogrades Darmausstreichen in Richtung Appendix (sog. Rovsing-Zeichen, diese Untersuchung ist gefährlich und sollte nicht durchgeführt werden)
- Kontralateraler Loslassschmerz (Blumberg-Zeichen): Auf der Körpergegenseite (kontralateral, also links) wird ein manueller Druck auf den Unterbauch ausgeübt und plötzlich wieder losgelassen. Im positiven (= zutreffenden) Fall stellt sich daraufhin rechts ein Schmerz ein.
- Psoas-Zeichen: das Bein wird im Hüftgelenk gegen einen Widerstand gebeugt; wenn dabei Schmerzen im Unterbauch auftreten, ist der Test positiv
- Schmerzen bei Erschütterung
- Douglas-Schmerz (Schmerzen bei digital-rektaler Untersuchung)
- Ligat-Probe (Hyperästhesie des 10. Dermatoms. In 86 % der Fälle, in der die Probe positiv ist, liegt eine nichtperforierte Appendizitis vor)
- Sitkowski-Zeichen (zunehmende Schmerzsymptomatik bei Einnahme der Linksseitenlage durch innere Dehnung)
- Ten-Horn-Zeichen (aktives Herunterziehen des Hodens führt zu Schmerzen am McBurney-Punkt)
- Retraktionszeichen (Druck am McBurney-Punkt führt zu einem kurzzeitigen Hochziehen des rechten Hodens durch den Musculus cremaster)
- Temperaturmessung (Eine früher übliche Temperaturdifferenzmessung Achselhöhle-Mastdarm (0,5–1 °C) wird heute kaum mehr durchgeführt.)
- Blutuntersuchung, eventuell auch Urinuntersuchung
- Laboruntersuchung des Blutes (Leukozytose, Erhöhung des CRP u. a.)
- bei Frauen immer gynäkologische Untersuchung
Bildgebung
[Bearbeiten | Quelltext bearbeiten]- Ultraschalluntersuchung des Bauchraumes (Kokardenformation, tubuläre Struktur, Abszess, Ausschluss anderer Erkrankungen): Als spezifisches Zeichen für eine Appendizitis gilt ein maximaler Außendurchmesser der Appendix von mehr als 6 oder 7 mm,[10] wobei ein größerer Durchmesser spezifischer ist. Die entzündete Appendix ist zumindest teilweise rund im transversen Schnittbild und nicht kompressibel. Ein Appendikolith ist ebenfalls spezifisch für eine Appendizitis, unabhängig vom maximalen Außendurchmesser der Appendix.[11] Sekundäre Zeichen der Appendizitis sind eine Wanddicke von mehr als 3 mm, ein Halo wegen eines Ödems und vermehrt ödematöses mesenterisches Fett.[12]
- Kernspintomographie[13]
- Computertomographie (CT)
- Evtl. Röntgen des Abdomens im Stehen
-
Akute Appendizitis im Ultraschall.
-
Akute Blinddarmentzündung im CT.
Komplizierte Form der Appendizitis
[Bearbeiten | Quelltext bearbeiten]Für das diagnostische und therapeutische Vorgehen sowie für die Einschätzung der Prognose ist eine Unterscheidung zwischen einfacher Appendizitis und der komplizierten Form wichtig.[14] Eine komplizierte Form liegt vor, wenn mindestens eines der folgenden Ereignisse eingetreten ist:[15]
- Gangrän
- Phlegmone
- perityphlitischer Abszess
- freie Flüssigkeit
- Perforation
Weitere Zeichen einer komplizierten Form der Appendizitis können sein:
Differenzialdiagnosen
[Bearbeiten | Quelltext bearbeiten]Die folgende Liste der möglichen anderen Diagnosen, die sich hinter einer vermuteten Blinddarmentzündung verbergen können (Differenzialdiagnosen), ist lang. Sie umfasst alle Krankheiten, die sich durch starke Bauch- und Unterleibsschmerzen äußern. Der medizinische Begriff für diesen Komplex ist akutes Abdomen. Durch technische Untersuchungsmöglichkeiten und klinische Verlaufsuntersuchungen lassen sich diese Möglichkeiten meist auf wenige Krankheiten reduzieren.
Gastrointestinale Differenzialdiagnosen
[Bearbeiten | Quelltext bearbeiten]- Cholezystitis
- Morbus Crohn
- Divertikulitis
- Meckel-Divertikel
- Zwölffingerdarmgeschwür
- Gastroenteritis
- Enterokolitiden
- Darmverschluss
- Tumorerkrankungen
- Pankreatitis mit Exsudatstraße in Richtung rechter Unterbauch
- Darmperforation
- Volvulus
- Unspezifische Bauchschmerzen (Reizdarm)
- Appendicitis epiploica[16]
- Lymphadenitis mesenterica (Yersinien)
Gynäkologische und urologische Differenzialdiagnosen
[Bearbeiten | Quelltext bearbeiten]- Ovarialtorsion
- Tubargravidität
- Endometriose
- Stielgedrehte Ovarialzyste
- Adnexitis
- Ruptur einer Ovarialzyste
- Harnleiterstein
- Pyelonephritis
- Hodentorsion
- Blasenentzündung
- Perinephritischer (nierennaher) Abszess
- Ovarialvenenthrombose
Pulmologische Differenzialdiagnosen
[Bearbeiten | Quelltext bearbeiten]- Pleuritis
- Basale Pneumonie
- Lungeninfarkt
Systemische Differenzialdiagnosen
[Bearbeiten | Quelltext bearbeiten]- Ketoazidose bei Diabetes mellitus (Pseudoappendizitis diabetica)
- Porphyrien
- Purpura Schönlein-Henoch
Differenzialdiagnosen bei Kindern
[Bearbeiten | Quelltext bearbeiten]- Gastroenteritis
- Rechtsbasale Pneumonie
- Harnwegsinfekte
- Obstipation
- Stielgedrehte Ovarialzyste bei Mädchen
- Zöliakie
- Meckel-Divertikel
Behandlung
[Bearbeiten | Quelltext bearbeiten]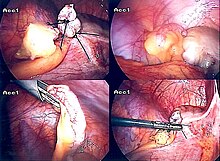
Die Qualität der Behandlung wird am Anteil der nicht indizierten (also medizinisch nicht notwendigen) Appendektomien gemessen. Die negative Appendektomie, also das Vorliegen einer normalen Appendix nach positivem Untersuchungsbefund und chirurgischer Entfernung, wird durch histologische Untersuchung gesichert. Die negative Appendektomierate ist der Anteil unnötigerweise durchgeführter Blinddarmoperationen und beträgt zwischen 10 und 40 %.[17] Bei zusätzlicher Diagnostik – nach chirurgischer bzw. internistischer Evaluation – mittels der Computertomographie kann die negative Appendektomierate auf 4 % gesenkt werden.[18]
Ein Abwarten mit konservativer Behandlung (Bettruhe, antibiotische Behandlung, Nahrungskarenz und laborchemische Kontrollen) ist prinzipiell möglich. Bei diesem Vorgehen kann die negative Appendektomierate Studien zufolge auf 6 % gesenkt werden.[19]
Grundsätzlich bleibt die Operation indiziert, wenn eine akute Appendizitis, die eine bedrohliche Bauchfellentzündung (Peritonitis) verursachen kann,[20] nicht mit hinreichender Sicherheit auszuschließen ist. Das Risiko der negativen Appendektomien ist geringer anzusetzen als das Risiko der akuten Appendizitis. Bei bis zu 28 % der Patienten wird bei der Operation eine Perforation der Appendix festgestellt, die mit einer Letalität (Sterblichkeit) von ca. 10 % einhergeht (beim Auftreten einer diffusen Peritonitis bis zu 30 %).[21] Dabei sollte möglichst früh (innerhalb von etwa 48 Stunden) operiert werden. Die Appendektomie kann offen chirurgisch durch den sogenannten Unterbauchwechselschnitt (sog. Laparatomie) durchgeführt werden oder laparoskopisch mit Hilfe einer in die Bauchhöhle eingeführten Kamera und weiteren Arbeitszugängen (sog. minimalinvasive Laparoskopie bzw. „Schlüssellochchirurgie“).
Die Prognose (Aussicht auf Heilung) der Erkrankung ist sehr gut. Die Letalität beim Eingriff liegt bei nichtperforierter Appendizitis unter 0,1 % und ist damit sehr gering. Bei Durchbrüchen der Entzündung in die freie Bauchhöhle (Perforation) liegt sie allerdings bei etwa 10 %.
Geschichte
[Bearbeiten | Quelltext bearbeiten]Bis ins frühe 20. Jahrhundert wurde die Blinddarmentzündung meist konservativ, im 19. Jahrhundert zum Teil noch durch Aderlässe, aber durch lokale Kälteanwendung[22] behandelt, allerdings bei echter Appendizitis oft mit schlechtem Ergebnis. Systematisch erforscht wurde die Appendizitis ab etwa 1886 durch den Virchow-Schüler und Harvard-Professor Reginald Heber Fitz (1843–1913), der diese Erkrankung erforschte[23] und ihr auch ihren Namen gab.[24] Ein prominenter Fall war der britische König Eduard VII., der 1901 den Thron bestieg und kurz vor seiner Krönung eine schwere Blinddarmentzündung nur mit Mühe überlebte.
Dass der Wurmfortsatz die Ursache eitriger Entzündungen sein kann, vermutete erstmals Lorenz Heister (1711), der einen solchen Befund bei der Obduktion eines Erhängten sah.[25] Dem französischen Chirurgen Claudius Amyand soll 1735 eine operative Entfernung des Wurmfortsatzes (Appendektomie) gelungen sein.[26] Den Zusammenhang der lebensgefährlichen diffusen Bauchfellentzündung mit einer durchbrochenen Appendix erwog 1812 erstmals James Parkinson und den zwischen eine lokale Bauchfellentzündung verursachenden Eiterungen in der rechten Iliakalgegend mit dem (gangränösen) Wurmfortsatz erkannte zuerst Louyer-Villermay. Dieser berichtete 1824[27] vor der Akademie in Paris über zwei dementsprechende Fälle.[28] Die erste Operation bei Blinddarmentzündung zur Vermeidung einer Perforation versuchte 1848 H. Hancock (1809–1880) in London.[29] Rudolf Ulrich Krönlein war 1884 der Erste, der den Wurmfortsatz bei einer perforierten Wurmfortsatzentzündung entfernte.[30] Als erste erfolgreiche Appendektomie gilt[31] auch eine am 4. Januar 1885 in Davenport (Iowa) durchgeführte Operation an der 22-jährigen Mary Gartside durch den Chirurgen William West Grant. Gartside erholte sich vollständig und starb erst 1919.[32] Als Pioniere der Appendektomie wurden auch der kanadische Chirurg Abraham Groves (1847–1935), der 1883 in Nordamerika erfolgreich eine Appendektomie durchgeführt haben soll, und der britische Chirurg Robert Lawson Tait (1845–1899), von dem sogar schon für 1880 die erste Appendektomie überhaupt belegt sein soll, genannt.[31]
Eine bei perforierter Wurmfortsatzentzündung, wie sie seit dem 18. Jahrhundert bekannt ist (1759 Mestivier, Lamotte 1766[33]), durchgeführte Entfernung der Appendix vermiformis erfolgte auch 1887 durch George Thomas Morton.[34] Einer der ersten deutschen Chirurgen, der sich für die operative Entfernung des entzündeten Wurmfortsatzes einsetzte, war der gebürtige Mecklenburger Bernhard Riedel (seit 1888 Ordinarius und Direktor der Chirurgischen Klinik in Jena). Gleichzeitig mit dem Amerikaner Charles McBurney erarbeitete Riedel den Wechselschnitt als Operationstechnik. McBurney, der ebenfalls die Frühoperation bei Appendizitis propagierte, veröffentlichte 1889 vor der New York Surgical Society seinen klassischen Bericht über das frühzeitige operative Eingreifen, welches durch John Murphy (1857–1916) populär gemacht wurde und sich ab etwa 1910 auch in Europa allgemein durchsetzte.[34][35] McBurney beschrieb die Stelle des stärksten Schmerzes im rechten Unterbauch, die seither als McBurney-Punkt bekannt ist. Nach den ersten chirurgischen Erfolgen bei der Blinddarmentzündung wurde die Krankheit für mehrere Jahrzehnte eine rein chirurgische Angelegenheit. Der Chirurg diagnostizierte und operierte sie. Das führte zu einer relativ hohen Zahl von Blinddarmoperationen. Ein Meilenstein in der chirurgischen Technik war die Einführung und Verbreitung der laparoskopischen Appendektomie in den Jahren 1980 bis 1990.
Mit der Verfeinerung der bildgebenden Diagnostik des Ultraschalls und des CTs sowie der Erweiterung der Entzündungsdiagnostik im Blut mittels CRP und Leukozyten wanderte die Indikationsstellung zur Appendektomie wieder etwas zurück in die Innere Medizin, und die Zahl der unnötigen Blinddarmoperationen ging zurück. Heute wird nur etwa jeder zehnte Patient mit Verdacht auf Blinddarmentzündung operiert. Erstaunlich in der medizinischen Geschichte der Blinddarmentzündung ist die geringe Erfahrung mit der antibiotischen Therapie dieser Erkrankung. Auch im Vergleich operative Therapie gegen eine operative Therapie plus Antibiotikagabe gibt es kaum verwertbare vergleichende Untersuchungen.
Forschung
[Bearbeiten | Quelltext bearbeiten]Eine Studie von 2014 am Universitätsklinikum Turku hat gezeigt, dass die Behandlung mit Antibiotika in einigen Fällen eine operative Entfernung des Wurmfortsatzes überflüssig machen kann. Es ist jedoch unklar, ob dieses Vorgehen letztlich einen Vorteil für die Patienten bringt.[36][37]
Laut einer US-Studie sind ambulante Appendektomien sicher.[38]
Literatur
[Bearbeiten | Quelltext bearbeiten]- Ismar Boas: Zur Geschichte der Appendizitis. In: Münchner medizinische Wochenschrift. 1908, S. 2286 ff.
- J. Burke: Early historical aspects of appendicitis. In: Surgery. Band 30, 1951, S. 905 ff.
- Faktencheck Gesundheit. Regionale Unterschiede in der Gesundheitsversorgung. Bertelsmann Stiftung, 2011.
- Georg Michael Edebohls: A review of the history and Literatur of appendicitis. In: Medical Record. Band 56, 1899, S. 773 ff. / Reprint: The Publisher’s Printing Company, New York 1899 (Volltext als PDF).
- Charles McBurney: Experiences with Early Operative Interference in Cases of Disease of the Vermiform Appendix. In: New York Medical Journal. 1889, Band 50, S. 676–684.
- C. G. Thomas Jr.: Experiences with Early Operative Interference in Cases of Disease of the Vermiform Appendix by Charles McBurney, M.D., Visiting Surgeon to the Roosevelt Hospital, New York City. In: Review of surgery. Mai/Juni 1969, Band 26, Nr. 3, S. 153–166, PMID 4893208.
- Nikolaus Papastavrou: Wurmfortsatz. In: Franz Xaver Sailer, Friedrich Wilhelm Gierhake (Hrsg.): Chirurgie historisch gesehen. Anfang – Entwicklung – Differenzierung. Dustri-Verlag, Deisenhofen bei München 1973, ISBN 3-87185-021-7, S. 132–138.
- James N. Parker, Philip M. Parker: Appendicitis: A Medical Dictionary, Bibliography, and Annotated Research Guide to Internet References. Icon Health Publications, San Diego (CA) 2003, ISBN 0-585-49038-4.
- Hans Adolf Kühn: Appendicitis (Wurmfortsatzentzündung), Blinddarmentzündung. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin / Göttingen / Heidelberg 1955; 2. Auflage ebenda 1961, S. 813–816.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Appendizitis, Klinik für Kinderchirurgie, Charité Berlin
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Appendizitis. Auf: pschyrembel.de - Pschyrembel Online. Klinisches Wörterbuch.
- ↑ A. J. Larner: The etiology of appendicitis. In: British Medical Journal. 1988, Nr. 39, S. 540–542.
- ↑ M. Dölling, M. Rahimli, J. Pachmann et al: Hidden Appendicoliths and Their Impact on the Severity and Treatment of Acute Appendicitis. In: Journal of Clinical Medicine. 2024, Band 13, Nr. 14, S. 4166, doi:10.3390/jcm13144166.
- ↑ P. Andreou, S. Blain, C. E. du Boulay: A histopathological study of the appendix at autopsy and after surgical resection. In: Histopathology. 1990, Nr. 17, S. 427–431.
- ↑ E. Arnbjörnsson, S. Bengmark: Obstruction of the appendix lumen in relation to pathogenesis of acute appendicitis. In: Acta chirurgica Scandinavica. Band 149, 1983, Nr. 8, S. 789–791.
- ↑ a b c d Regionale Unterschiede in der Gesundheitsversorgung. Faktencheck Gesundheit. Bertelsmann Stiftung, 2011, S. 32 f.
- ↑ L. Giambroni, L. Monticelli, C. Simeone, E. Frego. Ureteritis. review. In: Archivio italiano di urologia, nefrologia, andrologia. März 1993, Band 65, Nr. 1, S. 31–33, PMID 8475390 − Abstract: "It is really primary, but it usually ascending from an associated cystitis, descending from pyelonephritis, or due to direct spread from and adjacent inflammatory lesion such as appendicitis or salpingitis."
- ↑ Thieme-via-medici: Urethritis und Zystitis. − Steckbrief. "Entscheidend für die Diagnosestellung ist der typische Urinbefund mit Hämaturie, Leukozyturie, Bakteriurie und positivem Nitritnachweis." Auf: viamedici.thieme.de; zuletzt abgerufen am 13. März 2023.
- ↑ Reginald Fitz: Perforating inflammation of the vermiform appendix. In: America Journal of medical science. 1886, Band 92, S. 773 ff.
- ↑ C. M. Rumack et al.: Diagnostic Ultrasonic Imaging. 4. Auflage, Elsevier / Mosby, Philadelphia (PA) 2011, ISBN 978-0-323-05397-6, S. 286.
- ↑ C. M. Rumack et al.: Diagnostic Ultrasonic Imaging. Philadelphia (PA) 2011, S. 288.
- ↑ A. B. Goldin, P. Khanna, M. Thapa, J. A. McBroom, M. M. Garrison, M. T. Parisi: Revised ultrasound criteria for appendicitis in children improve diagnostic accuracy. In: Pediatric radiology. 2011, Band 41, Nr. 8, S. 993–999, doi:10.1007/s00247-011-2018-2.
- ↑ M. Thieme, M. Leeuwenburgh et al.: Diagnostic accuracy and patient acceptance of MRI in children with suspected appendicitis. In European Journal of Radiology. 2014, Band 24, Nr. 3, doi:10.1007/s00330-013-3044-2, S. 630.
- ↑ Ramon R. Gorter, Hasan H. Eker, Marguerite A. W. Gorter-Stam, Gabor S. A. Abis, Amish Acharya: Diagnosis and management of acute appendicitis. EAES consensus development conference 2015. In: Surgical Endoscopy. Band 30, Nr. 11, November 2016, ISSN 0930-2794, S. 4668–4690, doi:10.1007/s00464-016-5245-7, PMID 27660247, PMC 5082605 (freier Volltext).
- ↑ Patrick Téoule, Jan de Laffolie, Udo Rolle, Christoph Reißfelder: Acute appendicitis in childhood and adolescence – an everyday clinical challenge. In: Deutsches Aerzteblatt Online. 6. November 2020, ISSN 1866-0452, doi:10.3238/arztebl.2020.0764.
- ↑ Groß et al.: Eine seltene Ursache für Schmerzen im rechten Unterbauch. In: Medizinische Klinik. März 2009, Band 104, Nr. 3, S. 249–250, doi:10.1007/s00063-009-1039-1.
- ↑ Peter Knuth, Franz Carl Loch, Peter Sefrin: Notfälle nach Leitsymptomen. 5., neu bearbeitete Auflage. Deutscher Ärzte-Verlag, Köln 2006, ISBN 3-7691-0424-2, S. 7.
- ↑ J. L. Antevil, L. Rivera u. a.: Computed tomography-based clinical diagnostic pathway for acute appendicitis: prospective validation. In Journal of the American College of Surgeons. Band 203, Nummer 6, Dezember 2006, ISSN 1072-7515, S. 849–856, doi:10.1016/j.jamcollsurg.2006.08.012, PMID 17116553.
- ↑ I. Montali, M. von Flüe: Die akute Appendizitis heute ( des vom 1. Juni 2015 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF) In Schweiz Med Forum. (SMF) Band 8, Nr. 24, 2008, S. 451–455 (PDF 395kByte).
- ↑ Hans von Haberer: Lebenswichtige, dringliche Operationen in der Bauchhöhle! In: Münchener Medizinische Wochenschrift. Band 95, Nr. 1, 2. Januar 1953, S. 61–69, hier: S. 67–68.
- ↑ Wolfram Domschke, Mathias Berger, Werner Hohenberger: Therapie-Handbuch Innere Medizin. Sonderedition 2011/2012, Urban & Fischer, München 2011, ISBN 3-437-22702-5, S. 392–395.
- ↑ Nikolaus Papastavrou: Wurmfortsatz. In: Franz Xaver Sailer, Friedrich Wilhelm Gierhake (Hrsg.): Chirurgie historisch gesehen. Anfang – Entwicklung – Differenzierung. Dustri-Verlag, Deisenhofen bei München 1973, ISBN 3-87185-021-7, S. 132–138, hier: S. 133.
- ↑ Vgl. Reginald Fitz: Perforating inflammation of the vermiform appendix. In: America Journal of medical science. Band 92, 1886, S. 773 ff.
- ↑ Barbara I. Tshisuaka: Fitz, Reginald Heber. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 403.
- ↑ Nikolaus Papastavrou: Wurmfortsatz. In: Franz Xaver Sailer, Friedrich Wilhelm Gierhake (Hrsg.): Chirurgie historisch gesehen. Anfang – Entwicklung – Differenzierung. Dustri-Verlag, Deisenhofen bei München 1973, ISBN 3-87185-021-7, S. 132–138, hier: S. 132.
- ↑ John Blair Deaver: Appendicitis. 3. Auflage. P. Blakiston’s, Philadelphia 1905, S. 34–36. (Textarchiv – Internet Archive).
- ↑ Vgl. Louyer-Villermay: Observations pour servir á l’histoire des inflammations de l’appendice du coecum. In: Arch. gén. de med. Band 5, 1824, S. 246 ff.
- ↑ Nikolaus Papastavrou: Wurmfortsatz. 1973, S. 132 f.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin / Göttingen / Heidelberg 1960, S. 39.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin / Göttingen / Heidelberg 1960, S. 51.
- ↑ a b First U.S. appendectomy: Jan. 4, 1885. Auf: healthcentral.com
- ↑ Happy Anniversary: From top hat frights to public flirts. Auf: independent.co.uk
- ↑ Nikolaus Papastavrou: Wurmfortsatz. 1973, S. 132.
- ↑ a b Christoph Weißer: Viszeralchirurgie. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 1448–1449, hier: S. 1448.
- ↑ Vgl. auch Otto Sprengel: Zur Frühoperation bei akuter Appendizitis. In: Verhandlungen der Deutschen Gesellschaft für Chirurgie II. 1901, S. 87 ff.
- ↑ Studie: Antibiotika machen Blinddarm-OP oft überflüssig. Spiegel Online, 17. Juni 2015.
- ↑ Paulina Salminen, Hannu Paajanen, Tero Rautio u. a.: Antibiotic Therapy vs Appendectomy for Treatment of Uncomplicated Acute Appendicitis: The APPAC Randomized Clinical Trial. In: Journal of the American Medical Association (JAMA), 2015, Band 313, Nr. 23, S. 2340–2348, doi:10.1001/jama.2015.6154.
- ↑ David R. Rosen, Kenji Inaba, Paul J. Oh, Adam C. Gutierrez, Aaron M. Strumwasser: Outpatient Laparoscopic Appendectomy: Feasible in a Public County Hospital? In: Journal of the American College of Surgeons. Band 224, Nr. 5, 1. Mai 2017, ISSN 1072-7515, S. 862–867, doi:10.1016/j.jamcollsurg.2017.02.004 (journalacs.org [abgerufen am 5. Mai 2017]).

