Blutspende



Als Blutspende bezeichnet man die freiwillige Abgabe einer gewissen Menge Blutes. Das Blut wird anschließend untersucht, aufbereitet und für medizinische, wissenschaftliche und pharmazeutische Zwecke verwendet. Die entnommene Menge liegt in der Regel bei einem halben Liter.
Arten der Blutspende
[Bearbeiten | Quelltext bearbeiten]- Die geläufigste Blutspende ist die Vollblutspende, bei der aus einer Vene, meist in der Ellenbeuge, etwa 500 ml Blut entnommen werden. Das gespendete Blut wird haltbar gemacht (konserviert), untersucht und dann, wenn es geeignet ist, in verschiedene Blutprodukte aufgetrennt. Diese werden in einer Blutbank eingelagert.
- Eine Sonderform der Vollblutspende ist die Eigenblutspende. Dabei gibt man in einem Zeitraum von zwei bis sechs Wochen vor einer Operation bis zu viermal Blut ab, mit dem dann bei (oder nach) der Operation ein etwaiger Blutverlust ausgeglichen wird. Da es sich um das eigene Blut handelt, ist es optimal verträglich.
- Neben der Entnahme von Vollblut ist es auch möglich, nur einzelne Blutbestandteile – wie z. B. Erythrozyten (rote Blutkörperchen), Thrombozyten (Blutplättchen), Blutplasma (siehe Plasmaspende) oder sogar Stammzellen – aus dem Blut zu gewinnen. Die nicht benötigten Blutbestandteile werden dabei dem Körper wieder zugeführt. Hierfür kommt teilweise das Verfahren der Apherese (Plasmapherese, Stammzellapherese) zum Einsatz.
Die Spendendauer, die von verschiedenen Faktoren abhängt, beträgt 20–240 Minuten, während eine Vollblutspende nur etwa fünf bis zehn Minuten dauert.
Beteiligte
[Bearbeiten | Quelltext bearbeiten]Spender
[Bearbeiten | Quelltext bearbeiten]Grundvoraussetzungen in Deutschland, Österreich und Schweiz
[Bearbeiten | Quelltext bearbeiten]Blut spenden darf jeder, der mindestens 18 Jahre alt ist, soweit keine gesundheitlichen Bedenken vorliegen und wenn die Person einen Mindest-Hb-Wert aufweist.
Während in der Schweiz das Spenden nur bis zu einem Alter von 75 Jahren erlaubt ist, ist in Österreich seit Juni 2008 die obere Altersgrenze aufgehoben.[1] In Deutschland gibt es für Wiederholungsspender seit Mai 2009 ebenfalls keine feste Obergrenze mehr,[2] die Altersobergrenze für Erstspender wurde 2023 abgeschafft.[3][4]
In Österreich, Deutschland und der Schweiz gilt für alle Spender ein Mindestkörpergewicht von 50 kg.
Häufigkeit der Spende
[Bearbeiten | Quelltext bearbeiten]Zwischen zwei Blutspenden wird in der Regel eine Ruhezeit von drei Monaten empfohlen. In Deutschland und Österreich sind laut Hämotherapie-Richtlinien bzw. laut Blutsicherheitsgesetz 56 Tage (acht Wochen) als Mindestabstand zwischen zwei Vollblutspenden vorgeschrieben. Dabei dürfen Frauen insgesamt nur viermal (Deutschland) bzw. fünfmal (Österreich)[5], Männer insgesamt sechsmal innerhalb von zwölf aufeinanderfolgenden Kalendermonaten – bei den DRK-Blutspendediensten: innerhalb von 365 aufeinanderfolgenden Tagen – spenden. In der Schweiz dürfen Frauen dreimal und Männer viermal pro Jahr im Abstand von mindestens zwölf Wochen spenden (im Kanton Bern gilt ein Mindestabstand von 76 Tagen).[6]
Ausschlussgründe
[Bearbeiten | Quelltext bearbeiten]Es werden je nach Risikosituation dauerhafte und zeitweilige Ausschlussgründe unterschieden. Problematisch sind beispielsweise:
- Aufgrund der erhöhten Übertragungsgefahr von Krankheiten wie HIV oder Hepatitis C:
- Tätowierungen und Piercings innerhalb der letzten vier Monate
- Promiskuität
- Intravenöse Drogenabhängigkeit wie z. B. von Heroin
- Aufgrund der regionalen Häufung bestimmter Krankheiten:
- Tropenaufenthalte innerhalb der letzten sechs Monate (Tropenkrankheiten).
- Aufenthalt im Vereinigten Königreich zwischen 1980 und 1996 von über sechs Monaten bzw. Personen, bei denen im Vereinigten Königreich nach dem 1. Januar 1980 eine oder mehrere Operationen und/oder Transfusionen durchgeführt wurden. Durch diese Maßnahmen soll eine theoretisch mögliche Übertragung der Creutzfeldt-Jakob-Krankheit durch Transfusionen ausgeschlossen werden.
- Wechselnde temporäre Einschränkungen bei Reisen ins Ausland existieren ebenfalls, wie zum Beispiel in Gebiete, die durch die Asiatische Tigermücke belastet sind.
Zeitweise zurückgestellt werden auch Spender, die vorübergehend erkrankt oder krankgeschrieben sind, bestimmte Medikamente einnehmen, zu Gruppen mit gewissen (potentiellen) gesundheitlichen Problemen gehören, die zeitweiligen Eisenmangel haben oder auch wenn es bei der Untersuchung des Blutes auf Erreger falsche Anzeigen („Fehlalarme“) gegeben hat, sogenannte falsch Positive.
In Deutschland waren vom 7. August 2017 bis zum 5. November 2021[7] Männer, die Sex mit Männern haben, von der Blutspende ausgeschlossen, wenn sie innerhalb der letzten zwölf Monate Sex hatten. Mit Bekanntgabe vom 4. September 2023 wurde die Berücksichtigung des Geschlechts bei der Entscheidung über eine Rückstellung durch die Bundesärztekammer aufgehoben.[4] Eine Betrachtung des Risikos durch das Sexualverhalten erfolgt nun nurnoch anhand anderer Kriterien, wie Anzahl der Personen und Art des Verkehrs.[3] Acht weitere der 28 EU-Staaten betrachten nur das Risikoverhalten des Spenders und behandeln Männer, die Sex mit Männern haben, so wie Männer, die Sex mit Frauen haben. Bei diesen Ländern handelt es sich um Bulgarien, Irland, Italien, Lettland, Österreich, Polen, Portugal und Spanien.[8][9]
Unabhängig von etwaigem Risikoverhalten sind in der Schweiz Männer, die Sex mit Männern haben, von der Blutspende ausgeschlossen. Diese Praxis der Blutspendedienste wird insbesondere von Interessenverbänden Homosexueller, aber auch von wissenschaftlicher Seite her kritisiert, da sie als diskriminierend empfunden wird.[10][11] Auch außerhalb des deutschsprachigen Raums gerät diese Praxis zunehmend in die Kritik und wurde in einigen Ländern auch wieder abgeschafft.
Weiterhin ausgeschlossen (Stand November 2024) ist diese Personengruppe beispielsweise in den USA, Kanada, Dänemark, Finnland, Frankreich, Griechenland, Ungarn, Luxemburg, Malta, Niederlande, Norwegen und Slowenien. Dagegen stellen Australien, Belgien, Neuseeland, Schweden, Südafrika und das Vereinigte Königreich Spendewillige nach ihrem letzten Sexualkontakt unter Männern für ein bis zehn Jahre zurück. Seit 2000 stellt Spanien potenzielle Spender sechs Monate nach Sex mit einem neuen Partner zurück, unabhängig von der Kombination der Geschlechter. Eine ähnliche Regelung gilt seit 2001 in Italien mit vier Monaten Rückstellung. In Estland, Lettland und der Tschechischen Republik wird ebenfalls kein dauerhafter Ausschluss nach Sex zwischen Männern praktiziert. Die gemeinsame Arbeitsgruppe aus Vertretern des „Arbeitskreises Blut nach § 24 TFG“ und des Ständigen Arbeitskreises „Richtlinien Hämotherapie nach §§ 12a und 18 TFG“ des Wissenschaftlichen Beirats der Bundesärztekammer „Blutspendeausschluss von Personen mit sexuellem Risikoverhalten“ kam 2013 zu der Empfehlung, statt des dauerhaften Ausschlusses eine einjährige Rückstellung von Spendern nach Hochrisikoverhalten (Sex zwischen Männern, Sexarbeit) einzuführen.[12] Diese Regelung wurde im September 2021 in der Fortschreibung der von der Bundesärztekammer ausgegebenen Richtlinie zur Blutspende überarbeitet. Es war nun Männern, die Sex mit Männern hatten, möglich, Blut zu spenden, solange sie innerhalb der letzten vier Monate nur einen Sexualpartner gehabt hatten und dieser nicht neu gewesen war. Dabei wurde auch die Rückstellfrist für Sexarbeit und andere Sexualverhalten mit erhöhtem Infektionsrisiko auf vier Monate herabgesetzt. Bei der Einnahme einer medikamentösen HIV-Präexpositionsprophylaxe (PreP) wurde ebenfalls eine viermonatige Rückstellung eingeführt.[7]
Vertrauliche Selbstkontrolle
[Bearbeiten | Quelltext bearbeiten]Jeder Spender muss vertraulich angeben, ob sein Blut Patienten verabreicht werden kann oder es von der Gabe an Patienten ausgeschlossen werden soll, z. B. durch Ankreuzen auf einem Zettel oder Anbringen eines Strichcode-Aufklebers. Auch wenn er vor der Spende sein Blut ausgeschlossen hat, wird ihm trotzdem Blut abgenommen. Damit soll sichergestellt werden, dass auch Personen, die in Gruppen (z. B. Pfadfinder) gemeinsam zur Blutspende gehen, ihre Zugehörigkeit zu einer Risikogruppe nicht vor ihren Kameraden offenbaren müssen.
Dieses Verfahren dient dem bestmöglichen Schutz der Empfänger von Blutspenden. Ein Dilemma zwischen dem Sicherheitsbedürfnis des Empfängers, welcher auch auf die Ehrlichkeit des Spenders angewiesen ist, und dem Vertraulichkeitsbedürfnis des Spenders soll so vermieden werden.
Spenderanteil in der Bevölkerung
[Bearbeiten | Quelltext bearbeiten]Das Deutsche Rote Kreuz sagt in seiner Spenderwerbung:
„Insgesamt spenden derzeit nur knapp 3 % der Bevölkerung Blut. Das ist zu wenig, um 100 % der Patienten in Deutschland ausreichend zu versorgen. Wir brauchen etwa 6 % der Bevölkerung als regelmäßige Dauerspender, wenn die Versorgung mit Blutpräparaten langfristig ausreichend gesichert werden soll.“[13]
Die Zahl der Blutspenden in Deutschland ging von 2012 bis 2022 von 4,77 Millionen auf 3,58 Millionen zurück. Die Reichweite der Blutkonservenvorräte lag Anfang September 2023, je nach Blutgruppe, zwischen 5 und 12 Tagen.[14] Der Anteil der Blutspender schwankt trotz grundsätzlich hohem Interesse, das durch populärwissenschaftliche Zeitschriften bedient wird, regional stark. In Bayern ist laut Jahresbericht des Bayerischen Roten Kreuzes 2017 beispielsweise die Spendewilligkeit auf dem Land deutlich höher als in Ballungsgebieten und zeigt seine Extreme im Kreis Haßberge in Unterfranken mit 12,75 % und in Nürnberg, Dachau und München mit etwa einem Prozent.[15]
Empfänger
[Bearbeiten | Quelltext bearbeiten]Bei einer Transfusion werden dem Empfänger meist Blutbestandteile (selten Vollblut) verabreicht, welche sich mit dessen Restblut vermischen. Um Verklumpungen des Blutes (Transfusionszwischenfall) zu vermeiden, wird dem Empfänger i. d. R. nur Blut der eigenen Blutgruppe transfundiert. Notfalls können aber jedem Empfänger Erythrozyten-Konzentrate eines Spenders mit der Blutgruppe 0− (Universalspender) transfundiert werden. Personen mit der Blutgruppe AB+ können im Notfall Erythrozyten-Konzentrate von beliebigen Spendern erhalten (Universalempfänger).
Blutspendeorganisationen (in Deutschland und Österreich)
[Bearbeiten | Quelltext bearbeiten]Blutspendedienste
[Bearbeiten | Quelltext bearbeiten]In größeren Städten gibt es private und kommunale Blutspendedienste, die von den Kliniken organisiert werden. In London wurden bereits 1921 öffentliche Blutspenderdienste eingerichtet.[16] Viele Kliniken verfügen über eine Blutbank, bei der Plasma oder teilweise Blut gegen eine Aufwandsentschädigung gespendet werden kann. Dieses Blut wird zur Deckung des eigenen Klinikbedarfes gesammelt.
Rotes Kreuz
[Bearbeiten | Quelltext bearbeiten]




In Österreich und Deutschland wird ein großer Teil des Blutspendedienstes durch das Österreichische Rote Kreuz beziehungsweise das Deutsche Rote Kreuz organisiert. Nach den Feststellungen der Bundesoberbehörde zur Beaufsichtigung des Blutspendewesens in Deutschland (Paul-Ehrlich-Institut, § 27 Abs. 1 Transfusionsgesetz) stellen die Blutspendedienste des Deutschen Roten Kreuzes mehr als 70 % der Vollblutspenden. Das Österreichische Rote Kreuz hat einen Anteil von 95 % der Blutaufbringung.[17]
Vollblutspenden erfolgen grundsätzlich unentgeltlich. Das Rote Kreuz führt in Deutschland täglich mit mobilen Einsatzteams etwa 130 Spendetermine durch (also ca. 15.000 Vollblutspenden), sowohl in Städten als auch in ländlichen Regionen. Darüber hinaus werden auch Blutspenden in Unternehmen, öffentlichen Einrichtungen usw. durchgeführt. In Kooperation mit dem Blutspendedienst der Bundeswehr werden auch in Einrichtungen der Bundeswehr Blutspendeaktionen vom DRK durchgeführt. Daneben verfügen die Blutspendedienste auch über Busse, um Blutspendetermine zum Beispiel im Rahmen von Veranstaltungen zu ermöglichen. Außerdem gibt es, neben der Gelegenheit, bei den Blutspendediensten selbst Blut zu spenden,[18] auch feste Einrichtungen in exponierten Lagen.[19]
Die sechs Blutspendedienste des DRK sind gemeinnützige GmbHs.[20]
| DRK-Blutspendedienst (BSD) | Landesverbände |
|---|---|
| Nord-Ost | Berlin, Brandenburg, Hamburg, Sachsen und Schleswig-Holstein |
| Mecklenburg-Vorpommern | Mecklenburg-Vorpommern |
| NSTOB | Niedersachsen, Sachsen-Anhalt, Thüringen, Oldenburg und Bremen |
| West | Nordrhein, Westfalen-Lippe, Rheinland-Pfalz und Saarland |
| Baden-Württemberg – Hessen | Baden, Baden-Württemberg und Hessen |
| BSD des Bayerischen Roten Kreuzes | Bayern |
Auch eine Eigenblutspende ist bei vielen Blutspendediensten des Roten Kreuzes möglich.
In Deutschland werden, bei allen Blutspendediensten außer Mecklenburg-Vorpommern und NSTOB, vom Deutschen Roten Kreuz mehrmalige Blutspender in gewissen Abständen mit der Blutspendeehrennadel ausgezeichnet. Eine entsprechende Auszeichnung in Österreich ist die Medaille für Verdienste um das Blutspenden des Österreichischen Roten Kreuzes.
Neuer Blutspendeausweis des Deutschen Roten Kreuzes
Anfang 2012 begann das Deutsche Rote Kreuz mit der Einführung eines neuen Blutspendeausweises mit dem Ziel, das Blutspenden innerhalb der verschiedenen DRK-Blutspendedienste zu vereinfachen und zu vereinheitlichen.[21]
Insbesondere ermöglicht der neue Spenderausweis die problemlose Spende bei anderen als dem ausstellenden DRK-Blutspendedienst (zum Beispiel im Urlaub oder auf Reisen).
Der neue Ausweis besitzt einen von den DRK-Blutspendediensten maschinell auslesbaren RFID-Chip, auf dem die folgenden Spenderdaten gespeichert sind:
- Name
- Vorname
- Geburtsname (sofern vom Namen abweichend)
- Geburtsdatum
- vorangestellter Titel
- Namenszusatz
- Wohnanschrift (Straße, Hausnummer, PLZ, Ort)
- Spendernummer des ausstellenden Blutspendedienstes
- Blutgruppe mit Rhesusfaktor
Bei Spenden bei anderen als dem ausstellenden DRK-Blutspendedienst werden darüber hinaus folgende Daten auf dem Ausweis gespeichert:
- die Spendernummer bei dem oder den regionalen DRK-Blutspendedienst(en), bei denen gespendet wurde
- die Anzahl und das Datum der letzten dort geleisteten Blutspende(n)
- eine Gesamtzahl aller bisher geleisteten Blutspenden[22][23]
Für die Spender besteht jedoch keine Verpflichtung, den Blutspendeausweis bei der Spende mit sich zu führen.[24]
- Varianten von DRK-Blutspendeausweisen des Blutspendedienstes Ost in Bronze und des Blutspendedienstes Baden-Württemberg und Hessen in Silber und Gold als Auszeichnung hoher Spendenzahlen
-
25 bis 49 Blutspenden (Bronze)
-
50 bis 99 Blutspenden (Silber)
-
100 und mehr Blutspenden (Gold)
Mit der Einführung des digitalen Blutspendeausweises wurde im Bereich des BSD West die Ausgabe von Blutspendeausweisen im Kartenformat Ende 2020 eingestellt.[25]
Staatlich-kommunale und universitäre Blutspendedienste (StKB)
[Bearbeiten | Quelltext bearbeiten]75 staatlich-kommunale und universitäre Blutspendedienste, darunter 31 universitäre Einrichtungen, sind sowohl örtlich als auch organisatorisch in öffentlich-rechtlichen Krankenhäusern integriert. Wesentliches Kernstück der StKB ist eine streng bedarfsorientierte Herstellung von Blut und Blutprodukten verbunden mit einer rationellen, bedarfsgerechten Therapie mit Blutkomponenten im Sinne einer optimalen patientennahen Versorgung.
Die Leistungsfähigkeit klinikintegrierter Blutspendedienste (StKB) hängt entscheidend von einem registrierten Stamm an zuverlässigen Dauerblutspendern ab, die ihre Bereitschaft erklärt haben, bei Bedarf auch telefonisch kontaktiert werden zu dürfen und in kürzestmöglicher Zeit zum Spenden zur Verfügung zu stehen. Die Spender sind hinsichtlich aller relevanten Antigene (seltene Blutgruppenmerkmale, HLA, Thrombozyten) typisiert und praktisch jederzeit verfügbar, ein Umstand, der gerade bei Notfällen, Katastrophen oder sonstigen Engpässen von entscheidender Bedeutung ist. Wesentliches Kernstück der Organisationsstruktur der klinikintegrierten Blutspendeeinrichtungen (StKB) ist die unmittelbare Kopplung der Herstellung von Blut und Blutprodukten mit der patientenbezogenen bedarfsgerechten Versorgung: Herstellung, prätransfusionelle Diagnostik und transfusionsmedizinische Beratung der Klinikärzte erfolgen durch das gleiche Fachpersonal im 24-Stunden-Dienstleistungsbetrieb. Dies beinhaltet neben einer rationellen bedarfsgerechten Hämotherapie mit Blutprodukten im Sinne einer optimalen Patientenversorgung auch die Möglichkeit der flexiblen Reaktion auf Notfälle und Engpässe, die Verhütung vorhersehbarer Engpässe sowie die Minimierung der Verfallsquoten von Blutkonserven, die in vielen Krankenhäusern ohne eigene Blutspendeeinrichtung zum Teil die Größenordnung von 20 % und mehr erreichen.
Jährlich werden von den klinikintegrierten staatlich-kommunalen Blutspendediensten (StKB) von über 450.000 Blutspendern ca. 1.400.000 Blutspenden entnommen, davon 950.000 Vollblutspenden, 300.000 Plasmaspenden (mittels maschineller Apherese) und 150.000 Thrombozytenspenden (mittels maschineller Apherese). Daraus werden ca. 2.500.000 Blutkomponenten hergestellt und als 950.000 Erythrozytenkonzentrate, 345.000 Thrombozytenkonzentrate sowie 150.000 Liter gefrorenes Frischplasma für die therapeutische Anwendung bei Patienten zur Verfügung gestellt. Für die pharmazeutische Herstellung von Spezialpräparaten haben die klinikintegrierten staatlich-kommunalen Blutspendedienste 220.000 Liter Sourceplasma geliefert.
Ein weiterer wichtiger Schwerpunkt der klinikintegrierten transfusionsmedizinischen Einrichtungen sind regelmäßige transfusionsmedizinisch-hämostaseologische Konsiliartätigkeit, die Durchführung von Eigenblutspenden, extrakorporale Photopheresen, therapeutische Hämapheresen, wie Leukapheresen, Plasmapheresen oder Thrombozytapheresen, sowie die Gewinnung von peripheren Blutstammzellen zur Stammzelltransplantation bei hämatologischen Erkrankungen. Entsprechend ihrer Herkunft hat die Transfusionsmedizin mit einer Reihe von klinischen Fachdisziplinen enge Verbindungen, so dass Aufgaben gemeinsam angegangen und viele klinische Fragestellungen auch durch eine gut funktionierende, auch hämostaseologische, Konsiliartätigkeit gelöst werden können, wenn die Fachdisziplinen sich als Ergänzungen verstehen und durch gegenseitige Anregungen, die bereits an vielen Stellen bestehende traditionsreiche und gute Zusammenarbeit vertiefen.
Blutspendedienst der Bundeswehr
[Bearbeiten | Quelltext bearbeiten]Der Blutspendedienst der Bundeswehr ist die Abteilung XXII des Bundeswehrzentralkrankenhauses Koblenz in der Liegenschaft Rheinkaserne. Aufgestellt 1962 ist er im Umkreis von ca. 200 km um Koblenz herum in den Liegenschaften der Bundeswehr unterwegs und führt dort Blutspendetermine durch. Daneben gibt es eine stationäre Hämapherese zur Gewinnung von je 2 Erythrozytenkonzentraten pro Spende in den Räumlichkeiten des BSDBw. Primärer Auftrag ist die Versorgung der Einsatz- und Feldlazarette der Auslandseinsätze der Bundeswehr. Mit zweiter Priorität werden die Bundeswehrkrankenhäuser versorgt. Alle übrigen Konserven werden im Rahmen der nationalen Blutversorgung an Kliniken und Transfusionspraxen entgeltlich abgegeben. Durch den Blutspendedienst der Bundeswehr werden Soldaten und zivile Mitarbeiter, die freiwillig und unentgeltlich Blut gespendet haben, mit der Blutspendeehrennadel und einer Urkunde ausgezeichnet.
Unabhängige Blutspendedienste (VUBD)
[Bearbeiten | Quelltext bearbeiten]Das Blutspendesystem in Deutschland ruht auf drei Säulen. Neben den fünf großen Blutspendediensten des DRK und den staatlich-kommunalen Blutspendediensten (StKB) gibt es auch unabhängige, private Blutspendedienste in der Bundesrepublik. Diese sind im Verband unabhängiger Blutspendedienste e. V. (VUBD) organisiert. Mit rund 1,2 Millionen Spenden im Jahr 2014[26] und 41 Blut- und Plasmaspendezentren im Jahr 2022[27] in Deutschland ist der Leipziger Blutspendedienst Haema das größte unter den unabhängigen Zentren.
Krankenhäuser
[Bearbeiten | Quelltext bearbeiten]Auch Krankenhäuser organisieren seit den 1930er Jahren (etwa unter den Chirurgen Paul Clairmont in Zürich oder Ernst Unger in Berlin[28]) eigene Blutspendedienste. Sie verfügen ohnehin über die notwendigen Laboreinrichtungen, benötigen selbst Blutspenden und können weitere an die Pharmaindustrie verkaufen.
Pharma-Unternehmen
[Bearbeiten | Quelltext bearbeiten]Weiterhin bieten einige Pharma-Unternehmen Blutspendedienste an, die das Blut für pharmazeutische Zwecke verwenden. Denn obwohl heute viele Medikamente synthetisch hergestellt werden können, verbietet sich dies für einige Wirkstoffe. Ein Hauptgrund liegt in der Chiralität einiger Wirkstoffe. Diese können in der Natur in zwei Formen (linkshändig oder rechtshändig) auftauchen. Im Menschen ist aber nur eine Form wirksam. Im besten Fall ist die andere Form unwirksam, im schlimmsten Fall ist diese andere Form giftig. Da synthetische Verfahren beide Formen in gleichen Teilen produzieren und diese chemisch nur sehr aufwendig zu trennen sind, müssen für diese Stoffe natürliche Vorkommen verwendet werden, z. B. Blut- oder Plasmaspenden. Organspenden fallen nicht darunter.
DDR-Bezirksinstitut für Blutspende- und Transfusionswesen
[Bearbeiten | Quelltext bearbeiten]Fünf bis sechs Prozent der DDR-Bevölkerung spendeten bis Ende 1989 regelmäßig. Blutspender wurden in der DDR von ihren Betrieben während der Arbeitszeit freigestellt. Etwa 30 Prozent des Spenderblutes in Ost-Berlin kamen vor der Wende aus zentralen Dienststellen staatlicher Institutionen, etwa vom Wachregiment „Feliks Dzierzynski“, vom Ministerium für Staatssicherheit und von der SED-Bezirksparteischule.[29]
Die DDR verkaufte in den 1980er Jahren auch von Strafgefangenen erpresste Blutkonserven für Devisen an das Bayerische Rote Kreuz. Das Blut wurde über das Zentrale Exportbüro beim DDR-Ministerium für Gesundheitswesen an die Schweizer Niederlassung des Unternehmens Ortho Diagnostic Systems verkauft. Weitere Abnehmer der Erythrozyten und des Plasmas waren die Stadt Karlsruhe und das Blutspendezentrum Duisburg.[30][31] Der Historiker Tobias Wunschik untersuchte das in seiner 2014 veröffentlichten Studie mit dem Titel „Knastware für den Klassenfeind. Häftlingsarbeit in der DDR, der Ost-West-Handel und die Staatssicherheit (1970–1989)“.[32][33] Einen Teil des exportierten Plasmas ließ die DDR im Westen zu Human-Albumin verarbeiten, um es anschließend zu re-importieren. Nach Angaben des Medizinhistorikers Rainer Erices lieferte die DDR im August 1985 41 mit HIV infizierte Blutkonserven in den Westen, die damals in der Schweiz entdeckt wurde.[34] Zu dieser Zeit waren HIV-Tests noch kein Standard.
Die DDR versuchte, den Blutverkauf auch von anderen Spenden in den Westen geheim zu halten. Blutspendende DDR-Bürger wussten nicht, dass ihre Spenden für Devisen in den Westen verkauft wurden.[35]
Ablauf
[Bearbeiten | Quelltext bearbeiten]Blutentnahme
[Bearbeiten | Quelltext bearbeiten]



Wichtig ist eine ausreichende Flüssigkeitsaufnahme des Spenders vor und nach der Spende: Etwa 1,5 Liter Flüssigkeit sollten bereits vor der Blutspende im Laufe des Tages getrunken worden sein. Auch eine Kleinigkeit sollte man in den letzten zwei bis drei Stunden gegessen haben. Länger sollte die letzte Mahlzeit nicht zurückliegen. Allerdings sollte man am Tag vor der Spende nach Möglichkeit auf fettreiche Speisen verzichten.
Vor der Spende wird der Spender auf gesundheitliche Tauglichkeit untersucht. Teilweise muss auch ein Fragebogen, der über seinen letzten Gesundheitszustand, wie Operationen oder Medikamenteneinnahme Auskunft gibt, ausgefüllt werden. Aufenthalte in Gebieten, die gewisse Gesundheitsrisiken bergen, sind anzugeben. Auch gibt es Fragen zu Sexualverhalten und Inhaftierungen.[36] Blutdruck und Pulsfrequenz werden untersucht, Temperatur (auf der Stirn oder im Ohr) wird gemessen, nach Beschwerden und Erkrankungen wird gefragt. Vor jeder Spende wird der Hämoglobin-(HB)-Wert durch die Abnahme eines Bluttropfens aus der Fingerkuppe oder dem Ohrläppchen getestet. Dieser Wert gibt Auskunft über die Fähigkeit des Blutes, Sauerstoff zu transportieren und seine Höhe ist maßgeblich bei der Zulassung zur Blutspende: Männer müssen einen Mindestwert von 13,5 g/dl, Frauen einen Mindestwert von 12,5 g/dl aufweisen, um vom Spendenarzt zugelassen zu werden. Bestimmt wird der HB-Wert mittels elektronisch messender HB-Photometer. Ist der Eisenwert zu gering, wird der Spender zu dessen eigener Sicherheit abgelehnt und ggf. dahingehend beraten, wie der niedrige HB-Wert bis zum nächsten Blutspendetermin auf ein höheres Maß gebracht werden kann. In diesem Rahmen werden oft Eisenpräparate empfohlen, die über einige Wochen eingenommen werden müssen.
Ist der Spender nach den Vorsorgeuntersuchungen durch den Arzt zur Spende zugelassen, wird zunächst das Blutentnahme-Besteck vorbereitet. Es besteht vollständig aus Einweg-Material. Aus diesem Grunde ist es auch nicht möglich, sich bei einer Blutspende etwa mit HIV oder Hepatitis zu infizieren. Der Spender nimmt auf einer Liege in Rückenlage Platz und die Nadel wird je nach Wunsch und Venentauglichkeit in die Ellenbeuge des rechten oder linken Arms eingeführt. Es werden zunächst einige Blutproben für Untersuchungen separat (als Bypass) abgefüllt und das Vollblut wird in einem Entnahmebeutel gesammelt. Eine Blutspende dieser Art dauert in der Regel zwischen fünf und zehn Minuten.
Nach der Blutspende muss sich der Körper zunächst auf den Blutverlust einstellen, darum soll eine Ruhephase von etwa zehn Minuten eingehalten werden. Dies geschieht je nach Spenderandrang auf der Entnahmeliege oder auf eigens bereitgestellten Ruheliegen. Nach der Spende wird vom Blutspendedienst oftmals ein kleiner Imbiss angeboten, meist bestehend aus belegten Brötchen, Obst, Wasser, Cola und Kaffee. Besonders wichtig ist eine ausreichende Flüssigkeitszufuhr nach der Spende. Das Volumendefizit wird (im Gegensatz zur Konzentration der Blutkörperchen) durch die Flüssigkeit binnen weniger Stunden ausgeglichen.
Das abgenommene Blut wird auf die wichtigsten Krankheitserreger, wie die von HIV (durch einen RT-PCR-Test), Hepatitis B, Hepatitis C und Syphilis untersucht. Ab Oktober 2019 wird in Deutschland verpflichtend auch auf Hepatitis E untersucht, ein in der Regel nur für immunschwache Patienten gefährliches Virus, mit dem etwa 16 % der deutschen Bevölkerung in ihrem Leben schon einmal infiziert wurde.[37][38] Trotz dieser Untersuchung besteht keine absolute Sicherheit für erregerfreie Blutkonserven, denn viele Krankheitserreger sind erst nach einer Latenzzeit im Blut nachweisbar. Allerdings ist gerade das Risiko, sich durch eine Bluttransfusion mit HIV zu infizieren, ausgesprochen gering (< 1:4.300.000),[39] dank neuester Testmöglichkeiten und der NAT, durch die die Erbsubstanz der Viren bereits im Frühstadium einer Infektion nachgewiesen werden kann.
Regeneration des gespendeten Blutes
[Bearbeiten | Quelltext bearbeiten]Der Blutverlust durch eine Blutspende wird nach der Entnahme in nachstehender Reihenfolge ausgeglichen:
- Kreislaufregulation innerhalb von 20 Minuten
- Flüssigkeitsausgleich innerhalb von 24 Stunden[40]
- Plasmaeiweißersatz innerhalb von zwei Tagen
- Ersatz von Blutzellen innerhalb von zwei Wochen
- Ausgleich des Eisenverlustes innerhalb von acht Wochen, bei Frauen auch länger.
- Nach einer Blutspende werden etwa 8.000 – 13.000 kJ (2.000 bis 3.000 kcal)[41] Energie aufgewendet, um den Blutverlust auszugleichen.
Gesundheitliche Risiken bei der Blutspende
[Bearbeiten | Quelltext bearbeiten]Aufgrund des verwendeten Einwegbesteckes besteht keine nennenswerte Infektionsgefahr durch die Blutspende selbst.
Es werden nur etwa zehn Prozent der vorhandenen Blutzellen entnommen, was keinen relevanten Blutverlust darstellt. Ein gesunder Körper kann diesen Blutverlust problemlos kompensieren, zumal vor der Spende die Spendentauglichkeit anhand des Hämoglobinwerts festgestellt wird. Ausnahmen können jedoch gefährliche Komplikationen bewirken. Während der Spende überwachen Ärzte die Spender und können im Problemfall die Spende abbrechen, beispielsweise bei einem einsetzenden Schock.
Aufgrund des Flüssigkeitsverlustes besteht während und direkt nach der Spende eine akute Gefahr von Kreislaufproblemen. Daher wird die Spende durch Limitierung des Blutflusses zeitlich ausreichend ausgedehnt und nach der Spende eine Ruhephase eingelegt, um das Einströmen von Zellwasser in den Blutkreislauf zu ermöglichen, was zu einem Ausgleich der Druckverhältnisse führt und Hypotonie vermeidet. Eine vollständige Regeneration des Flüssigkeitsverlusts dauert in der Regel ein bis zwei Stunden. Vorsichtshalber sollte man seinen Körper aber noch einige Tage nach der Spende schonen, da dieser auch die fehlenden Blutzellen wieder aufbauen muss.
Vergleichsweise häufig kommt es zur Bildung eines Blutergusses an der Einstichstelle. In seltenen Fällen kommt es zu einer Nervenirritation. Obwohl das Risiko gering ist, dass bei einer Blutspende eine Nervenverletzung zu einer Traumatisierung des Nervus cutaneus antebrachii medialis führt, muss der Spender auch über dieses seltene Risiko aufgeklärt werden. Im Falle der unterlassenen Aufklärung drohen dem Blutspendedienst Schadensersatzforderungen.[42] Umstritten ist, ob der Spender bei Gesundheitsschäden, die er infolge der Blutspende erleidet und die über die üblichen Verletzungen hinausgehen (z. B. Wundinfektionen), durch die gesetzliche Unfallversicherung abgesichert ist. Sowohl die Rechtsprechung als auch die Literatur ist darüber uneinig. Unfälle auf dem Weg von und zur Blutspende sind dagegen unproblematisch versichert.
Weiterverarbeitung der Blutspende
[Bearbeiten | Quelltext bearbeiten]
In den Anfängen der Transfusionsmedizin wurde den Patienten das gespendete Blut als sogenanntes Vollblut von den Krankenhäusern übertragen. Heutzutage werden aus einer Spende meist mehrere Blutprodukte hergestellt, um dem Patienten auf diese Art nur die Blutbestandteile zu verabreichen, die dieser speziell benötigt. Dadurch wird zum einen das Risiko von Nebenwirkungen und Unverträglichkeiten wie z. B. fieberhafte Transfusionsreaktionen stark gesenkt, und zum anderen können durch die Auftrennung des Blutes in seine Bestandteile optimale Bedingungen für Haltbarkeit und Wirksamkeit erreicht werden.
Die Blutkonserven sind seit dem Jahre 2009 europaweit mit dem Eurocode, (dem Eurocode IBLS, Eurocode International Blood Labeling System) versehen und wird hierdurch eindeutig identifizierbar.
Schon bei der Blutspende wird das Blut in ein geschlossenes Beutelsystem geleitet, das ein gerinnungshemmendes Mittel und eine Nährlösung für die Zellen enthält. Das Beutelsystem ist so konstruiert, dass die einzelnen Blutkomponenten in separate, bereits fest verbundene Beutel überführt werden können, ohne dass das System geöffnet werden muss. Dadurch können Reaktionen mit der Luft und Verunreinigungen mit Krankheitserregern oder Staubteilchen vermieden werden.
Der nächste Schritt findet bei einem Blutspendezentrum statt. Dort wird die Auftrennung der Blutspende in ihre Komponenten durch Zentrifugieren erreicht: Die Zellen und Blutbestandteile werden dabei aufgrund ihrer unterschiedlichen Dichte in Schichten getrennt. Die Erythrozyten (roten Blutkörperchen) finden sich in der untersten Schicht, darüber die Leukozyten (weißen Blutzellen), dann die Thrombozyten (Blutplättchen) und zuoberst das zellfreie Blutplasma. Die einzelnen Bestandteile befinden sich nun in den entsprechenden Beutelbereichen und werden anschließend durch Abpressen (gesteuert über einen Lichtsensor) in ein Erythrozytenkonzentrat, ein Frischplasmapräparat und die Zwischenschicht (Buffy-Coat), die die weißen Blutkörperchen und die Thrombozyten enthält, aufgeteilt. Die Leukozyten werden durch spezielle Filter je nach verwendetem Blutbeutelsystem zu unterschiedlichen Zeitpunkten um den Faktor 1000 reduziert, um das Risiko einer Immunisierung des Empfängers zu verringern.
Das Erythrozytenkonzentrat kann bei +4 °C über 42 Tage gelagert werden. Das Frischplasma wird tiefgefroren und ist in diesem Zustand über zwei Jahre haltbar. Um ein für eine Transfusion ausreichend großes Thrombozytenkonzentrat herzustellen, müssen vier passende „Buffy-Coat“-Präparate zusammengeführt werden. Von diesem so entstandenen Präparat werden durch einen Filter die Leukozyten abgetrennt. Die Entfernung der Leukozyten erhöht die Verträglichkeit des Thrombozytenkonzentrats, da diese Nebenwirkungen wie Fieber oder Antikörperbildung verursachen können. Das Thrombozytenkonzentrat kann bei +22 °C fünf Tage gelagert werden.
Laboruntersuchung nach der Blutspende
[Bearbeiten | Quelltext bearbeiten]Das Deutsche Rote Kreuz gibt mit Bezug auf die DRK-Blutspendedienste an, nach der Blutspende werde das Blut zunächst untersucht nach:
- Hepatitis-A, -B, -C und -E (virusbedingter Leberentzündung) sowie Parvovirus B19
- HIV-Infektion (HIV-Test)
- Syphilis (Geschlechtskrankheit)
- Antikörpern, die gegen körperfremde Blutzellen gerichtet sind und bei Bluttransfusionen gefährliche Zwischenfälle verursachen könnten (Blutgruppenbestimmung)[43]
Verwendung der Blutkonserven
[Bearbeiten | Quelltext bearbeiten]Erst nach der Laboruntersuchung werden die durch die Blutspende gewonnenen Blutkonserven weiterverwendet. Dies geschieht zum überwiegenden Teil nicht etwa zum Ausgleich unfallbedingten Blutverlustes, sondern vor allem im Rahmen regulär geplanter Operationen, z. B. speziell für die Krebstherapie, wo die Chemotherapie zu einer vorübergehenden Unterdrückung der körpereigenen Blutbildung führt, so dass der Patient vollständig auf Blutkonserven angewiesen ist.
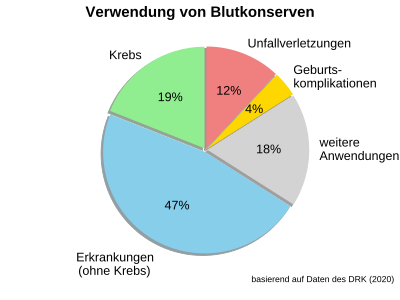
In Deutschland wird ein Anteil von 19 % der Blutkonserven für Krebserkrankungen verwendet. Ein geringerer Anteil von 12 Prozent der Blutkonserven wird für Unfälle benötigt. Erkrankungen (ausgenommen Krebserkrankungen) erfordern einen 47-prozentigen Anteil der Blutkonserven. Dieser 47-Prozent-Anteil entfällt zu gleichen Teilen (jeweils 16 Prozentpunkte) auf das Herz sowie auf den Magen-Darm-Bereich; für Erkrankungen der Leber und der Niere werden 6 Prozent der Blutkonserven verwendet, für Erkrankungen des Blutes einschließlich Anämie 5 Prozent der Blutkonserven und für Erkrankungen der Knochen und Gelenke 4 Prozent.
Der Einsatz von Blutkonserven variiert regional und international deutlich. So werden beispielsweise in Deutschland je Einwohner deutlich mehr Blutkonserven verwendet als etwa in den Niederlanden, der Schweiz und Norwegen mit einem vergleichbaren Niveau in der Gesundheitsversorgung. In jüngsten Untersuchungen[44] erkennt die Barmer Ersatzkasse in Deutschland einen nennenswerten Nachholbedarf im Bereich des Patient Blood Management, d. h. von Maßnahmen zur Vermeidung von Bluttransfusionen, insbesondere eine Behandlung von Anämien von Patienten im Vorfeld von Operationen. Den Untersuchungen zufolge könnte bei einem sparsamen Einsatz von Blutkonserven auf etwa ein Drittel der Blutkonserven verzichtet werden. Mittels solcher Maßnahmen ließe sich zugleich die Patientensicherheit deutlich verbessern.
Erträge aus dem Blutspendedienst
[Bearbeiten | Quelltext bearbeiten]Mit Blutprodukten werden nach Schätzungen jährlich etwa 500 Mio. Euro in Deutschland umgesetzt.[45] Für die Blutspendedienste gemeinnütziger Organisationen ist die freiwillige Spende eine bedeutende Ertragsquelle. Dabei werden von den gemeinnützigen Organisationen keine betriebswirtschaftlichen Daten publiziert. Die privatwirtschaftlichen Unternehmen unterliegen der gesetzlichen Publizitätspflicht.
Zu berücksichtigen ist der hohe spezifische Aufwand für Sammlung, Prüfung, Aufbereitung, Lagerung und Verteilung. Zudem ist die geringe Haltbarkeit der Vollkonserve ein Kostenfaktor. Nach Ablauf der zulässigen Lagerzeit werden die Vollkonserven fraktioniert, die Fraktionen sind länger lagerfähig.
Entgelte für den Verbraucher
[Bearbeiten | Quelltext bearbeiten]Die Verwendung von Blutkonserven erfolgt meist im klinischen Einsatz, darunter überwiegend Erythrozytenkonzentrate. Die transfundierten Blutkonserven entgelten die Kliniken zu den mit den Kostenträgern verhandelten Sätzen. In der Schweiz beträgt der vom Bundesamt für Gesundheit festgelegte, kostendeckende Satz im Jahr 2011 212,50 Franken (ca. 227 Euro) pro 450-ml-Spendeeinheit.
Entgelte für den Spender
[Bearbeiten | Quelltext bearbeiten]Es besteht eine Forderung des Europäischen Rates nach einer nicht bezahlten, freiwilligen und zweckfreien Blutspende. Im § 10 des deutschen Transfusionsgesetzes steht dazu:
„Der spendenden Person kann eine Aufwandsentschädigung gewährt werden, die sich an dem unmittelbaren Aufwand je nach Spendeart orientieren soll.“
Viele Anbieter, insbesondere die staatlich-kommunalen sowie die privatwirtschaftlichen Blutspendedienste sowie manche Universitäten, zahlen eine Aufwandsentschädigung, die sich an der Art und dem Umfang der Spende orientiert. Diese liegt je nach Anbieter zwischen 10 und 28 Euro pro Vollblutspende. Die Abgabe von Thrombozyten wird deutlich höher entschädigt.
Geldlose Aufwandsentschädigung
[Bearbeiten | Quelltext bearbeiten]
Meistens werden Spender nach der Abgabe vor Ort mit Essen und Getränken entlohnt. Im deutschsprachigen Raum erhält man je nach Anzahl der brauchbaren Spenden ein kleines Präsent – etwa in Form einer Anstecknadel oder Medaille, welche insbesondere die Mitglieder der Feuerwehren, des THWs und anderer Hilfsorganisationen als Bandschnalle auf ihrer Uniform oder Dienstanzug tragen – sowie ab und zu ein kleines Geschenk für das Spenden. Mitunter werden auch besondere Geschenke oder Gutscheine verteilt oder verlost, die von Sponsoren zur Verfügung gestellt werden.
Eine Ehrung mit Urkunde und Anstecknadel kann beim Deutschen Roten Kreuz, abhängig vom jeweiligen Blutspendedienst, seit dem Jahr 1999 bei folgenden Spenden durchgeführt werden: 10, 25, 50, 75, 100, 125, 150, 175, 200, 225, 250, 275 und 300 Blutspenden.
Gesetzliche Bestimmungen
[Bearbeiten | Quelltext bearbeiten]Deutschland
[Bearbeiten | Quelltext bearbeiten]In Deutschland wird das Transfusionsgesetz (TFG)[46] und dessen Ausführungsbestimmungen, die Richtlinien für Hämotherapie angewandt, die von der Bundesärztekammer, als die „Richtlinien zur Gewinnung von Blut und Blutbestandteilen und zur Anwendung von Blutprodukten (Hämotherapie) (RiliBÄK-Blut)“[47] im Einvernehmen mit dem Paul-Ehrlich-Institut festgelegt und von diesem veröffentlicht werden sowie durch die „Querschnitts-Leitlinien (BÄK) zur Therapie mit Blutkomponenten und Plasmaderivaten (QLL BÄK)“:[47][48] Ferner werden die Voten des Arbeitskreises Blut (RKI) berücksichtigt.[49]
Abschnitt 2.2.5.1 der Hämotherapie-Richtlinie gibt grundsätzliche Anforderungen zur Spendetauglichkeit: Spender müssen mindestens 18 Jahre alt sein. Ein maximales Alter existiert nicht, die Spendetauglichkeit muss durch denn Arzt bewertet werden. Spender müssen mindestens 50 kg wiegen, keine erkennbaren Krankheitszeichen zeigen und andere medizinische Mindestanforderungen an Blutdruck, Puls, Temperatur und mehr erfüllen.
Nach Abschnitt 2.2.4.3 werden Spender nach bestimmten Kriterien dauerhaft ausgeschlossen oder zeitlich begrenzt von der Spende zurückgestellt.
Dauerhaft ausgeschlossen werden Menschen mit bestimmten schweren Krankheiten und Diabetes mellitus, sowie diejenigen, bei denen eine Infektion mit HIV, Hepatitis-B-Virus, Hepatitis-C-Virus, HTLV, Protozoonosen, Syphilis oder bestimmten anderen Krankheiten nachgewiesen wurde. Dasselbe gilt für Drogenkonsumenten, Personen mit Risiko der Übertragung von TSE und Empfänger von Xenotransplantation.
Zeitlich begrenzt von der Spende zurückgestellt sind Personen mit Infektionen, wobei die Dauer von der Infektion abhängig ist, Personen, die in bestimmten Zeiträumen bestimmte Impfstoffe erhalten haben, und Personen die eine Exposition hatten mit dem Risiko, eine übertragbare schwere Infektionskrankheit zu erwerben. Personen mit Exposition mit dem Risiko, eine übertragbare schwere Infektionskrankheit zu erwerben, sind in der Regel für vier Monate zurückgestellt. Dazu gehören Personen mit häufig wechselnden Sexualpartnern und Sexarbeiter. Eine Rückstellung von Männern, die Sex mit Männern haben (MSM), ist nicht mehr zulässig.[50][3] Außerdem für vier Monate zurückgestellt sind Personen, die Sexualverkehr mit einer mit HIV, HBV oder HCV infizierten Person hatten. Andere Rückstellungen mit unterschiedlicher zeitlicher Begrenzung sind begründet in:
- Einreise aus einem Risikogebiet für bestimmte Krankheiten oder Sexualverkehr mit einer Personen aus solch einem Gebiet,
- enger Kontakten innerhalb einer häuslichen Lebensgemeinschaft mit dem Risiko einer Infektion mit Hepatitisviren,
- Transplantation und Operation,
- Empfang von Blutprodukten und andere Exposition gegenüber Fremdblut,
- Akupunktur,
- Tätowierung,
- Piercing und andere kosmetische Eingriffe mit Verletzung,
- kleiner operativer Eingriff,
- Zahnextraktion,
- zahnärztliche Behandlung,
- professionelle Zahnreinigung,
- sowie Haft.
Außerdem gibt es andere Rückstellgründe mit unterschiedlicher zeitlicher Begrenzung wie Schwangerschaft und Stillzeit, Medikamenteneinnahme, Allergiesymptome, Alkoholmissbrauch, Verhalten oder Tätigkeit mit hohem Risiko für durch Blut übertragene Infektionskrankheiten, das Erhalten von Sera tierischen Ursprungs und Vorhandensein von Epidemien oder Ausbrüchen.[51]
Im März 2023 beschloss der Deutsche Bundestag eine Änderung des Transfusionsgesetzes. Die sexuellen Orientierung und die Geschlechtsidentität des Spendewilligen oder dessen Sexualpartner dürften bei der Risikobewertung nicht mehr berücksichtigt werden. Das Gesetz trat am 16. Mai 2023 in Kraft.[52][53][50][54] Die Anpassung der Richtlinien der Hämotherapie wurde am 29. Juni 2023 verabschiedet.[3]
Deutsche Demokratische Republik

Nach (1) §§ 15 und 17 der AO über den Blutspende- und Transfusionsdienst vom 7. März 1962[55] waren Blutspender in der DDR Bürger, die beim Blutspende- und Transfusionsdienst in der Regel mehrmals Blut zu medizinischen Zwecken unentgeltlich oder gegen Entgelt spendeten.
Blutspender, die in einem Arbeitsverhältnis standen, waren zu angeordneten ärztlichen Untersuchungen und zur Blutentnahme von der Arbeit freizustellen. Für die Dauer der Freistellung wurde durch die Betriebe, mit denen das Arbeitsverhältnis bestand, ein Ausgleich in Höhe des Durchschnittslohnes gezahlt. Notwendige Fahrtkosten für öffentliche Verkehrsmittel, die dem Blutspender im Zusammenhang mit der Blutspende oder den ärztlichen Untersuchungen entstanden, waren in der nachgewiesenen Höhe durch die zuständige Einrichtung des Blutspende- und Transfusionswesens zu erstatten.
Ebenfalls wurden Soldaten mit einer seltenen Blutgruppe von der Nationalen Volksarmee (NVA) damit beauflagt, regelmäßig Blut zu spenden.
Blutspender hatten für Zwischenfälle anlässlich von Blutentnahmen einen Anspruch auf erweiterten Versicherungsschutz bei Unfällen.
Österreich
[Bearbeiten | Quelltext bearbeiten]In Österreich wird der Ablauf der Blutspende durch das Blutsicherheitsgesetz detailliert geregelt. Der wohl wichtigste Punkt darin ist die sogenannte freiwillige Spende, welche zum Zwecke der Qualitätssicherung eine Entlohnung für jegliche Blutbestandteile verbietet (§ 8, Abs. 4). Anstelle einer Entlohnung gibt es allerdings Sponsoring mit Lebensmitteln nach der Blutspende.[56][57]
Weitere wichtige Regelungen sind unter anderem:
- Bestimmungen zur Blutspendeeinrichtung (§ 6)
- Aufklärung des Spenders (§ 8 Abs. 2)
- freiwilliger Selbstausschluss des Spenders (§ 8 Abs. 3)
- Schutz der Privatsphäre (§ 8 Abs. 5 und 6)
- Feststellung der gesundheitlichen Eignung (§ 9)
- Bestimmungen zur Qualitätssicherung (§ 10)
Schweiz
[Bearbeiten | Quelltext bearbeiten]Die Verordnung über die Bewilligungen im Arzneimittelbereich nennt folgende Ausschlusskriterien: Personen mit AIDS-Erkrankung oder Symptomen, HIV oder HIV-Risikoverhalten, Intimpartner der genannten, Personen mit spezifischem Risiko für Prionenerkrankungen und Personen, die tierische Transplantate erhalten haben, sowie ihre Kontaktpersonen. Im Übrigen verweist die Verordnung bezüglich der Spendetauglichkeit auf die Empfehlung des Europarats vom 12. Oktober 1995 für die Herstellung, Verwendung und Qualitätssicherung von Blutkomponenten.[58]
Der Blutspendedienst SRK hat folgende Erlassungen erstellt:
- Personen, die seit 1980 selbst eine Blutspende erhalten haben, sind von der Spende generell auszuschließen
- Männer, die den letzten 12 Monaten Sex mit Männern hatten
- Personen, die seit 1977 gewerbliche sexuelle Kontakte hatten, sind von der Spende generell auszuschließen[59]
WHO
[Bearbeiten | Quelltext bearbeiten]Neue Techniken wie Minimalinvasive Chirurgie und Maschinelle Autotransfusion haben einen geringen Blutverbrauch. Der Rückgang des Blutspendeaufkommens lässt sich dadurch jedoch nicht kompensieren. Seit 2011 fordert die World Health Organization einen bewussteren Umgang mit Blutprodukten und dem folgend Alternativen für Bluttransfusionen.[60] Beim Patient Blood Management soll der Verbrauch von Blut bei Therapie und Operation minimiert werden, damit Krankenhäuser mit weniger Blutkonserven auskommen können.
Entstehungsgeschichte der staatlichen und kommunalen Blutspendedienste der BRD
[Bearbeiten | Quelltext bearbeiten]Mit der Entwicklung der Blutkonservierung in den 1940er Jahren konnten sich Blutspendezentren zu sogenannten Blutbanken entwickeln, in denen Einrichtungen für Spenderuntersuchungen, Spenderpflege, Konservierung und Aufbewahrung von Blutkonserven sowie Laboreinrichtungen zur Unterstützung des transfundierenden Arztes geschaffen wurden. Die Basis des heutigen Blutspendewesens in der Bundesrepublik entwickelte sich aus den bestehenden Krankenhäusern und Kliniken der Kommunen. Es bestand aber die dringende Notwendigkeit, alle neuen wissenschaftlichen Erkenntnisse (Rh-Faktor etc.) in die Transfusionsprotokolle und Verordnungen aufzunehmen, die zu der Zeit von Bundesland zu Bundesland sehr unterschiedlich waren. Zudem habe die Bundesregierung ein „Blutspendegesetz“ vorbereitet. Im Juni 1961 fand in Stuttgart eine Diskussionstagung zum Thema „Umstrukturierung und Organisation des Blutspendewesens in der Bundesrepublik“ statt. Dabei wurden gewisse Spannungen zwischen den örtlichen Blutbanken und den Blutspendezentren des DRK offengelegt. Am 6. Oktober 1961 wurde die Arbeitsgemeinschaft der Ärzte der staatlichen und kommunalen Blutspendedienste (StKB) in Frankfurt/Main gegründet, um die Interessen der krankenhausintegrierten Blutspendedienste anlässlich organisatorischer Probleme im entstehenden dualen Blutspendewesen zu vertreten, in der Bundesrepublik und abhängig von der Wissenschaftlichen Gesellschaft DGTI (Deutsche Gesellschaft für Transfusionsmedizin und Immunhämatologie), obwohl die Gründer der StKB auch Gründer der DGTI waren.[61]
Die Gründungsväter waren:
- 1. Vorsitzender: Hans Nachtrab (Hamburg)
- 2. Vorsitzender: Max Matthes (Freiburg)
- Schriftführer: Hans Zöckler (Bremen)
- Schatzmeister: Herbert Kolb (Stuttgart)
- Beisitzer: Anny Arndt-Hanser (Mainz), Hans-Hermann Hoppe (Hamburg), H.J. Pettenkofer (Berlin), Georg-Wilhelm Orth (Gießen)
Siehe auch
[Bearbeiten | Quelltext bearbeiten]- Gerichtete Spende
- Organspende
- Plasmaspende
- Stammzellenspende
- Thrombozytenspende
- Universalspender und Universalempfänger
- Geschichte der Blutspende, siehe Bluttransfusion
- Blutspendeehrennadel, Medaille für Verdienste um das Blutspendewesen des Österreichischen Roten Kreuzes
Literatur
[Bearbeiten | Quelltext bearbeiten]- Gernot Schiefer: Motive des Blutspendens: Eine tiefenpsychologische Untersuchung mit Gestaltungsoptionen für das Marketing von Nonprofit-Organisationen des Blutspendewesens. Verlag Gabler, 2006, ISBN 978-3-8350-0572-3.
- Richtlinien zur Gewinnung von Blut und Blutbestandteilen und zur Anwendung von Blutprodukten (Hämotherapie): Aufgestellt gemäß Transfusionsgesetz von der Bundesärztekammer im Einvernehmen mit dem Paul-Ehrlich-Institut. Gesamtnovelle 2005, Deutscher Ärzte-Verlag, Köln 2007, ISBN 978-3-7691-1250-4.
- Peter F. Schlottke, Werther Schneider: Motivation zur Blutspende. Eine empirische Studie zur Gewinnung und Erhaltung von Stammspendern, 1983, ISBN 3-597-10435-5.
- blutspende.heute – kostenloses Magazin des DRK-Blutspendedienstes NSTOB, Springe
- Reinhard Latza: Internationale Qualitätsstandards für humane Blutprodukte. Habilitationsschrift, Freie Universität Berlin, 2006.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Sammlung der Rechtsvorschriften Transfusionsrecht. Paul-Ehrlich-Institut
- DGTI – Deutsche Gesellschaft für Transfusionsmedizin und Immunhämatologie (DGTI)
- VUBD – Verband unabhängiger Blutspendedienste e. V. (VUBD)
- StKB – Arbeitsgemeinschaft der Ärzte staatlicher und kommunaler Bluttransfusionsdienste
- Richtlinie 2002/98/EG des Europäischen Parlaments und des Rates vom 27. Januar 2003 zur Festlegung von Qualitäts- und Sicherheitsstandards für die Gewinnung, Testung, Verarbeitung, Lagerung und Verteilung von menschlichem Blut und Blutbestandteilen und zur Änderung der Richtlinie 2001/83/EG
- Menschliches Blut und Blutbestandteile – Beibehaltung von Standards. Zusammenfassung der Gesetzgebung. In: EUR-Lex. Amt für Veröffentlichungen der Europäischen Union
- Blutspendedienste in deiner Nähe. Bundeszentrale für gesundheitliche Aufklärung (BZgA)
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Gesetzesnovelle hebt Altersgrenze für Blutspenden auf. In: roteskreuz.at. Österreichisches Rotes Kreuz, 26. Juni 2008, archiviert vom (nicht mehr online verfügbar) am 28. September 2015; abgerufen am 26. November 2015. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Keine Altersgrenze mehr für Blutspender. In: Die Welt. 22. Mai 2009, abgerufen am 26. November 2015.
- ↑ a b c d Richtlinie zur Gewinnung von Blut und Blutbestandteilen und zur Anwendung von Blutprodukten (Richtlinie Hämotherapie) Gesamtnovelle 2023. Änderungsversion 2017-2023. Bundesärztekammer, 3. Juli 2023, archiviert vom am 18. September 2023; abgerufen am 18. September 2023.
- ↑ a b Deutsches Ärzteblatt. Jg. 120 Heft 35–36. In: Deutsches Ärzteblatt. Deutscher Ärzteverlag GmbH, 4. September 2023, S. A 1444, archiviert vom am 18. September 2023; abgerufen am 18. September 2023.
- ↑ FAQs zur Blutspende. Abgerufen am 23. September 2022 (österreichisches Deutsch).
- ↑ meinlebendeinblut.ch ( des vom 26. Januar 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ a b Bekanntmachung über die umschriebene Fortschreibung 2021 der Richtlinie zur Gewinnung von Blut und Blutbestandteilen und zur Anwendung von Blutprodukten (Richtlinie Hämotherapie) gemäß den §§ 12a und 18 des Transfusionsgesetzes. Bundesanzeiger, 29. September 2021, archiviert vom am 13. November 2021; abgerufen am 26. November 2021 (Archiviert auf archive.org).
- ↑ Keusche Schwule dürfen in Deutschland Blut spenden. In: Queer.de. 4. August 2017, abgerufen am 7. August 2017.
- ↑ Jetzt dürfen auch Homosexuelle ihr Blut spenden. 1. September 2022, abgerufen am 1. Februar 2024.
- ↑ Christoph Landolt: Warum Schwule kein Blut spenden dürfen. In: Tages-Anzeiger. 25. Oktober 2010, abgerufen am 27. März 2012.
- ↑ Kai Kupferschmidt: Schwule dürfen keine Leben retten. In: Die Zeit. 3. Juni 2010, abgerufen am 27. März 2012.
- ↑ Erläuterungen und Regelungsoptionen zum Blutspende-Ausschluss bzw. zur Rückstellung von Personen, deren Sexualverhalten ein Risiko für den Empfänger von Blutprodukten birgt. (PDF; 0,7 MB) Beratungsergebnis der Arbeitsgruppe „Blutspendeausschluss von Personen mit sexuellem Risikoverhalten“. Bundesärztekammer, 25. April 2012, abgerufen am 4. Oktober 2019.
- ↑ Blutgruppen & Verteilung in der Bevölkerung. drk-blutspende.de; abgerufen am 1. Februar 2015
- ↑ Nachgezählt. In: Der Spiegel. Nr. 37, 9. September 2023, S. 29.
- ↑ Jahresbericht des BRK 2017. (PDF) Ehemals im (nicht mehr online verfügbar); abgerufen am 12. August 2020. (Seite nicht mehr abrufbar. Suche in Webarchiven)
- ↑ Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin/Göttingen/Heidelberg 1960, S. 66.
- ↑ Ausgabe 01. (PDF; 0,7 MB) In: blutspender.mag – Das Magazin für Rotkreuz-Blutspender. DRK-Blutspendedienst Ost gGmbH, archiviert vom (nicht mehr online verfügbar) am 20. September 2020; abgerufen am 7. September 2020. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Blutspendedienst West, Bad-Sulzen ( des vom 17. Mai 2020 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis., abgerufen am 4. Oktober 2019
- ↑ so z. B. in einer Essener Fußgängerzone (Archivlink vom Original), abgerufen am 4. Oktober 2019
- ↑ Übersicht über die DRK-Blutspendedienste
- ↑ Einführung des Blutspendeausweises in Deutschland. ( vom 19. April 2012 im Internet Archive) drk-blutspende.de; abgerufen am 20. Dezember 2012
- ↑ RFID-Chip. ( des vom 19. April 2012 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. drk-blutspende.de; abgerufen am 20. Dezember 2012
- ↑ Was wird auf dem RFID-Chip gespeichert? ( des vom 19. Januar 2012 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. drk-blutspende.de; abgerufen am 20. Dezember 2012
- ↑ Kann ich zukünftig nur noch mit dem neuen Blutspendeausweis an Blutspendeterminen teilnehmen? ( des vom 19. Januar 2012 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. drk-blutspende.de; abgerufen am 20. Dezember 2012
- ↑ Digitaler Spendeausweis in der Blutspende-App.Seit dem 01. Januar 2021 werden keine neuen Spenderausweise im Checkkartenformat ausgestellt.
- ↑ Zahlen & Fakten ( vom 17. September 2008 im Internet Archive) in: haema.de
- ↑ Standorte Haema. Abgerufen am 5. April 2022.
- ↑ M. Goerig, J. Schulte am Esch: Die Anästhesie in der ersten Hälfte des 20. Jahrhunderts. In: Jürgen Schüttler (Hrsg.): 50 Jahre Deutsche Gesellschaft für Anästhesiologie und Intensivmedizin: Tradition und Innovation. Springer, Berlin/Heidelberg/New York 2003, ISBN 3-540-00057-7, S. 27–65, hier: S. 51.
- ↑ Blutspender: Keener mit der Knute. In: Der Spiegel. Nr. 8, 1991 (online).
- ↑ Christian Frey: Stasi handelte sogar mit dem Blut ihrer Häftlinge. In: Welt Online. 14. Januar 2014, abgerufen am 4. Oktober 2019.
- ↑ Blut für Devisen. (PDF; 0,3 MB) In: Deutsches Ärzteblatt, Heft 4. 24. Januar 2014, abgerufen am 4. Oktober 2019.
- ↑ Blutkapitalismus im Sozialismus: DDR-Häftlinge: Schuften für Aldi, bluten für die Stasi
- ↑ Millionen Devisen für DDR-Zwangsarbeit und Blut von Häftlingen. In: Focus Online. 14. Januar 2014, abgerufen am 4. Oktober 2019.
- ↑ Hanno Müller: DDR verkaufte Blut für Devisen – teilweise auch mit HIV infiziertes. In: Thüringer Allgemeine. 15. Januar 2014, abgerufen am 4. Oktober 2019.
- ↑ Report Mainz: Auch Städtisches Klinikum Karlsruhe war an Bluthandel mit DDR beteiligt / Klinikum-Geschäftsführung bestätigt Import von Blutkonserven. In: Presseportal. SWR, 16. Januar 2014, abgerufen am 4. Oktober 2019.
- ↑ Julia Renner: Neuer Fragebogen bei Blutspende: Hatten Sie schon Sex gegen Geld? In: HNA.de. Hessische/Niedersächsische Allgemeine, 26. Oktober 2016, archiviert vom (nicht mehr online verfügbar) am 27. Oktober 2016; abgerufen am 1. Juni 2018. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Paul-Ehrlich-Institut ordnet Hepatitis-E-Virus-Testung von Blutspenden an. In: Deutsches Ärzteblatt. Deutscher Ärzteverlag, 18. Juni 2018, abgerufen am 4. Oktober 2019 (Artikel zugangsbeschränkt: kostenlose Anmeldung erforderlich).
- ↑ Neue Regeln für Blutspende. (Audio; 5 Minuten; 4,35 MB (mp3)) In: Impuls. SWR2, 15. August 2018, archiviert vom ; abgerufen am 4. Oktober 2019.
- ↑ Hourfar, M.K., Jork, C., Schottstedt, V., Weber-Schehl, M., Brixner, V., Busch, M.P., Geusendam, G., Gubbe, K., Mahnhardt, C., Mayr-Wohlfart, U., Pichl, L., Roth, W.K., Schmidt, M., Seifried, E., Wright, D.J.: Experience of German Red Cross blood donor services with nucleic acid testing: results of screening more than 30 million blood donations for human immunodeficiency virus-1, hepatitis C virus, and hepatitis B virus. In: Transfusion. 48. Jahrgang, 2008, S. 1558–1566, doi:10.1111/j.1537-2995.2008.01718.x (englisch).
- ↑ Wie lange dauert die Erneuerung des Bluts nach der Blutspende? Abgerufen am 25. November 2020.
- ↑ „Einfach Leben retten – Spende Blut!“ Abgerufen am 16. Februar 2022 (Kampagne der BZgA).
- ↑ BGH-Urteil vom 14. März 2006 – VI ZR 279/04. 14. März 2006, abgerufen am 4. Oktober 2019.
- ↑ Was erfahren Sie über Ihre Blutspende? ( vom 5. Dezember 2011 im Internet Archive)
- ↑ Barmer: BPM könnte ein Drittel der Blutkonserven einsparen. Barmer Ersatzkasse, abgerufen am 18. August 2020.
- ↑ Rupprecht Podszun: Kartellrecht in wettbewerbsfernen Branchen – das Beispiel Blutspendewesen. (PDF; 0,1 MB) In: ZWeR (Zeitschrift für Wettbewerbsrecht), Ausgabe 2/2008. RWS Verlag, S. 3, archiviert vom ; abgerufen am 4. Oktober 2019.
- ↑ Gesetz zur Regelung des Transfusionswesens (TFG)
- ↑ a b Richtlinie zur Gewinnung von Blut und Blutbestandteilen und zur Anwendung von Blutprodukten (Richtlinie Hämotherapie) ( des vom 20. Juli 2019 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis., Gesamtnovelle 2017; abgerufen am 8. September 2020.
- ↑ Querschnitts-Leitlinien (BÄK) zur Therapie mit Blutkomponenten und Plasmaderivaten. (PDF; 1,44 MB) 4. überarbeitete und aktualisierte Auflage. Bundesärztekammer, 2014, abgerufen am 4. Oktober 2019.
- ↑ Robert Koch-Institut: Voten des Arbeitskreises Blut
- ↑ a b Bundesgesetzblatt 2023 Nr. 123. In: Bundesgesetzblatt. Bundesministerium der Justiz, 15. Mai 2023, archiviert vom am 16. Mai 2023; abgerufen am 16. Mai 2023.
- ↑ Fortschreibung 2021 der Richtlinie zur Gewinnung von Blut und Blutbestandteilen und zur Anwendung von Blutprodukten Gesamtnovelle 2017. Bundesärztekammer, 16. September 2021, archiviert vom am 23. Oktober 2021; abgerufen am 26. November 2021 (Archiviert auf archive.org).
- ↑ Gesetz zur Änderung des Fünften Buches Sozialgesetzbuch - Stiftung Unabhängige Patientenberatung Deutschland - und zur Änderung weiterer Gesetze. Deutscher Bundestag, 23. März 2023, archiviert vom am 25. März 2023; abgerufen am 17. März 2023.
- ↑ Bundestag stoppt Blutspende-Verbot für Homosexuelle. 16. März 2023, abgerufen am 17. März 2023.
- ↑ Tagesordnung der 1032. Sitzung des Bundesrates. In: Bundesrat. 24. März 2023, archiviert vom am 25. März 2023; abgerufen am 25. März 2023.
- ↑ GBl. II 1962 Nr. 18 S. 158 in der Fassung der AO Nr. 2 vom 2. März 1967, GBl. II 1967 Nr. 23 S. 144 und der AO Nr. 3 über den Blutspende- und Transfusionsdienst vom 4. Juni 1986, GBl. I 1986 Nr. 22 S. 332
- ↑ Aktuelles aus den Unternehmenskooperationen. Österreichisches Rotes Kreuz, abgerufen am 22. August 2023.
- ↑ Österreichisches Rotes Kreuz: Ab sofort knabbern Blutspender Soletti Salzstangerl ( vom 2. Juli 2017 im Internet Archive)
- ↑ Verordnung über die Bewilligungen im Arzneimittelbereich (Arzneimittel-Bewilligungsverordnung, AMBV) vom 14. November 2018 (Stand am 1. Januar 2020) (Seite nicht mehr abrufbar, festgestellt im Juni 2023. Suche in Webarchiven) Info: Der Link wurde automatisch als defekt markiert. Bitte prüfe den Link gemäß Anleitung und entferne dann diesen Hinweis. (Art. 29) (PDF; 0,2 MB)
- ↑ Wer kann Blut spenden? – Blutspende SRK Schweiz
- ↑ Patient Blood Management, Global Forum for Blood Safety, Dubai, 14.–15. März 2011
- ↑ Historie der StKB. Arbeitsgemeinschaft der Ärzte Staatlicher und Kommunaler Bluttransfusionsdienste, 12. September 2005, abgerufen am 9. März 2022.