Coxa vara
| Klassifikation nach ICD-10 | |
|---|---|
| M21.15 | Varusdeformität, anderenorts nicht klassifiziert -Hüftgelenk |
| ICD-10 online (WHO-Version 2019) | |
Coxa vara (lateinisch coxa ‚Hüfte‘, varus ‚auswärts gebogen‘) ist ein deskriptiver Begriff für eine nicht normale und nicht altersgemäße Stellung des oberen Endes vom Oberschenkelknochen. Der (schwer messbare) CCD-Winkel liegt unter 126°. Steht der Femurkopf unter dem Trochanter major (CCD < 90°), spricht man von einer Hirtenstabdeformität.
Ist der CCD-Winkel im Gegenteil zu hoch, bei Erwachsenen über 140–145°, spricht man von einer Coxa valga.
Begriff
[Bearbeiten | Quelltext bearbeiten]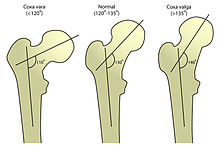
Wie viele Bezeichnungen in der Orthopädie ist „Coxa vara“ ein unscharfer Begriff. Dabei erinnern nur die milden Formen des Femurdefekts an eine „Coxa vara“. Mit Congenital coxa vara bezeichnen angelsächsische Orthopäden den proximalen Femurdefekt.[1]
Im Einzelfall entscheidend ist die Frage, ob eine Fehlbildung oder eine Systemische Erkrankung vorliegt. Rachitis, Fibröse Dysplasie, Osteogenesis imperfecta, Osteodystrophia deformans und andere können zur Hüftvarität führen; therapeutische (operative) Konsequenzen hat das aber so gut wie nie. Den proximalen Femurdefekt kann man bei Kindern nicht übersehen, bei Erwachsenen aber mit der Hüftdysplasie verwechseln.
Per- oder subtrochantere Femurfrakturen – wie auch immer behandelt – können Varietäten (und Drehfehlstellungen) des oberen Femurendes nach sich ziehen. Ihre Korrektur ist aufwändig, komplikationsträchtig und im Ergebnis unsicher. Endoprothesen sind in aller Regel bessere Optionen.
Beabsichtigt ist die leichte Varusstellung bei der intertrochanteren Varisierung. Bei jungen Erwachsenen mit Hüftdysplasie und Coxa valga hat sie sich seit Jahrzehnten bewährt.
Die Coxa vara bedingt immer ein (kompensatorisches) Genu valgum, die Coxa valga ein Genu varum – und umgekehrt.
Klinik
[Bearbeiten | Quelltext bearbeiten]
Sind die Verhältnisse auf der anderen Seite normal, resultiert eine funktionelle Beinverkürzung mit Hinken. Der relative Hochstand des Trochanter major bedingt die funktionelle Verkürzung der glutealen Abspreizmuskulatur (Musculus gluteus medius). Das führt zum Trendelenburg-Zeichen und zum schwankenden Gang des Duchenne-Hinkens.[2] Die Untersuchung der passiven Beweglichkeit im Liegen zeigt eine verminderte Abspreizung der Beine. Die Anspreizung ist manchmal verstärkt. Die Drehfähigkeit der Hüften sollte nur in Bauchlage untersucht werden; meistens ist sie seitendifferent und in der Innendrehung eingeschränkt.[1]
Röntgen
[Bearbeiten | Quelltext bearbeiten]Zur Diagnose und Verlaufsbeurteilung reichen Röntgenaufnahmen. Bei der aussagekräftigen Beckenübersicht im Stand sollten die Füße geschlossen nebeneinander stehen; denn nur dann ist der Seitenvergleich des CCD-Winkels möglich. Die Rotation des Femurhalses ist am besten in der Computertomografie zu sehen. Der Femurkopf drängt zur Pfannenmitte. Diese sog. Zentrierung gefährdet den Boden des Acetabulums. Nur die intertrochantere Valgisierung kann (bei gesundem Knochen) die Protrusio acetabuli verhindern.[3] Diese Korrekturosteotomie ist viel seltener sinnvoll als die intertrochantere Varisierung.
Developmental coxa vara
[Bearbeiten | Quelltext bearbeiten]
Neben den angeborenen und erworbenen Formen werden (seit 1928) „extrem seltene“ Störungen der Ontogenese unterschieden. Bezeichnet werden sie als Developmental coxa vara, Infantile or cervical coxa vara oder Coxa vara infantum.[1][4] Sie entwickelt sich bei Kindern zwischen dem 3. und 7. Lebensjahr. Jungen und Mädchen sind gleichermaßen betroffen, in 30 % beiderseits.[1] Die Pathogenese ist unklar.[5] Charakteristisch ist das rechtwinklige obere Femurende mit einer weiten Epiphysenfuge. Obwohl sie senkrecht steht, ist der Femurkopf weder abgerutscht noch entrundet. Empfohlen wurde die Abduktionsosteotomie.[6]
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Literatur
[Bearbeiten | Quelltext bearbeiten]- Leonard E. Swischuk, Susan D. John: Differential Diagnosis in Pediatric Radiology. Williams & Wilkins, 1995, ISBN 0-683-08046-6.
- Donald Resnick: Diagnosis of Bone and Joint Disorders. vol. V, Saunders, 1995, ISBN 0-7216-5071-6.
- Fritz Hefti: Kinderorthopädie in der Praxis. Springer, 1998, ISBN 3-540-61480-X.
- Stuart Weinstein: Developmental coxa vara. In: John C. Callaghan, Aaron G. Rosenberg, Harry E. Rubash (Hrsg.): The Adult Hip. vol. I, Lippincott-Raven Publishers, Philadelphia / New York 1998, ISBN 0-397-51704-1, S. 425–427.
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ a b c d Stuart Weinstein: Developmental coxa vara. In: John C. Callaghan, Aaron G. Rosenberg, Harry E. Rubash (Hrsg.): The Adult Hip. vol. I. Lippincott-Raven Publishers, Philadelphia / New York 1998, ISBN 0-397-51704-1, S. 425–427.
- ↑ Beim Trendelenburg-Zeichen sinkt im Einbeinstand die gesunde Seite herab. Beim Duchenne-Zeichen neigt sich der Rumpf zur kranken Seite, um das Gleichgewicht zu wahren.
- ↑ Rüdiger Döhler: Lexikon orthopädische Chirurgie. Springer, Berlin 2003, ISBN 3-540-41317-0, S. 23–24.
- ↑ J. Serafin, W. Szulc: Coxa vara infantum. In: Clinical Orthopaedics and Related Research. 272, 1991, S. 103.
- ↑ C. F. A. Bos, R. J. B. Sakkers, J. L. Bloem u. a.: Histological, biochemical and MRI studies on the growth plate in congenital coxa vara. In: Journal of Pediatric Orthopaedics. 9, 1989, S. 660.
- ↑ J. N. Weinstein, K. N. Kuo, E. A. Miller: Congenital coxa vara. A retrospective review. In: Journal of Pediatric Orthopaedics. 4, 1984, S. 70.