Delir
| Klassifikation nach ICD-10 | |
|---|---|
| F05 | Delir, nicht durch Alkohol oder andere psychotrope Substanzen bedingt, Delirium nicht Demenz überlagernd. Inkl. exogener Reaktionstyp, hirnorganisches Syndrom, psychoorganisches Syndrom, Psychose bei Infektionskrankheit, Verwirrtheitszustand (nicht alkoholbedingt) |
| F05.1 | Delir bei Demenz |
| F05.8 | Sonstige Formen des Delirs: Delir mit gemischter Ätiologie, postoperatives Delir |
| F05.9 | Delir, nicht näher bezeichnet |
| F10.4 | Psychische und Verhaltensstörungen durch Alkohol: Entzugssyndrom mit Delir |
| F11.4 | Psychische und Verhaltensstörungen durch Opioide: Entzugssyndrom mit Delir |
| F12.4 | Psychische und Verhaltensstörungen durch Cannabinoide: Entzugssyndrom mit Delir |
| F13.4 | Psychische und Verhaltensstörungen durch Sedativa oder Hypnotika: Entzugssyndrom mit Delir |
| F14.4 | Psychische und Verhaltensstörungen durch Kokain: Entzugssyndrom mit Delir |
| F15.4 | Psychische und Verhaltensstörungen durch andere Stimulanzien, einschließlich Koffein: Entzugssyndrom mit Delir |
| F16.4 | Psychische und Verhaltensstörungen durch Halluzinogene: Entzugssyndrom mit Delir |
| F17.4 | Psychische und Verhaltensstörungen durch Tabak: Entzugssyndrom mit Delir |
| F18.4 | Psychische und Verhaltensstörungen durch flüchtige Lösungsmittel: Entzugssyndrom mit Delir |
| F19.4 | Psychische und Verhaltensstörungen durch multiplen Substanzgebrauch und Konsum anderer psychotroper Substanzen: Entzugssyndrom mit Delir |
| ICD-10 online (WHO-Version 2019) | |
Das Delir, lateinisch Delirium (lateinisch delirium, veraltet ‚Irresein‘; von lira ‚Furche im Ackerbeet‘, delirare ‚aus der Furche geraten‘, ‚von der geraden Linie abweichen‘, ‚verrückt sein‘[1] – Plural: Delirien bzw. Deliria) ist ein akuter Verwirrtheitszustand[2] und bezeichnet ein ätiologisch unspezifisches hirnorganisches Psychosyndrom, das einen lebensbedrohlichen Zustand[3] darstellt. Beim Delir handelt es sich gemäß Schüttler um eine akute, körperlich begründbare Psychose.[4]
Synonyme und ähnliche Syndrome
[Bearbeiten | Quelltext bearbeiten]Delirantes Syndrom, plötzliche bzw. akute Verwirrtheit,[5] organisches Psychosyndrom, akuter exogener Reaktionstypus (Karl Bonhoeffer 1914), Durchgangssyndrom (Wieck 1961; als Synonym veraltet[6]).
Geschichte
[Bearbeiten | Quelltext bearbeiten]Zu Beginn des 18. Jahrhunderts bezeichnete Georg Ernst Stahl mit Delirien die eigentlichen („idiopathischen“) Geisteskrankheiten und mit „sympathetischen Delirien“ solche, die in Begleitung anderer körperlicher Krankheiten auftreten. Er unterteilte zudem in libidinöse (zum Beispiel Hypersexualität, Nymphomanie und Hysterie), melancholische und fieberhafte Delirien.[7]
Symptome und Beschwerden
[Bearbeiten | Quelltext bearbeiten]Die Kriterien in der zehnten Auflage der International Classification of Diseases (ICD-10) für das Vorliegen eines Deliriums lauten:[8]
- Störung des Bewusstseins und der Aufmerksamkeit
- Wahrnehmungsstörung (Gedächtnis, Orientierung)
- Psychomotorische Störungen
- Schlafstörungen
- Akuter Beginn und fluktuierender Verlauf
- Nachweis einer organischen Grundlage
In der vierten Auflage des Diagnostic and Statistical Manual of Mental Disorders (DSM-IV) ist ein Delirium über folgende Kriterien definiert:[9]
- Störung des Bewusstseins und der Aufmerksamkeit
- Änderungen der Wahrnehmung (Gedächtnis, Orientierung, Sprache, Auffassung)
- Akuter Beginn und fluktuierender Verlauf
- Vorliegen eines medizinischen Krankheitsfaktors
In der fünften Auflage des DSM sind folgende Kriterien enthalten:[10]
- Störung der Aufmerksamkeit und des Bewusstseins
- Das Störungsbild entwickelt sich innerhalb eines kurzen Zeitraums, wobei der ursprüngliche Zustand verändert ist und der Schweregrad im Tagesverlauf fluktuiert.
- Kognitive Funktionen sind zusätzlich beeinträchtigt.
- Störungsbilder können nicht besser durch eine andere, vorbestehende, gesicherte oder sich entwickelnde neurokognitive Störung (Demenz) erklärt werden, auch nicht im Kontext von stark reduzierter Wachheit oder Koma.
- Es gibt einen Zusammenhang zu einem medizinischen Krankheitsfaktor, einer Substanzintoxikation, einem Substanzentzug oder zu einer Exposition gegenüber einem Toxin.
Nach Lipowski (1990) ist ein Delir ein akutes, schweres, prinzipiell reversibles, organisch bedingtes Psychosyndrom mit Bewusstseinsstörung. Die akute psychische Störung hat entweder eine organische Ursache, oder entsteht aufgrund von Rauschdrogenwirkung oder Drogenentzug.
Kennzeichnend für das Delir ist neben der Bewusstseinsstörung eine Störung der Aufmerksamkeit, der Wahrnehmung, des Denkens, der Kognition, des Gedächtnisses, der Psychomotorik und der Emotionalität. Charakteristisch ist eine deutliche tageszeitliche Fluktuation der Symptome. Beim voll ausgeprägten Delir kommt es oft zu einer Störung des Schlaf-Wach-Rhythmus.
Weitere Symptome können eine Herabsetzung des abstrakten Denkvermögens, der Konzentration, ein eingeschränktes Kurzzeitgedächtnis und Desorientierung sein. Häufig sind auch optische Halluzinationen, Wahnvorstellungen, motorische Unruhe und nestelnde Bewegungen sowie affektive Symptome wie Deprimiertheit und Angst, aber auch Euphorie oder Reizbarkeit und eine Agitation (krankhafte Unruhe) zu beobachten.
Anhand der Symptomatik wird klinisch zwischen zwei Prägnanztypen unterschieden, dem hyperaktiven und hypoaktiven Delir. Letzteres ist aufgrund der weniger kennzeichnenden Symptomatik schwieriger zu diagnostizieren. Es bestehen Mischformen mit Anteilen von beiden Typen.
Testverfahren
[Bearbeiten | Quelltext bearbeiten]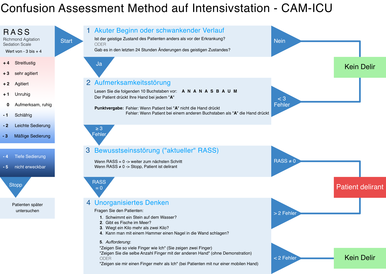
Es gibt folgende validierte Testverfahren zur Detektion eines Delirs:[11]
Die Confusion Assessment Method for the ICU (CAM-ICU) wurde speziell für die Anwendung auf einer Intensivstation entwickelt. Anhand von Testfragen wird das Vorliegen von Aufmerksamkeits-, Bewusstseins- und Denkstörung untersucht. Der CAM-ICU gilt als der zuverlässigste Score, um ein Delir beim Intensivpatienten zu entdecken. Er hat eine Sensitivität von 0,79 und eine Spezifität von 0,97.[15] Beim Intensive Care Delirium Screening Checklist werden Bewusstseinslage, Aufmerksamkeit, Orientierung, Halluzination, Agitation, Sprache, Schlaf und Symptomatik untersucht. Für jedes vorhandene Symptom gibt es einen Punkt. Die Nursing Delirium Screening Scale (Nu-DESC) untersucht Orientierung, Verhalten, Kommunikation, Halluzination und psychomotorischer Retardierung. Je nach Ausprägung gibt es 0 bis 2 Punkte. Das Verfahren kann auch von ausgebildeten Pflegekräften eingesetzt werden. Das 3-Minute Diagnostic Interview for CAM-defined delirium (3D-CAM) ist auf eine rasche Einschätzung eines deliranten Zustandes ausgelegt. Anhand von Testfragen werden Aufmerksamkeits-, Bewusstseins- und Denkstörung ermittelt. Bei der Confusion Assessment Method – Severity (CAM-S) wird der Schweregrad eines Delirs durch Erfassung des Verlaufs, der Aufmerksamkeit, des Denkens, der Bewusstseinslage, der Orientierung, des Gedächtnisses, der psychomotorischen Agitation, von Retardierung und Schlaf bestimmt. Den einzelnen Kategorien werden Punktwerte von 0-2 zugeordnet und anschließend die Summe gebildet.
Ursachen
[Bearbeiten | Quelltext bearbeiten]Da Delirien unterschiedliche Erkrankungen zu Grunde liegen können, sind zur Differentialdiagnose folgende Ätiologien in Betracht zu ziehen:
- zentralnervöse Erkrankungen (vaskuläre Erkrankungen, Blutungen, Tumoren, Schädel-Hirn-Trauma, Epilepsie, Meningitis, Enzephalitis, Migräne, Schlafentzug)
- Sensorische Deprivation
- systemische Erkrankungen (Infektionen)
- Fieber
- Stoffwechselstörungen: Hypoglykämie, Hyperglykämie, Nierenversagen, Leberversagen, Anämie, Azidose, Alkalose, Vitaminmangel, Endokrinopathien (Nebennierenrinde, Hypophyse, Schilddrüse)
- Elektrolytstörungen: Na, K, Ca, Mg, HCO3, PO4, Dehydratation
- Fraktur, Trauma
- Unterernährung
- Postanästhesie, postoperativ (etwa nach einer Narkose)
- Medikamente und Delirantia (Medikamenten-induzierte Nebenwirkungen, Medikamentenintoxikation, Medikamentenentzug)
- Rauschdrogen (v. a. auch der Entzug bei Drogen- oder Alkoholabhängigen)
- Kardiovaskulär: Herzinsuffizienz, Herzinfarkt, Herzrhythmusstörungen, Schock, Lungenembolie
- Hypoxie, Hyperkapnie
- Obstruktive Schlafapnoe
- Kollagen-Vaskulitis (z. B. Lupus erythematodes)
Die häufigste Ursache des Deliriums bei Alkoholismus ist der Alkoholentzug. Man spricht dann von einem Alkoholentzugsdelir: Delirium tremens.
Patienten, die auf einer Intensivstation ein Delir entwickeln, haben ein höheres Sterberisiko,[16] werden länger beatmet und haben ein höheres Risiko einer langfristigen kognitiven Verschlechterung als Intensivpatienten ohne Delir.[17]
Komplikationen
[Bearbeiten | Quelltext bearbeiten]Das Delir ist die häufigste akute Hirnfunktionsstörung während einer Intensivbehandlung. Die Trübung des Bewusstseins stellt eine wichtige Komplikation dar und kann von Somnolenz über Sopor bis hin zum Koma reichen. Der Verlauf der Bewusstseinsstörung ist beim Delir kaum vorherzusagen. Somit ist jedes delirante Syndrom ein psychiatrischer Notfall, der nur in einer Klinik behandelt werden kann, da im schlimmsten Fall Herzversagen, Atemstillstand oder Stoffwechselstörungen drohen.
Nach den Ergebnissen verschiedener Studien entwickeln 30 – 80 % aller Intensiv-Patienten ein Delir,[18][19] bei chirurgischen Patienten sind es je nach Eingriff zwischen 5,1 % und 52,2 %.[20] Diese Patienten haben im Vergleich zu anderen Patienten der Intensivstation eine höhere Sterberate während ihres Aufenthalts dort, benötigen einen im Durchschnitt längeren Aufenthalt und haben häufiger kognitive Beeinträchtigungen nach der Entlassung.[19]
Ohne Behandlung beträgt die Sterblichkeitsrate bei einer Person, die an einem Delir leidet, ungefähr 30 %, während sie bei einer Behandlung auf etwa 1 % – 2 % sinkt.[21]
Behandlung
[Bearbeiten | Quelltext bearbeiten]Ein Delir kann zu einem lebensbedrohlichen, akuten medizinischen Notfall werden. So sind Delirien bei älteren dementen Patienten häufig. Hier sind Exsikkose, Infektionen (Pneumonie, Harnwegsinfekte) und Elektrolytentgleisungen häufige Ursachen. Die Behebung der Ursache (Antibiotikatherapie, Flüssigkeitssubstitution etc.) sowie symptomatische Behandlung mit zentralen Antisympathikotonika wie Clonidin oder Dexmedetomidin, sowie Neuroleptika und Benzodiazepinen können Besserung bringen.
Da das Delir im Rahmen unterschiedlichster Störungen auftreten kann, sind weitere Diagnostik und ursächliche Therapie essentiell. Die Behandlung muss direkt nach Diagnosestellung eines deliranten Syndroms, auch ohne die genaue Ätiologie des Deliriums zu kennen, eingeleitet werden.
Eine Überstimulation des Sympathikus kann symptomatisch mit Clonidin oder Dexmedetomidin therapiert werden. Pathologische Erregungszustände lassen sich symptomatisch mit Benzodiazepinen und Halluzinationen mit Neuroleptika (zum Beispiel Haloperidol) behandeln. Benzodiazepine sind allerdings mit Vorsicht zu verwenden.[22] Sie haben zum Teil langwirksame Metaboliten, die gerade bei älteren Patienten zu länger anhaltenden Verwirrtheitszuständen beitragen können.
Beim Delirium tremens, auch Alkoholdelir (lateinisch Delirium alcoholicum), wird in Kliniken zur Behandlung der meisten o. g. Symptome auch Clomethiazol eingesetzt. Dieses erfordert eine engmaschige Kontrolle der Vitalfunktionen des Patienten, da es atemdepressiv wirkt. Ein Alkoholentzugsdelirium kann lebensbedrohlich und damit überwachungspflichtig werden. Je länger und je mehr Alkohol der Patient konsumiert hat, desto größer ist die Wahrscheinlichkeit eines Delirs.
Nicht-pharmakologische Maßnahmen
[Bearbeiten | Quelltext bearbeiten]Die Ergotherapie und die Physiotherapie verringert die Dauer des Delirs und sollten daher gefördert werden.[23] Unterstützt wird die Verringerung des Delirs durch beruhigende Musik, Vermeidung von Koffein und Verwendung von Ohropax und Augenbinden.
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Literatur
[Bearbeiten | Quelltext bearbeiten]- Erich Grond: Die Pflege verwirrter alter Menschen. Psychisch Alterskranke und ihre Helfer im menschlichen Miteinander. 9. Auflage. Lambertus Verlag, Freiburg 2003, ISBN 3-7841-1499-7. Rezension von Christine Riesner im socialnet.de.
- John Young, Sharon K Inouye: Delirium in older people ( vom 19. Oktober 2007 im Internet Archive) (Summary, PDF; 96 kB), British Medical Journal, 21. April 2007, Vol 334, 842-6, doi:10.1136/bmj.39169.706574.AD (englisch).
- C. Spies et al.: Leitlinie „Analgesie, Sedierung und Delirmanagement in der Intensivmedizin“. der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF), 2015.
- Dieter Ebert; Thomas Loew: Psychiatrie systematisch. UNI-MED-Verlag, Bremen [u. a.] 2016, ISBN 978-3-8374-1527-8.
- Lorenzl, S. et al.: Verwirrtheitszustände im Alter: Diagnostik und Therapie. In: Dtsch Arztebl Int. Nr. 109(21), 2012, S. 391–400 (Übersichtsarbeit).
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Juebin Huang: Delir. msdmanuals.de, Ausgabe für medizinische Fachkreise.
- Wolfgang Hasemann: Delir – akute Verwirrtheit. (PDF; 1,6 MB) In: pflegen: palliativ, 14, 2012, S. 4–7.
- Bundesministerium für Familie, Frauen, Familie und Gesundheit: Demenz und Delir
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Friedrich Kluge, Alfred Götze: Etymologisches Wörterbuch der deutschen Sprache. 20. Auflage. Hrsg. von Walther Mitzka. De Gruyter, Berlin / New York 1967; Neudruck („21. unveränderte Auflage“) ebenda 1975, ISBN 3-11-005709-3, S. 126 (Delirium).
- ↑ Akuter Verwirrtheitszustand. Ein Syndrom mit vielen Gesichtern. aerztezeitung.at
- ↑ Tilman Wetterling: Psychiatrische Notfälle. In: Jörg Braun, Roland Preuss (Hrsg.): Klinikleitfaden Intensivmedizin. 9. Auflage. Elsevier, München 2016, ISBN 978-3-437-23763-8, S. 357–369, hier: S. 358–360 (Delir).
- ↑ Reinhold Schüttler (Hrsg.): Psychiatrische Vorlesungen. Ein Lern- und Lesebuch. W. Zuckschwerdt, München u. a. 1987, ISBN 3-88603-233-7, S. 27.
- ↑ Akute Verwirrtheit im Alter.
- ↑ Norbert Zoremba, Mark Coburn: Delir im Krankenhaus. In: Deutsches Ärzteblatt. 116, 2019, S. 101–106.
- ↑ Werner Leibbrand, Annemarie Wettley: Der Wahnsinn. Geschichte der abendländischen Psychopathologie. Karl Alber Verlag, Freiburg im Breisgau/München 1961, S. 323–328.
- ↑ WHO: The ICD-10 Classification of Mental and Behavioral Disorder. Diagnostic criteria for research. 1990
- ↑ American Psychiatric Association: Diagnostic and statistical manual of mental disorders, 4th ed. Washington, D. C. 1994
- ↑ Wolfgang Hasemann, Reto W. Kressig: Alterstypische Häufung ab dem 65. Altersjahr. Delir: Differenzialdiagnose und Abgrenzung zu anderen Psychosen. Hrsg.: Der informierte Arzt. Dezember 2016 (unispital-basel.ch [PDF]).
- ↑ Norbert Zoremba, Mark Coburn: Acute confusional states in hospital. In: Deutsches Aerzteblatt Online. 15. Februar 2019, doi:10.3238/arztebl.2019.0101.
- ↑ Finn M Radtke, Martin Franck, Stefan Oppermann, Alawi Lütz, Matthes Seeling, Anja Heymann, Robin Kleinwächter, Felix Kork, Yoanna Skrobik, Claudia D Spies: Die Intensive Care Delirium Screening Checklist (ICDSC) – Richtlinienkonforme Übersetzung und Validierung einer intensivmedizinischen Delirium–Checkliste. In: Anästhesiologie, Intensivmedizin, Notfallmedizin, Schmerztherapie. Band 44, Nr. 2, 2009, S. 80–86, doi:10.1055/s-0029-1202647.
- ↑ Edward R Marcantonio, Long H Ngo, Margaret O’Connor, Richard N Jones, Paul K Crane: 3D-CAM: Derivation and Validation of a 3-Minute Diagnostic Interview for CAM-Defined Delirium: A Cross-sectional Diagnostic Test Study. In: Annals of Internal Medicine. Band 161, Nr. 8, 21. Oktober 2014, S. 554, doi:10.7326/M14-0865.
- ↑ Babar A Khan, Anthony J Perkins, Sujuan Gao, Siu L Hui, Noll L Campbell: The Confusion Assessment Method for the ICU-7 Delirium Severity Scale: A Novel Delirium Severity Instrument for Use in the ICU. In: Critical Care Medicine. Band 45, Nr. 5, 2017, S. 851–857, doi:10.1097/CCM.0000000000002368 (ovid.com [abgerufen am 23. Juni 2019]).
- ↑ Alawi Luetz, Anja Heymann, Finn M Radtke, Chokri Chenitir, Ulrike Neuhaus: Different assessment tools for intensive care unit delirium: Which score to use?*:. In: Critical Care Medicine. Band 38, Nr. 2, 2010, S. 409–418, doi:10.1097/CCM.0b013e3181cabb42 (ovid.com [abgerufen am 23. Juni 2019]).
- ↑ E Wesley Ely, Ayumi Shintani, Brenda Truman, Theodore Speroff, Sharon M Gordon: Delirium as a predictor of mortality in mechanically ventilated patients in the intensive care unit. In: JAMA. Band 291, Nr. 14, 14. April 2004, S. 1753–1762, doi:10.1001/jama.291.14.1753, PMID 15082703.
- ↑ P. P. Pandharipande, T. D. Girard, J. C. Jackson, A. Morandi, J. L. Thompson: Long-term cognitive impairment after critical illness. In: The New England Journal of Medicine. Band 369, Nr. 14, 3. Oktober 2013, S. 1306–1316, doi:10.1056/NEJMoa1301372, PMID 24088092, PMC 3922401 (freier Volltext).
- ↑ Timothy D. Girard, Jennifer L. Thompson, Pratik P. Pandharipande, Nathan E. Brummel, James C. Jackson: Clinical phenotypes of delirium during critical illness and severity of subsequent long-term cognitive impairment: a prospective cohort study. In: The Lancet. Respiratory Medicine. Band 6, Nr. 3, 2018, S. 213–222, doi:10.1016/S2213-2600(18)30062-6, PMID 29508705.
- ↑ a b J.I. Salluh u. a. (2015): Outcome of delirium in critically ill patients: systematic review and meta-analysis, BMJ (Clinical Research Edition), Vol. 350, S. h2538. PMID 26041151
- ↑ Norbert Zoremba, Mark Coburn: Acute confusional states in hospital. In: Deutsches Aerzteblatt Online. 2019, doi:10.3238/arztebl.2019.0101.
- ↑ Deutsche Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde e. V. (DGPPN): S2k-Leitlinie Notfallpsychiatrie. 13. April 2019.
- ↑ Vgl. auch H. J. Shi, R. X. Yuan, A. M. Hu und andere: Effect of midazolam on delirium in critically ill patients: a propensity score analysis. In: J Int Med Res. Band 50, 2022: 3000605221088695.
- ↑ R. Cavallazzi, M. Saad, P. E. Marik: Delirium in the ICU: an overview. 2012.