Bipolare Störung
| Klassifikation nach ICD-10 | |
|---|---|
| F31 | Bipolare affektive Störung |
| F31.0 | Bipolare affektive Störung, gegenwärtig hypomanische Episode |
| F31.1 | Bipolare affektive Störung, gegenwärtig manische Episode ohne psychotische Symptome |
| F31.2 | Bipolare affektive Störung, gegenwärtig manische Episode mit psychotischen Symptomen |
| F31.3 | Bipolare affektive Störung, gegenwärtig leichte oder mittelgradige depressive Episode |
| F31.4 | Bipolare affektive Störung, gegenwärtig schwere depressive Episode ohne psychotische Symptome |
| F31.5 | Bipolare affektive Störung, gegenwärtig schwere depressive Episode mit psychotischen Symptomen |
| F31.6 | Bipolare affektive Störung, gegenwärtig gemischte Episode |
| F31.7 | Bipolare affektive Störung, gegenwärtig remittiert |
| F31.8 | Sonstige bipolare affektive Störungen |
| F31.9 | Bipolare affektive Störung, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |
Bipolare Störung ist die Kurzbezeichnung für bipolare affektive Störung (BAS), einer psychischen Erkrankung, die zu den affektiven Störungen (Stimmungsstörungen) zählt.
Die Krankheit zeichnet sich durch extreme, zweipolige (= bipolare) Schwankungen, die Stimmung, Antrieb, Denken, Handeln und Aktivitätsgrade betreffen, aus. Diese Auslenkungen treten phasenhaft auf und reichen weit über das Normalniveau hinaus. Die Betroffenen pendeln dabei zwischen Depression und Hypomanie bzw. Manie, ohne diese Wechsel willentlich kontrollieren zu können, weswegen man die Erkrankung früher auch als manisch-depressive Erkrankung oder manische Depression bezeichnete.[1] In gemischten Phasen können Symptome beider Zustände zugleich auftreten. Die Manie umfasst ein intensives Hochgefühl sowie eine erhöhte Leistungsfähigkeit. Schlaf wird häufig als Zeitverschwendung gesehen, da er den Tatendrang unterbricht.[2] Die Depression umfasst Symptome der Antriebslosigkeit, Interessenverlust sowie gedrückte Stimmung.[3] Die Erkrankung betrifft 0,2–5 % der Weltbevölkerung.[4][5]
Zwischen den akuten Krankheitsepisoden kann es je nach Verlaufsform mehr oder weniger lange Zeitabschnitte, d. h. Tage, Monate bis Jahre geben,[2] in denen die Betroffenen keinerlei Beschwerden haben. Antrieb und Gefühlsleben unterliegen dann wieder den „normalen“ Schwankungen. BAS treten in unterschiedlichen Schweregraden auf. Mögliche negative soziale Folgen der Störung für den Betroffenen können jedoch sehr schwerwiegend sein.
In Abhängigkeit vom Verlauf kann bei frühzeitigem Erkennen der Störung durch eine Behandlung eine Stabilisierung erzielt werden. Neben dem Einsatz von Medikamenten wird als Ergänzung, jedoch nicht als Alternative, Psychotherapie empfohlen.[6] Eine bipolare Störung tritt nicht plötzlich bei einem vorher völlig gesunden Menschen auf, sondern entwickelt sich schleichend.
Bipolare Störungen gehören laut der Weltgesundheitsorganisation zu den zehn Krankheiten, die weltweit am meisten zu Beeinträchtigung führen. Mit BAS geht ein erhöhtes Suizidrisiko einher: Ungefähr 25 % bis 50 % aller Menschen mit bipolarer Störung unternehmen mindestens einen Suizidversuch, in etwa 15 % bis 30 % aller Fälle enden diese tödlich.[7]
Bezeichnungen
[Bearbeiten | Quelltext bearbeiten]Bis vor einigen Jahren wurde die bipolare Störung meist manisch-depressive Erkrankung, manisch-depressive Psychose oder manisch-depressives Irresein (vom Psychiater Emil Kraepelin Ende des 19. Jahrhunderts geprägt) genannt.
Die Bezeichnungen manisch-depressive Erkrankungen oder manisch-depressive Krankheit sind als Synonyme gebräuchlich. Sie legen allerdings nahe, es handle sich um eine vorübergehende und heilbare Veränderung, was wiederum missverständlich ist. Ein unter Ärzten und Behörden oft verbreiteter Ausdruck für die bipolare Störung ist bipolare Psychose oder affektive Psychose. Das Wort Psychose wird in der Fachwelt unterschiedlich verwendet: Einige subsumieren nur Wahn darunter, andere verwenden den Begriff für alle gravierenden psychischen Störungen (zu denen bipolare Störungen sicher gehören).
Eine weitere früher genutzte Bezeichnung ist Zyklophrenie.[8]
Die Bezeichnung Bipolare Störung hat ihren Ursprung in der Unterscheidung von Karl Kleist – seit 1911 – zwischen unipolaren und bipolaren Stimmungsstörungen (Affektstörungen). „Bi-“ ist eine Vorsilbe lateinischen Ursprungs mit der Bedeutung „zwei“, unter „Pol“ versteht man eines von zwei (äußersten) Enden. Das eine Ende wird hierbei als das extreme Gegenteil des anderen betrachtet (siehe Abschnitt Forschungsgeschichte).
Beschreibung
[Bearbeiten | Quelltext bearbeiten]Die bipolare affektive Störung ist durch einen episodischen Verlauf mit depressiven, manischen, hypomanischen oder gemischten Episoden gekennzeichnet:
- Depressive Phasen zeichnen sich durch überdurchschnittlich gedrückte Stimmung und verminderten Antrieb aus. Bei starken Depressionen kann es zu Suizidgedanken kommen.
- Eine manische Episode ist durch gesteigerten Antrieb und Rastlosigkeit gekennzeichnet, was oft mit inadäquat überschwänglicher oder gereizter Stimmung einhergeht. Dabei ist die Fähigkeit zur Wahrnehmung der Realität mitunter stark eingeschränkt, und die Betroffenen können plötzlich völlig irrational agieren. Die Handlungen anderer Menschen können als Aggression wahrgenommen werden und die Betroffenen können selber aggressiv sein.[9][10]
- Unter einer Hypomanie versteht man eine nicht stark ausgeprägte Manie, typischerweise ohne gravierende soziale Konsequenzen. Eine Hypomanie liegt jedoch bereits deutlich über einem normalen Aktivitäts- und/oder Stimmungsausschlag.
- Eine gemischte Episode ist gekennzeichnet durch gleichzeitiges oder rasch wechselndes Auftreten von Symptomen der Manie und der Depression. Beispielsweise trifft ein verstärkter Antrieb mit einer gedrückten Grundstimmung zusammen.[11]
Meist beginnt eine bipolare Störung in der Adoleszenz oder dem frühen Erwachsenenalter. Oftmals wird sie sowohl von Betroffenen als auch von Medizinern erst viele Jahre nach Ausbruch erkannt. Häufig hat also bereits eine lange Leidenszeit bestanden, bevor eine Behandlung beginnt.
Da die Symptome starke Auswirkungen auf Entscheidungen und Beziehungen haben, können zum Zeitpunkt der Diagnose die Lebenswege schon erheblich durch sie beeinflusst sein, zumal sie meist in jungen Jahren beginnen, in denen die Persönlichkeit noch nicht gefestigt ist. Häufig kommt es zu Problemen in der Ausbildung, im Arbeits- und Familienleben oder zu jähen Wechseln im Lebenslauf. Ist die Störung erkannt, können die Auswirkungen mit einer dementsprechenden Behandlung durch Spezialisten möglicherweise gemildert werden.
Die bipolare Störung wird oft mit Kreativität in Verbindung gebracht. Zu den Betroffenen zählen viele erfolgreiche Menschen, oft in künstlerischen Berufen. Der gesteigerte Antrieb in hypomanen sowie manischen Phasen kann für ungewöhnliche und gewagte Projekte begeistern, und Ziele werden oft mit großem Engagement verfolgt.
Weitere Symptome wie ein Gefühl der Irrealität, Hinterfragen, ob Dinge oder Personen real sind sowie soziale Probleme und Empathielosigkeit, können Betroffene in einer manischen Phase belasten. Zusätzlich können zwischenmenschliche Konflikte die Symptomatik weiter verschlechtern.[12]
Die bipolare Störung ist eine recht häufige Störung: Werden auch leichtere Fälle berücksichtigt, so sind laut einigen Untersuchungen in den Industrieländern drei bis vier Prozent der Bevölkerung zu irgendeinem Zeitpunkt ihres Lebens von ihr betroffen.
Diagnostik
[Bearbeiten | Quelltext bearbeiten]Hypomanien werden von Ärzten oft nicht zur Kenntnis genommen, oder sie erfahren in der Anamnese nichts davon, sodass bipolare Störungen dann nicht angemessen behandelt werden. Aber auch Depressionen werden oft nicht erkannt. Bei etwa 60 % der Patienten wird die Erkrankung nicht erkannt oder fehldiagnostiziert.[13]
Folgende Umstände erschweren eine Diagnose:[14]
- 30 % Mischzustand: Lediglich knapp die Hälfte aller Manien ist entgegen weit verbreiteter Ansicht und Darstellung durch Euphorie gekennzeichnet. Oft gehen gleichzeitig depressive Symptome damit einher, die letztlich (zu 40 %) in einen Mischzustand münden können. Wenn diese Mischsymptomatik nicht als solche erkannt wird, kommt es zu Fehldiagnosen.
- Verbreitete Beschreibungen nennen finanziellen Ruin, Bedenkenlosigkeit bei Trennungen und Wahn bei Manien als typische Elemente, sodass Manien, die diese Phänomene nicht aufweisen, nicht als solche wahrgenommen werden.
- In der Manie kommt es vielfach zu exzessivem Alkohol- oder Drogenkonsum, so dass eine bipolare Störung vorschnell als Alkohol- oder Drogenabhängigkeit eingeordnet wird.
- Wenn Suchtkrankheiten als Komorbidität vorkommen, besteht eine erhöhte Gefahr, dass die Grunderkrankung verschleiert wird.
- Depression: Eine rezidivierende unipolare Depression ist die häufigste Fehldiagnose bei bipolaren Störungen. Dies kommt daher, dass hypomane Phasen meist nicht als solche erkannt, berichtet oder erfragt werden.
- ADHS: Nicht nur bei Kindern und Jugendlichen, sondern auch im höheren Alter ist die Abgrenzung zum Aufmerksamkeitsdefizit- und Hyperaktivitätssyndrom (ADHS) manchmal schwierig.
- Schizophrenie: Psychotische Symptome, die bei schweren Manien auf deren Höhepunkt vorkommen können, führen oft zur Fehldiagnose einer Schizophrenie oder einer schizoaffektiven Störung.
- Die bipolare Störung ist mit quantitativen diagnostischen Methoden (bildgebenden Verfahren, Elektrodiagnostik, Labordiagnostik) nicht zu erkennen. Die Diagnose erfolgt qualitativ anhand subjektiver Symptome und Verhaltensweisen, was die Differentialdiagnostik erschwert und das Simulantentum begünstigt.
Heute werden bipolare Erkrankungen nach den Vorgaben der Weltgesundheitsorganisation (ICD-10) oder der Amerikanischen psychiatrischen Gesellschaft (DSM-5) diagnostiziert. Bei ICD-10 und DSM-5 handelt es sich um Diagnosekataloge mit genauen Kriterien, welche die Symptome und andere Bedingungen (z. B. Anhalten der Symptome über einen definierten Zeitraum) beschreiben, die für eine Diagnose erfüllt sein müssen.
Nach ICD
[Bearbeiten | Quelltext bearbeiten]In der ICD-10, der Internationalen Klassifikation der Krankheiten, die derzeit im deutschen Gesundheitswesen verwendet wird, werden die verschiedenen Formen der bipolaren affektiven Störung unter dem Schlüssel F31.- kodiert. Dabei wird zwischen neun verschiedenen Ausprägungen unterschieden.[15]
In der nachfolgenden ICD-11 werden Bipolare Störungen unter der Codierung ICD-11 6A6 geführt: Eine weitere Unterteilung in Bipolar-I-Störung und Bipolar-II-Störung je nach Ausprägungsgrad wurde auch in der ICD-11 beibehalten. Allein Typ-I (6A60 Bipolar-I-Störung) umfasst 17 mögliche Ausprägungen.[16]
Nach DSM-5
[Bearbeiten | Quelltext bearbeiten]Die folgenden Kriterien stammen aus der vierten Version des Diagnostic and Statistical Manual of Mental Disorders (einem viel verwendeten US-amerikanischen Klassifikationssystem, abgekürzt als DSM-IV).[17] Wesentliche Veränderungen im DSM-5 von 2013 sind ein eigenes separates Kapitel (Bipolare und verwandte Störungen) und die Abschaffung der Kategorie Gemischte Phase. Stattdessen können nun gemischte Merkmale (gleichzeitiges Auftreten hypomanischer, depressiver oder manischer Symptome) im Rahmen Bipolarer und Depressiver Störungen als Zusatzkodierung vergeben werden.[18]
Manische Episode
[Bearbeiten | Quelltext bearbeiten]A. Eine ausgeprägte Periode abnormer und ständiger gehobener, überschwänglicher oder gereizter Stimmung, die über eine Woche dauert (oder Krankenhausaufenthalt).
B. Während der Periode der Stimmungsstörung halten drei (oder mehr) der folgenden Symptome bis zu einem bedeutsamen Grad beharrlich an:
- übertriebenes Selbstbewusstsein oder Größenwahn
- verringertes Schlafbedürfnis (z. B. Erholungsgefühl nach nur drei Stunden Schlaf)
- gesprächiger als üblich oder Drang zum Reden
- Ideenflucht oder subjektives Gefühl, dass die Gedanken rasen
- Zerstreutheit (Aufmerksamkeit wird zu leicht auf unwichtige oder belanglose externe Reize gezogen)
- Zunahme zielgerichteter Aktivitäten (entweder sozial, am Arbeitsplatz oder in der Schule oder sexuell) oder psychomotorische Unruhe
- exzessive Beschäftigung mit angenehmen Tätigkeiten, die höchstwahrscheinlich negative Folgen hat (z. B. ungehemmter Kaufrausch, sexuelle Taktlosigkeiten oder unvernünftige geschäftliche Investitionen)
C. Die Symptome werden nicht besser durch die Kriterien der gemischten Episode beschrieben.
D. Die Stimmungsstörung ist hinlänglich schwer, um eine ausgeprägte Beeinträchtigung in beruflichen Aufgabengebieten oder unübliche soziale Aktivitäten oder Beziehungen mit anderen zu bewirken, oder sie erfordern einen Krankenhausaufenthalt, um Selbst- oder Fremdschädigung zu verhindern, oder es gibt andere psychotische Merkmale.
E. Die Symptome sind nicht durch direkte physiologische Effekte einer Substanz (z. B. Drogenkonsum, Medikamente oder andere Behandlungen) oder eine generelle medizinische Verfassung (z. B. Überfunktion der Schilddrüse) verursacht.
Schwere depressive Episode
[Bearbeiten | Quelltext bearbeiten]A. Fünf (oder mehr) der folgenden Symptome sind während einer Zwei-Wochen-Periode vorhanden und bedeuten eine Änderung des bisherigen Verhaltens, Gefühlslebens oder der Leistungsfähigkeit, wobei mindestens eines der Symptome eine depressive Verstimmung oder der Verlust von Interesse und Freude ist:
- depressive Stimmung fast den ganzen Tag, beinahe jeden Tag, angezeigt entweder durch subjektiven Bericht (fühlt sich z. B. traurig oder leer) oder durch Beobachtung anderer (erscheint z. B. weinerlich). Anmerkung: Bei Kindern und Heranwachsenden kann eine gereizte Stimmung vorliegen;
- deutlich vermindertes Interesse oder Freude bei allen oder beinahe allen Aktivitäten fast den ganzen Tag, beinahe jeden Tag (wird entweder durch eigenen Bericht oder Beobachtungen anderer festgestellt);
- erheblicher Gewichtsverlust ohne Diät oder aber Gewichtszunahme (z. B. eine Veränderung des Körpergewichts um mehr als fünf Prozent in einem Monat) oder Ab- oder Zunahme des Appetits beinahe jeden Tag;
- Schlaflosigkeit oder übersteigertes Schlafbedürfnis beinahe jeden Tag;
- psychomotorische Unruhe oder Verlangsamung fast jeden Tag (beobachtet durch andere, nicht nur subjektive Gefühle der Ruhelosigkeit oder der Erschöpfung);
- Erschöpfung oder Verlust der Energie beinahe jeden Tag;
- Gefühl der Wertlosigkeit oder ausgeprägte und unangemessene Schuldgefühle (die auch wahnhaft sein können) beinahe jeden Tag (nicht nur Selbstvorwurf oder Schuldgefühle, weil man krank ist);
- verminderte Fähigkeit zu denken oder sich zu konzentrieren, oder Entscheidungsunfähigkeit beinahe jeden Tag (entweder durch subjektiven Bericht oder Beobachtung anderer festgestellt);
- wiederkehrende Todesgedanken (nicht nur Furcht zu sterben), wiederkehrende Suizidgedanken ohne spezifischen Plan oder ein Suizidversuch oder die konkrete Planung eines Suizids.
B. Die Symptome erfüllen nicht die Kriterien für eine gemischte Episode.
C. Die Symptome verursachen klinisch bedeutsames Leiden oder eine Beeinträchtigung in sozialen, beruflichen oder anderen wichtigen Aufgabengebieten.
D. Die Symptome beruhen nicht auf einem direkten physiologischen Effekt einer Substanz (z. B. einem Drogenkonsum, einer Medikation) oder einer generellen medizinischen Verfassung (z. B. Überfunktion der Schilddrüse).
E. Die Symptome werden nicht besser durch Trauer erklärt, z. B. über den Verlust einer geliebten Person. Oder: Die Symptome dauern länger als zwei Monate an oder sind gekennzeichnet durch eine ausgeprägte funktionale Beeinträchtigung, krankhafte Beschäftigung mit Wertlosigkeit, Suizidgedanken, durch psychotische Symptome oder psychomotorische Verlangsamung.
Hypomanische Episode
[Bearbeiten | Quelltext bearbeiten]A. Eine mindestens vier Tage andauernde, ausgeprägte Periode ständig gehobener, überschwänglicher oder gereizter Stimmung, die eindeutig verschieden von der üblichen nichtdepressiven Stimmung ist.
B. Während der Phase der Stimmungsstörung sind drei (oder mehr) der folgenden Symptome (vier, wenn die Stimmung nur gereizt ist) bis zu einem bestimmten Grad ständig vorhanden:
- überhöhtes Selbstwertgefühl oder Größenwahn
- vermindertes Schlafbedürfnis (z. B. Erholungsgefühl nach nur drei oder weniger Stunden Schlaf)
- gesprächiger als üblich oder Rededrang
- Ideenflucht oder subjektive Erfahrung des Gedankenrasens
- Zerstreutheit (das bedeutet Fokussierung auf unwichtige oder unerhebliche externe Reize)
- Zunahme zielgerichteter Aktivitäten (entweder sozial, beruflich oder sexuell) oder psychomotorische Agitation
- Beschäftigung mit angenehmen oder lustvollen Aktivitäten, die mit erhöhter Wahrscheinlichkeit negative psycho-soziale oder physische Konsequenzen haben (z. B. Kaufrausch, sexuelle Indiskretionen oder leichtsinnige geschäftliche Investitionen)
C. Die Episode wird begleitet von Veränderungen der Leistungsfähigkeit oder des Verhaltens, die für die Person in symptomfreien Phasen uncharakteristisch ist.
D. Die Stimmungsstörung und der Wechsel des Auftretens werden durch Andere beobachtet.
E. Die Episode ist nicht schwer genug, um eine ausgeprägte Beeinträchtigung in sozialen oder beruflichen Aufgabenbereichen zu verursachen oder einen Krankenhausaufenthalt zu erfordern, und es gibt keine psychotischen Merkmale.
F. Die Symptome sind nicht durch direkte physiologische Effekte einer Substanz (z. B. Drogenkonsum, Medikamente oder andere Behandlungen) oder eine generelle medizinische Verfassung (z. B. Überfunktion der Schilddrüse) verursacht.
Anmerkung: Hypomaniegleiche Episoden, die eindeutig durch somatische antidepressive Behandlung verursacht sind (Medikamente, Elektroschocktherapie, Lichttherapie), sollten nicht einer Diagnose Bipolare II Störung zugerechnet werden.
Begleiterscheinungen
[Bearbeiten | Quelltext bearbeiten]Komorbiditäten
[Bearbeiten | Quelltext bearbeiten]Bei Erwachsenen ist Alkohol- und sonstiger Drogenmissbrauch mit 2/3 die häufigste Begleiterkrankung, gefolgt von Panikstörungen und Persönlichkeitsstörungen. Medikamentenmissbrauch tritt vor allem in postmanischen Mischzuständen und den darauf folgenden schweren Depressionen auf.
Bipolare Störungen gehen oft mit weiteren psychischen Krankheiten einher. Dabei tritt Schizophrenie häufiger mit Typ I und schwere Depressionen eher mit Typ II auf.[19]
Schilddrüsenunterfunktion, die häufig auch durch Lithiumeinnahme induziert wird, erhöht das Risiko für rapid cycling.[20]
Soziale Effekte
[Bearbeiten | Quelltext bearbeiten]BAS haben sowohl positive als auch negative Auswirkungen auf das soziale Leben der Erkrankten.
Erhöhte Kreativität, beruflicher Erfolg und Führung in Organisationen gehen zwar häufig mit der Krankheit einher, jedoch leiden die meisten Betroffenen unter einer beträchtlichen krankheitsbedingten Behinderung, herabgesetzten psychosozialen Funktionen und erhöhten wirtschaftlichen Kosten.[21]
Krankheitsphasen
[Bearbeiten | Quelltext bearbeiten]Manie (manische Episode)
[Bearbeiten | Quelltext bearbeiten]Während einer Manie konzentriert der Betroffene oft seine volle Kapazität auf meist angenehme Teilaspekte seines Lebens, wobei andere Aspekte vernachlässigt oder völlig ignoriert werden. So kann es vorkommen, dass der Betroffene seine gesamte Energie auf sein berufliches oder freiwilliges Engagement, für einen neuen Partner oder auf Sexualität fokussiert, gleichzeitig aber wichtige oder wichtigere Dinge wie z. B. seinen Haushalt oder seinen Beruf oder seine Familie völlig vernachlässigt. Die vermehrte Leistungsbereitschaft kann zunächst auch zu Erfolgen führen. So kann der Betroffene während einer Manie, mehr noch aber bei einer Hypomanie, bei vorhandener Begabung beachtliche Leistungen vollbringen. Auch die übersteigerte Geselligkeit und Schlagfertigkeit kann gut ankommen. Der Schlaf reduziert sich jedoch extrem und der Körper wird entsprechend überanstrengt.
Bei stärkeren Ausprägungen kann es zu Realitätsverlust und Wahn kommen. Dies ist in postmanischen Mischzuständen häufig der Fall. Die Selbstüberschätzung und die Grandiositätsgefühle während der Manie können in einen Größenwahn (Megalomanie oder Cäsarenwahnsinn) umschlagen. Dabei kann ein religiöser Wahn, auch religiöser Größenwahn auftreten. Auch wegen des durch die Manie hervorgerufenen teils extremen Schlafmangels können Halluzinationen hervorgerufen werden.
Hypomanie
[Bearbeiten | Quelltext bearbeiten]Die Hypomanie ist die abgeschwächte Form der Manie. Besondere Merkmale sind die gehobene Grundstimmung und gesteigerter Antrieb, die mit gleichzeitigen Veränderungen im Denken im Sinne eines sprunghafteren, unkonzentrierteren Denkens (Ideenflucht) und einer Veränderung der Psychomotorik verbunden sein können. Durch die gehobene Stimmung kommt es zu einem größeren Selbstbewusstsein, einer erhöhten Risikofreudigkeit und zu Grenzverletzungen. Die Leistungsfähigkeit ist in diesem Zustand am höchsten.
Vielen Betroffenen fällt es schwer, einen Normalzustand oder Normalität als erstrebenswert anzusehen. Es kommt deshalb nicht selten zu einer Bevorzugung des hypomanischen Zustands, was häufig zu Compliance-Problemen bei der Phasenprophylaxe führt.
Depression (depressive Episode)
[Bearbeiten | Quelltext bearbeiten]Die Depression verkehrt alle Aspekte der Manie ins Gegenteil und zwingt den Betroffenen zu Apathie und Lustlosigkeit. Bei dieser Erkrankungsphase höchsten Leidens erscheint sehr oft der Tod als besserer Zustand. Auch beschämen dann oft Taten aus der manischen Phase. Eine Depression wird als viel schlimmer empfunden als eine depressive Stimmung, die auch viele gesunde Menschen gelegentlich erleben. Depressive Episoden kommen im fortgeschrittenen Alter häufiger vor.
Verlaufsformen
[Bearbeiten | Quelltext bearbeiten]Manische oder depressive Episoden treten häufig, aber nicht ausschließlich, nach einem belastenden Lebensereignis auf. Das erstmalige Auftreten der Störung kann in jedem Alter geschehen. Die ersten Symptome treten jedoch meist zwischen 15 und 30 Jahren auf. Die Betroffenen durchleben in den ersten 10 Jahren meist vier verschiedene Phasen. Häufigkeit und Dauer der einzelnen Phasen sind sehr unterschiedlich. Generell lässt sich jedoch sagen, dass manische Phasen in der Regel etwas kürzer dauern als depressive Episoden, dass die Intervalle zwischen den Phasen im Laufe der Zeit kürzer werden und dass mit zunehmendem Lebensalter häufiger depressive Phasen auftreten und diese länger andauern. Nach einigen Phasen der Störung können sich innere Rhythmen ausbilden, die auch unabhängig von äußeren Ereignissen wirken. Mitunter, wenn nach der ersten oder den ersten Episoden keine weiteren mehr auftreten, sie also nicht schnell genug erkannt und adäquat behandelt werden, tritt die bipolare Störung dann bei vielen als eine lebenslange, chronische Störung in Erscheinung.
Es gibt eine Rückkoppelung zwischen den Erlebnissen und dem Handeln einer Person auf der einen Seite und seiner Biochemie und Symptomatik auf der anderen Seite. Mangelnde Einsicht (in den manischen Phasen) ist ein Symptom der Störung, ohne dieses Element wäre das selbstschädigende Verhalten nicht möglich. Je mehr Zeit vergeht, bevor Einsicht erlangt wird, desto stärker werden Hirnstrukturen geprägt, was die Prognose negativ beeinflusst. Hinzu kommt der Einfluss von störungsbedingten Entscheidungen (Probleme am Arbeitsplatz und in Beziehungen, Schulden) auf die Lebensoptionen.
Gemäß den neuesten Studien erreichen bis zu 40 % nach Phasen von Manie oder Depression ihr ursprüngliches Funktionsniveau nicht mehr. 40 % der Betroffenen haben einen günstigen psychosozialen Verlauf bzw. können ihr soziales Umfeld bzw. ihre Position in der Gesellschaft erhalten. Im Fall bleibender Symptome wie Konzentrationsschwäche oder Müdigkeit spricht man von residualen Symptomen. Dauert die Störung länger mit mehreren längeren Klinikaufenthalten, besteht die Gefahr, dass der betroffenen Person vielfach der soziale Halt verloren geht, oft auch der Arbeitsplatz. Mitunter zerbricht die Familie.
Typologie
[Bearbeiten | Quelltext bearbeiten]
Bipolare Störungen werden unterteilt in Bipolar I und Bipolar II.
Als Bipolar I wird eine 7 bis 14 Tage oder seltener auch länger andauernde manische Episode (Hochphase) bezeichnet, gefolgt von mindestens einer depressiven Episode. Die Bipolar-I-Störung kommt bei etwa 0,1 bis 1,7 Prozent der Bevölkerung vor.[5] Frauen und Männer sind gleich häufig betroffen.
Bipolar II beinhaltet eine mindestens 14 Tage andauernde depressive Episode, gefolgt von mindestens einer Hypomanie (leichtere Form der Manie). Die Bipolar-II-Störung kommt bei rund vier Prozent der Bevölkerung vor. Bipolar-II-Störungen können mit rezidivierenden depressiven Störungen (Depressionen, die nach einem Zwischenzustand des Normalen immer wieder auftreten) verwechselt werden, wenn die hypomanen Phasen nicht erkannt werden.
Switching – Zyklothymia
[Bearbeiten | Quelltext bearbeiten]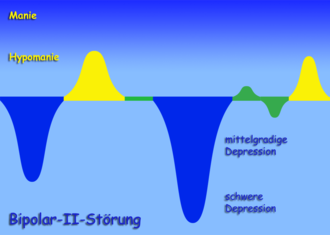
Switching (Polaritätswechsel) wird der übergangslose Wechsel zwischen Manie (oder Hypomanie) und Depression genannt.
Bei einer Zyklothymia sind die Betroffenen mindestens zwei Jahre lang leichten manischen und depressiven Schwankungen ausgesetzt, die allerdings immer noch deutlich über den normalen Stimmungsschwankungen liegen. Nach ICD-10 wird die Zyklothymia nicht zur bipolaren Störung gerechnet.
Rapid Cycling
[Bearbeiten | Quelltext bearbeiten]Von Rapid Cycling wird bei mindestens vier Stimmungsumschwüngen im Jahr gesprochen, Ultra Rapid Cycling beschreibt Stimmungsumschwünge innerhalb von wenigen Tagen und Ultradian Rapid Cycling (Ultra-Ultra Rapid Cycling) die Umschwünge innerhalb von wenigen Stunden. Patienten mit einem Rapid-Cycling-Verlauf werden häufig in einer Klinik behandelt. Sie benötigen eine spezielle Therapie, weil der häufige Episodenwechsel mit klassischen Medikamenten oftmals nicht ausreichend behandelbar ist und daher üblicherweise zu Stimmungsstabilisatoren gegriffen wird. Die Ursachen sind bis zum jetzigen Zeitpunkt ungeklärt. Das Selbsttötungs-Risiko ist bei Rapid Cycling hoch und die Prognose schlechter.
Mischzustände (dysphorische Manien)
[Bearbeiten | Quelltext bearbeiten]Wenn während einer bipolaren Episode depressive und manische Symptome in rascher Aufeinanderfolge auftreten, oder wenn sich depressive und manische Symptome durch gleichzeitiges Auftreten mischen, nennt man das einen manisch-depressiven Mischzustand oder eine gemischte Episode. Die betroffenen Patienten können z. B. sehr schnell denken oder sprechen, wie es für eine manische Episode typisch ist. Gleichzeitig können sie aber sehr ängstlich sein, Selbstmordgedanken haben und unter gedrückter Stimmung leiden; auch Ultra- und Ultradian Rapid Cycling lassen sich in diesen Episoden bei Patienten feststellen, die sonst nicht von dieser Art des Switchings betroffen sind. Mischzustände treten häufig in der postmanischen Phase auf und sind auch darin begründet, dass Betroffene in der manischen Phase nicht mehr fähig sind, richtig zu schlafen. Sie sind häufig und kommen mindestens so oft vor wie klassische Manien. Der erhöhte Antrieb kann verursachen, dass depressive Gedanken in die Tat umgesetzt werden, so dass das Suizidrisiko in diesen Zuständen wesentlich höher ist als in der reinen Depression, in welcher der Antrieb gelähmt ist.[9] Wie bei Rapid Cycling finden hier oft stimmungsstabilisierende Psychopharmaka Anwendung. Es handelt sich um schwere Episoden, die schwieriger zu behandeln sind als die klassischen Phasen der bipolaren Störung.
Suizidrisiko
[Bearbeiten | Quelltext bearbeiten]An bipolaren Störungen Leidende haben generell ein um ein Vielfaches erhöhtes Suizidrisiko. Durchschnittlich nahmen sich 15 bis 30 % das Leben. In manchen Gegenden – wie für Schottland nachgewiesen – ist die Suizidrate von Betroffenen 23 Mal höher als im Bevölkerungsdurchschnitt, und in manchem Lebensabschnitt – beispielsweise im Zeitraum von zwei bis fünf Jahren nach der Erstmanifestation – ereignen sich besonders viele Suizide.[22][23][24] Zusätzlich gibt es 20–60 %, die zumindest einmal in ihrem Leben ein Suizid versuchten.[25]
Besonders riskant sind gemischte Phasen (Mischzustände), bei denen manische und depressive Symptome zugleich auftreten. Treten in einer dysphorischen bzw. verzweifelten Stimmungslage Suizidgedanken auf, besteht ein erhöhtes Risiko, dass diese umgesetzt werden, wenn zugleich ein hohes Antriebsniveau vorliegt. Im Regelfall würde die mit der Depression verbundene Antriebslosigkeit die Gefahr der Umsetzung eher reduzieren.[9]
Psychoaktive Substanzen
[Bearbeiten | Quelltext bearbeiten]Neben Stress und Schlafmangel wirken sich auch psychoaktive Substanzen wie Koffein, Alkohol, Tabakrauch und andere Drogen bei bipolaren affektiven Störungen ungünstig aus. Oftmals sind zudem Wechselwirkungen mit den verordneten Medikamenten zu erwarten, weswegen ein vollständiger Verzicht darauf meist von Vorteil ist.
- Koffein wirkt sich ungünstig auf die Schlafdauer aus und fördert Nervosität und Unruhe; Betroffene können in besonderer Weise dafür anfällig sein und könnten eine Manie dadurch auslösen.
- Alkohol wirkt sich – neben der Gefahr einer Abhängigkeit – entgegen populären Ansichten negativ auf Schlaftiefe und Schlafdauer aus und wirkt enthemmend, was einer antimanischen Prophylaxe entgegensteht. Auf der anderen Seite verstärkt Alkohol Depressivität.
- Cannabis wird von einigen Betroffenen als Eigenmedikation angewandt. Trotz der möglichen positiven Wirkungen sollte nicht vergessen werden, dass gerade Zurückgezogenheit und Trägheit als depressive Merkmale sowie Verfolgungswahn (Paranoia) als manisches Merkmal durch Cannabis um ein Vielfaches gesteigert werden können, was der Genesung wiederum entgegenwirkt.
- Kokain steht ebenfalls im Verdacht, Manien auszulösen, und in der Tat gibt es Verhaltensähnlichkeiten zwischen einem Maniker und einer Person, die Kokain als Rauschdroge missbraucht.
- Amphetamin (Speed) kann in seinem Wirkungsverlauf sowohl manische Symptome auf dem Höhepunkt des Rausches als auch depressive Muster beim Nachlassen der Euphorie auslösen. Amphetamine verursachen oder verstärken Stimmungsschwankungen, wobei u. a. Ruhelosigkeit, Schlafmangel und eintretende Unsicherheit die wohl langfristigsten Auswirkungen auf die Psyche haben können.
Ätiologie und Genetik
[Bearbeiten | Quelltext bearbeiten]Die Entstehung einer bipolaren Störung ist höchstwahrscheinlich multifaktoriell bedingt (Vulnerabilität). Eine relativ geringe Modulierbarkeit durch äußere Stressoren weist darauf hin, dass der genetischen Prägung dieser Erkrankung eine hohe Bedeutung zukommt, während Umweltfaktoren eine geringere Bedeutung haben.[26] Molekulargenetische Studien beschäftigen sich mit der Erforschung der BAS; die Ergebnisse werden teils widersprüchlich diskutiert.[26] Was jedoch feststeht ist, dass ein polygenetischer Vererbungsmodus ursächlich für die genetische Prägung ist, d. h., einzelne Gendefekte sind ausgeschlossen.[26]
Weitere Forscher haben gezeigt, dass ebenfalls eine Veränderung des zirkadianen Rhythmus ein Prädisposition für eine bipolare Störung sein kann.[2]
Daneben dürften auch psychosoziale Auslöser eine Rolle spielen, das heißt, das Erbgut setzt einen Rahmen für die Wahrscheinlichkeit (Prädisposition), und die Umfeldfaktoren beeinflussen Entstehung, Verlauf und Ende der Störung.
Erblichkeit und Genetik
[Bearbeiten | Quelltext bearbeiten]Aufgrund von Zwillingsstudien wurde die Heritabilität von BAS auf 70[19]/71[27] bis zu über 80 % geschätzt,[28] was außergewöhnlich hoch ist.
Eine Übersicht von 2015 legte dar, dass bis dato eine große Zahl von genetischen Veränderungen identifiziert werden konnte, die jedoch – jede für sich allein – nur ein geringfügig erhöhtes Risiko für die Entwicklung von BAS bedeuteten. Durchgängiges Thema sei dabei, dass nur mehrere gemeinsame Veränderungen (Polygenie) zu einem Ausbruch der Krankheit führen könnten.[29] Die Vorläufigkeit des gegenwärtigen (2015) Kenntnisstands wird unter anderem dadurch deutlich, dass die bisher gefundenen genetischen Abweichungen – trotz ihrer großen Anzahl – nur einen kleinen Prozentsatz der in Verwandtschaftsstudien festgestellten Erblichkeit erklären können. Des Weiteren sind die identifizierten genetischen Veränderungen nicht spezifisch für BAS, sondern beinhalten auch erhöhte Risiken für andere Krankheiten. Überdies sind ihre genauen funktionellen Folgen im Organismus noch weitgehend unklar. Daher sind die Voraussetzungen für sinnvolle genetische Tests an Patienten- oder Risikogruppen bislang noch in keiner Weise gegeben.[30] Gleichwohl liegen vielversprechende Ergebnisse etwa bezüglich der Signaltransduktion durch Calciumionen (Ca2+) in Nervenzellen vor, und es zeichnet sich ab, dass die erblichen Veränderungen in hohem Maße Regulation und Ausprägung (Expression) von Genen betreffen.[31]
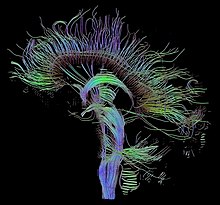
Neuroimaging
[Bearbeiten | Quelltext bearbeiten]Eine Übersichtsstudie von 2014 fasste die Ergebnisse bildgebender Verfahren des Gehirns folgendermaßen zusammen: Es gebe bei BAS „klare Abweichungen“ in den neuronalen Netzen, die an der Verarbeitung von Gefühlen, der Regulierung von Emotionen und am Belohnungssystem beteiligt sind. Die funktionalen Abweichungen wurden folgenden anatomischen Veränderungen zugeordnet: vermindertes Volumen der grauen Substanz im präfrontalen und temporalen Cortex, im Hippocampus (Gedächtnisfunktionen) und in der Amygdala (Gefühlsreaktionen) sowie Verminderung in Volumen und Funktion der weißen Substanz, die präfrontale und subkortikale (wie Amygdala und Hippocampus) Regionen miteinander verbindet.[32] Eine weitere Übersichtsstudie von 2014 stellte fest, dass die Abweichungen bei der weißen Substanz auch bei Heranwachsenden mit BAS oder mit BAS-Risiko beobachtet wurden. Daraus ergebe sich möglicherweise die Perspektive, zukünftig diese Veränderung bei der Früherkennung und Vorbeugung (Prävention) von BAS zu nutzen.[33]
Neurochemie
[Bearbeiten | Quelltext bearbeiten]Störungen der neurochemischen Signalübertragung betreffen in der Hauptsache vier der wichtigsten Neurotransmitter: die drei Monoamine Noradrenalin, Dopamin und Serotonin sowie in besonderem Maße Glutamat. Zusätzliche Abweichungen innerhalb der Nervenzellen bei den sekundären Botenstoffen (Second Messengers) spielen eine entscheidende Rolle und sind notwendige Bestandteile der Theorien zu Entstehung und Verlauf bei BAS. Während die Kenntnisse zu Störungen bei den Neurotransmittersystemen bereits therapeutisch genutzt werden, bestehen gegenwärtig (Stand 2015) noch keine konkreten Aussichten, auch die wesentlich wichtigeren Abweichungen innerhalb der Nervenzellen therapeutisch zu beeinflussen.[34]
Psychosoziale Faktoren
[Bearbeiten | Quelltext bearbeiten]Ebenso spielen Umwelteinflüsse und Persönlichkeitseigenschaften eine entscheidende Rolle.[6] Kritische Lebensereignisse wie Traumata oder psychosozialer Stress können Krankheitsphasen auslösen. Einzelne Mechanismen sind bekannt, lassen aber noch kein integrierendes ätiopathogenetisches Modell ableiten.[35]
Als auslösende Faktoren werden auch die Schwächung des Selbstwertgefühls, ein unregelmäßiger Tag-/Nacht-Rhythmus oder Alkohol- und sonstiger Drogenmissbrauch diskutiert. Bis zu 75 Prozent der Betroffenen berichten im reflektierenden Rückblick, dass sie unmittelbar vor der ersten spürbaren Krankheitsepisode intensiven Stress hatten – Stress allerdings, der bei Menschen ohne Disposition keine manische oder depressive Episode ausgelöst hätte. Spätere Störungs-Phasen können immer weniger mit stressenden Ereignissen erklärt werden, bzw. kann sie minimaler Stress bereits auslösen.
Behandlung/Interventionen
[Bearbeiten | Quelltext bearbeiten]Wenn Betroffene keine Einsicht zeigen oder akut suizidgefährdet sind, muss eine Behandlung in akuten Phasen der Manien oder schweren Depressionen manchmal gegen den Willen der Patienten als Zwangsbehandlung erfolgen. Wenn manische Phasen erstmals auftreten, können Betroffene keine Einsicht haben, da sie noch keine Erfahrungen über die schweren negativen Folgen gesammelt haben. In den meisten Fällen zeigen Betroffene jedoch Einsicht und lassen sich auch wegen ihres hohen Leidensdrucks freiwillig behandeln. Bei vielen kommt die Einsicht erst nach mehreren Phasen. Sehr hilfreich für eine erfolgreiche Behandlung ist, wenn sich die Betroffenen über ihre Störung informieren und viel darüber lesen, damit sie selbst nachvollziehen können, welche Behandlung in welcher Phase am besten ist. Dies gilt auch deshalb, damit sie ein rechtzeitiges Gegensteuern, welches für eine Minderung der Belastungen notwendig ist, erlernen können. Voraussetzung für eine erfolgreiche Behandlung ist die korrekte Diagnose.
In Abhängigkeit von Verlauf und Schwere kann bei leichten Fällen auch alleine mit Psychotherapie eine Stabilisierung erzielt werden. Hierbei ist das frühzeitige Erkennen der Störung ein wichtiger Faktor. Das kann bei Heranwachsenden in der Regel nur durch einen erfahrenen Kinder- und Jugendpsychotherapeuten oder -psychiater erfolgen, da die Symptome anderen Störungen stark ähneln und darum die Gefahr von Fehldiagnosen besteht. Zusätzlich kann eine medikamentöse Behandlung erfolgen, deren Verordnung in die Hände eines psychiatrisch erfahrenen Facharztes gehört. Eine bipolare Störung tritt nicht urplötzlich bei einem vorher völlig gesunden Menschen auf, sondern entwickelt sich schleichend. Auf Grund von mangelnden Kenntnissen in der Öffentlichkeit und mitunter auch bei Ärzten sowie auch der Scheu vor dem Umgang mit psychischen Störungen wird bei vergleichsweise milden Symptomen oftmals über Jahre hinweg nicht eingegriffen – möglicherweise auch aus Angst vor Medikamenten. Dabei kann der Verlauf durch das frühzeitige Stellen einer Diagnose und mit regelmäßigen Gesprächen stark positiv beeinflusst werden.
Medikamente
[Bearbeiten | Quelltext bearbeiten]In den verschiedenen Episoden wird unterschiedliche Medikation verwendet. Man unterscheidet ferner zwischen Akuttherapie, Erhaltungstherapie und Prophylaxe. Dabei ist die Stimmungsstabilisierung durch Phasenprophylaktika das Grundgerüst jeder medikamentösen Therapie. Diese sollte jedoch von psychotherapeutischen und psychoedukativen Maßnahmen begleitet werden.[2]
Manie
[Bearbeiten | Quelltext bearbeiten]Bei akuten und starken Manien werden üblicherweise Neuroleptika verabreicht. Typische Neuroleptika (z. B. Haloperidol oder Loxapin) wirken normalerweise recht zuverlässig, haben aber den Nachteil von Bewegungsstörungen (extrapyramidaler Störungen) als Nebenwirkung. Atypische Neuroleptika wie Risperidon, Quetiapin, Olanzapin, Aripiprazol, Ziprasidon haben ein geringeres Risiko[36] hinsichtlich extrapyramidaler Störungen und haben sich auch bei Heranwachsenden in akut manischen und gemischten Phasen bewährt.[37] Die Gefahr von Nebenwirkungen bezieht sich hier eher auf Stoffwechselerkrankungen bis hin zu Diabetes.
Neuroleptika können auch verwendet werden, wenn sich eine manische Episode anbahnt, was den vollständigen Ausbruch oft verhindert.
Mischzustände
[Bearbeiten | Quelltext bearbeiten]Mischzustände sind kompliziert zu behandeln. Meist müssen mehrere Medikamente kombiniert werden. Sie können einerseits mit neueren atypischen Neuroleptika behandelt werden, andererseits muss auch die depressive Symptomatik behandelt werden. Es kann vorkommen, dass die Einnahme über einen längeren Zeitraum notwendig ist, falls psychotische Symptome beim Absetzen wiederkehren.
Depression
[Bearbeiten | Quelltext bearbeiten]Antidepressiva bieten im Vergleich zu Stimmungsstabilisatoren (Mood stabilizers; siehe Vorbeugung) keine zusätzlichen Vorteile, sondern eher Risiken wie Destabilisierung mit Zunahme von Manien, Phasenfrequenz (cycling) und belastender Missgelauntheit (Dysphorie).[38]
Für die Behandlung von depressiven Notfällen (Suizidgefährdung) bei BAS hat sich in der klinischen Forschung seit 2010 die schnelle Wirkung von Ketamin, einem Antagonisten am Glutamat-NMDA-Rezeptorkomplex, bewährt.[39]
Nach vorläufigen Ergebnissen von 2013 lässt sich mit einer sehr niedrigen Dosis von Ketamin unter der Zunge (sublingual) bei BAS-Depression sowohl eine schnelle als auch – bei regelmäßiger Einnahme – eine andauernde positive Wirkung bezüglich Stimmung, Stabilität, Wahrnehmung und Schlaf erreichen.[40]
Mitte 2015 berichteten die Pharmakologie-Professoren Lutz Hein (Universität Freiburg) und Roland Seifert (Medizinische Hochschule Hannover), dass Ketamin aus guten Gründen bereits off-label, d. h. ohne offizielle Zulassung durch die Arzneimittelbehörden (jedoch völlig legal), an depressive und suizidale Patienten verschrieben wird.[41]
Vorbeugung gegen Episoden
[Bearbeiten | Quelltext bearbeiten]Eine vorbeugende Behandlung (Prävention) zur Minderung der Wahrscheinlichkeit von Störungsepisoden bei BAS geschieht mit Stimmungsstabilisatoren (Mood stabilizers; Phasenprophylaxe) wie Lithium[9] oder Antiepileptika wie Valproinsäure, Lamotrigin oder Carbamazepin.
Etwa ein Drittel der BAS-Patienten, die mit Lithium behandelt werden, sprechen hervorragend darauf an (excellent lithium responders). Bei ihnen verhindert es – ohne andere zusätzliche Maßnahmen (Monotherapie) – weitere Episoden vollständig, und zwar über zehn Jahre und länger. Lithium bewirkt bei BAS außerdem Schutzwirkungen im Gehirn (Neuroprotektion), unter anderem durch die Auslösung einer erhöhten Produktion des Wachstumsfaktors BDNF. Sowohl dieser Schutzeffekt als auch der Vorbeugungseffekt steht in Verbindung mit einer großen Zahl bereits identifizierter Gen-Eigenschaften, die vom Consortium on Lithium Genetics (ConLiGen), unter anderem auch speziell zu den Wirkungen bei BAS, kartiert und erforscht werden.[42][43]
Unter den Antiepileptika gilt Lamotrigin als sehr wirksam gegen bipolare Depressionen, hat aber keine belegten Effekte gegen Manien. Carbamazepin und Valproinsäure wirken hingegen fast ausschließlich gegen Manien.[44]
Der Abbruch einer erfolgreichen Behandlung mit Phasenprophylaktika sollte gut überlegt werden, da ein erneutes Auftreten von depressiven und manischen Phasen den Krankheitsverlauf insgesamt negativ beeinflussen und eine erneute Behandlung erheblich erschweren kann.
Psychotherapie
[Bearbeiten | Quelltext bearbeiten]Allgemeines
[Bearbeiten | Quelltext bearbeiten]Sinnvoll ist eine auf die Störung abgestimmte kognitive Verhaltenstherapie und/oder Gesprächspsychotherapie und/oder Soziotherapie und/oder Psychoedukation. Empfehlenswert sind außerdem Selbsthilfegruppen, wie sie sich etwa im Bipolar-Selbsthilfe-Netzwerk zusammengeschlossen haben.
Sinnvoll für Betroffene ist es, eigene Warnsysteme zu entwickeln, um nicht wieder in extreme Phasen zu geraten, mit Stressmanagement, Selbstbeobachtung, Selbstregulation und Selbstmanagement. Das Erkennen der persönlichen Frühwarnzeichen der depressiven, manischen oder gemischten Phasen und ein rechtzeitiges Gegensteuern durch entsprechendes Verhalten (z. B. antidepressive Tätigkeiten bei Gefahr einer Depression; antimanisches Verhalten wie genügend Schlaf, Beschränkung, Reizabschirmung bei der Gefahr einer Manie sowie die richtige Medikation zum richtigen Zeitpunkt) kann den Ausbruch einer neuen Episode verhindern. Ein geregeltes, stressfreies, erfülltes Leben mit ausreichend Schlaf, Bewegung (Sport) und Meditation oder Yoga kann neue Episoden verzögern oder seltener auch ganz verhindern. Voraussetzung dafür ist, dass sich Betroffene von den Folgen der letzten Episode erholt haben.
Wirksamkeit
[Bearbeiten | Quelltext bearbeiten]In einer vergleichenden Übersicht von 2011 über neuere randomisierte kontrollierte Studien zur Wirksamkeit von Psychotherapie bei BAS wurden folgende Ergebnisse berichtet: Die Mehrheit der Studien zeigte bedeutende positive Resultate in Form von Minderung der Rückfallraten, erhöhter Lebensqualität, besserer Alltagsbewältigung oder günstigerer Entwicklung der Symptome.[45] Damit wurden die Trends zweier vergleichbarer Übersichten von 2007 und 2008[46][47] bestätigt.
Psychoedukative Verfahren
[Bearbeiten | Quelltext bearbeiten]Die klinische Wirksamkeit von psychotherapeutischen Programmen, zu denen auch die Psychoedukation zählt, wurde im Rahmen von Studien untersucht. „Allgemein wird unter Psychoedukation die zielorientierte und strukturierte Vermittlung präventiv relevanter Informationen von Professionellen an die Betroffenen kombiniert mit den allgemeinen Wirkfaktoren einer Gruppentherapie verstanden.“[26] Konkret geht es darum, Informationswissen, krankheitsbezogenes Wissen über den Rhythmus der Erkrankung, Frühzeichen, Copingstrategien sowie die Aufklärung über die Wirkung und Nebenwirkung von Psychopharmaka zu vermitteln. Mit den Letztgenannten wird der Fokus auf die Edukation gelegt; die CBT (kognitive Verhaltenstherapie) nimmt hingegen mehr individuelle und gruppendynamische Aspekte in den Blick. Sie arbeitet auf der Klärungs- und Beziehungsperspektive. Idealerweise ergänzen sich beide Formen.[26]
Mit manualisierten psychoedukativen Gruppeninterventionen soll bei den Patienten ein Lernprozess in Gang gesetzt werden.[26] Mit dieser Form der Intervention soll erreicht werden, dass Patienten Frühwarnsignale rascher erkennen und einen Arzt aufsuchen. Die Compliance, d. h. die regelmäßige Medikamenteneinnahme sowie das Wahrnehmen von Terminen mit dem interprofessionellen Team Betreuender, sollte geschult werden. Für den Behandlungserfolg ist ferner entscheidend, dass Systemzusammenhänge erkannt werden. Darauf basiert die familienfokussierte Therapie (FFT).[26] Familien mit Angehörigen, die an einer BAS leiden, sind einem hohen Stresslevel ausgesetzt. Gleichzeitig sind BAS-Patienten „highly vulnerable“,[48] d. h. ihre Stressbelastbarkeit ist deutlich reduziert. Ziel der FFT ist es, Stress in Familien mit BAS-Patienten zu reduzieren, um den Verlauf der Erkrankung günstig zu beeinflussen[26] und die Familienangehörigen zu entlasten. Vor allem die Aufklärung von Partnern und nahen Familienangehörigen über die kontrastreichen Symptome der Erkrankung ist wichtig.[26] Für Angehörige kann die Teilnahme an Selbsthilfegruppen sehr entlastend sein und zur eigenen Psychohygiene beitragen.[26]
Der lebensweltorientierte Ansatz nach Hans Thiersch,[49] berücksichtigt neben der Lebensumständen auch die Interaktionen mit den Angehörigen der Betroffenen. „Lebensweltorientierung verbindet die Analyse von gegenwärtig spezifischen Lebensverhältnissen mit pädagogischen Konsequenzen.“ (S. 175)[49] Mit pädagogischen Mitteln[26] sollen Zusammenhänge vermittelt und über die Folgen bestimmter Verhaltensweisen und Lebensgewohnheiten aufgeklärt werden, um möglichst eine Einstellungsänderung der Betroffenen zu bewirken. Den Angehörigen wird vermittelt, dass schädliche Verhaltensweisen nicht Ausdruck mangelnder Motivation oder Willenskraft der Betroffenen sind. Die Thematik wird unter anderem im Dokumentarfilm „Of Two Minds“ behandelt.[50] Im Rahmen der psychosozialen Beratung wird zwischen den Interessen von Betroffenen und Angehörigen vermittel, die sich gerade in (hypo-)manischen Phasen antagonistisch gegenüberstehen. Erste Symptome einer BAS manifestieren sich oft bereits im jugendlichen oder jungen Erwachsenenalter.[51]
Verbreitung und Verlauf
[Bearbeiten | Quelltext bearbeiten]Die Wahrscheinlichkeit, während des Lebens eine bipolare affektive Störung zu entwickeln (Lebenszeitrisiko), liegt je nach Land bei 1,0 bis 1,6 %. Es besteht kein Unterschied des Risikos zwischen Männern und Frauen.
Das Risiko, eine hohe Phasenfrequenz (schneller Wechsel zwischen gehobener und gedrückter Stimmung) zu entwickeln, steigt mit der Dauer der Erkrankung. Etwa 10 % der Betroffenen entwickeln Störungsformen mit vier und mehr Episoden pro Jahr. Dies geht mit einer ernsteren Prognose einher. Ersten Untersuchungen zufolge scheinen 80 % der so genannten Rapid Cycler Frauen zu sein. Etwa ein Drittel der Patienten erreichen im Rahmen ihrer Störung keine Vollremission (symptomfreies Intervall).
75 % der Patienten erleiden ihre erste Episode bis zum 25. Lebensjahr. 10 % bis 15 % der Betroffenen durchleben mehr als zehn Episoden in ihrem Leben. 39 % der Patienten haben eine weitere psychiatrische Diagnose.
BAS bei Kindern und Jugendlichen
[Bearbeiten | Quelltext bearbeiten]Bis jetzt wird die Häufigkeit des Auftretens einer manisch-depressiven Episode im Kindheits- und Jugendalter mit einem Wert von unter 0,1 % als relativ gering eingeschätzt. Es spricht allerdings einiges dafür, dass dieser Wert die tatsächliche Auftretens-Häufigkeit unterschätzt, da nach Vermutung einiger Psychiater in der kinderpsychiatrischen und psychologischen Praxis Fehlinterpretationen des Beschwerdebildes bei Hypomanie und Manie in Richtung ADHS und Verhaltensstörungen vorkommen. Häufige Komorbiditäten sind Angststörungen und aggressive Verhaltensstörungen.
Besonders jugendliche männliche Erkrankte weisen in 30 % der Fälle stimmungsinkongruente psychotische Merkmale auf. In Bezug auf ADHS überlappen sich viele Symptome. Hinweise auf die bipolare Störung ergeben sich vor allem aus: einem episodenhaften Verlauf, einer signifikant höheren Beeinträchtigung und – im Fall einer Manie – durch Größenideen und Selbstüberschätzung sowie rücksichtslosem Verhalten. Eine genaue Anamnese ist somit unerlässlich.
Fehlbehandlung durch Stimulanzien wie Methylphenidat oder Modafinil können die Symptome der Hypomanien und Manien verstärken, was zu temporär ungünstigen Zuständen bis zu physischen Schädigungen führen kann. Gegenüber rein unipolar Depressiven besteht bei Jugendlichen mit bipolarer Störung ein höheres Suizidrisiko.
Epidemiologie
[Bearbeiten | Quelltext bearbeiten]Die lebenslange Prävalenz von BPD liegt vermutlich zwischen 0,2 und 3 %. Für die USA wurde beispielsweise eine Prävalenz von etwa 2,1 % gezeigt.[52]
Forschungsgeschichte
[Bearbeiten | Quelltext bearbeiten]Antike
[Bearbeiten | Quelltext bearbeiten]Bipolare Störungen sind schon seit langem bekannt. Erste Schriftzeugnisse aus der Antike belegen bereits die Kenntnis der beiden Zustände, zunächst als gesonderte Krankheiten durch den berühmten Arzt Hippokrates von Kos. Bereits einige Jahrhunderte danach erkannte Aretaeus von Kappadokien die Zusammengehörigkeit von Depression und Manie.
Hippokrates von Kos beschrieb im 5. Jahrhundert v. Chr. die Melancholie (konnte der heutigen Depression entsprechen). Er nahm an, dass sie durch einen Überschuss an schwarzer Galle entstehe, die von der organisch erkrankten Milz ins Blut ausgeschieden werde, den gesamten Körper überflute, ins Gehirn eindringe und Schwermut verursache. Mit dieser Vorstellung ist das griechische Wort Melancholia eng verzahnt (griechisch: μελαγχολια von μελας: melas: „schwarz“, χολη: cholé: „Galle“). Hippokrates verwendete auch bereits den Ausdruck Mania (Manie), um einen Zustand der Ekstase und Raserei zu beschreiben. Diese Bezeichnung (griech. μανία: manía: Raserei) hielt sich seitdem bis heute in der Wissenschaft. Statt des griechischen Wortes Melancholie wird heute das Fachwort Depression für den anderen Extrempol dieser Erkrankung verwendet, das aus der lateinischen Sprache stammt (lat. depressio „Niederdrücken“).
Der griechische Arzt Aretaeus von Kappadokien vermutete ähnliche körperliche Ursachen, erkannte aber bereits im 1. Jahrhundert nach Christus eine Zusammengehörigkeit der beiden extremen Zustände, die als Gegenpole so weit auseinanderliegen, und beschrieb somit als erster die bipolare Störung: Meiner Ansicht nach ist die Melancholie ohne Zweifel Anfang oder sogar Teil der Krankheit, die Manie genannt wird…[53] Die Entwicklung einer Manie stelle eher ein Zunehmen der Krankheit dar als einen Wechsel in eine andere Krankheit.
Moderne
[Bearbeiten | Quelltext bearbeiten]Das Konzept des Aretaeus von Kappadokien, das im Mittelalter und der Frühen Neuzeit in Vergessenheit geraten war, wurde im 19. Jahrhundert wieder aufgegriffen: Jean-Pierre Falret beschrieb im Jahr 1851 „la folie circulaire“ (= zirkuläres Irresein) als einen Wechsel von Depressionen, Manien und einem gesunden Intervall, Jules Baillarger drei Jahre später sein Konzept der „folie à double forme“ als unterschiedliche Erscheinungsformen derselben Krankheit, wobei nicht unbedingt ein freies Intervall zwischen diesen beiden Extremzuständen liegen muss.
Der deutsche Psychiater Emil Kraepelin nannte 1899 diese Erkrankung des „circulären Irreseins“ auch „manisch-depressives Irresein“, wobei er auch schon Mischzustände erkannte, bei denen manische und depressive Symptome gleichzeitig vorkommen. Auch für Kraepelin waren Manien und Depressionen Ausdrucksformen ein und derselben Krankheit.[54]
Bei der nationalsozialistischen „Vernichtung lebensunwerten Lebens“, die von mehreren Psychiatern unterstützt – in einigen Fällen auch angestoßen – wurde, wurden Manisch-Depressive („zirkulär Irre“) als „erbkrank“ eingestuft, zwangssterilisiert oder – dann mit der Diagnose „Schizophrenie“ – in den Vergasungs-Anstalten der Aktion T4 ermordet.
Seit 1911 unterschied Karl Kleist zwischen unipolaren und bipolaren Stimmungsstörungen (Affektstörungen), und 1957 verwendete Karl Leonhard dieses Konzept für die Unterscheidung von unipolarer und bipolarer Störung bei Depressionen.[55]
Leben mit der bipolaren affektiven Störung
[Bearbeiten | Quelltext bearbeiten]Wie bei anderen Krankheiten gibt es leichtere oder schwerere Verläufe. Je früher die Krankheit erkannt wird, desto besser. Mit Erkennen der Frühwarnzeichen und Gegensteuern und Medikation kann man ein erfülltes Leben führen. Bei einem großen Teil der Patienten wird die berufliche und soziale Mobilität nicht wesentlich beeinträchtigt.
Auswirkungen ungünstiger Verläufe
[Bearbeiten | Quelltext bearbeiten]Während einer Manie kommt es schnell zu einem seelischen Chaos. Durch die Überdrehtheit während dieser Phase richten Betroffene Schaden an und sind nicht mehr in der Lage, Vernünftiges zu leisten. Depressionen und gemischte Episoden, die bei bipolar Erkrankten besonders quälend sind, werfen Betroffene regelrecht aus der Bahn und lähmen diese. Rechtsgeschäfte, die im Kontext einer manischen Phase zum Schaden des Betroffenen von diesem getätigt worden sind, können bei festgestellter Geschäftsunfähigkeit rückgängig gemacht werden (z. B. der Abschluss mehrerer Mietverträge oder der Kauf mehrerer Kraftfahrzeuge, die nicht benötigt werden).
Menschen mit einer bipolaren Störung sind in ihrem Alltag starken Beeinträchtigungen und Leiden ausgesetzt. Aber auch Angehörige der Betroffenen haben stark unter einer, meistens jedoch mehrerer der angeführten Folgen zu leiden:
- Fremdgehen
- finanzieller Ruin
- distanzloses, ruheloses oder auffälliges Verhalten im Rahmen einer Manie
- Berufsunfähigkeit
- Wegfall partnerschaftlich-unterstützender Verhaltensweisen in Phasen der Depression sowie der zermürbenden Wiederkehr solcher Phasen
- Komorbiditäten wie Alkoholmissbrauch
- Stigmatisierung und Ausgrenzung
Wenn Betroffene eine akute Bedrohung oder Gefährdung für sich und/oder andere darstellen, können sie auch gegen ihren Willen in eine psychiatrische Klinik eingewiesen werden, entweder im Kontext einer öffentlich-rechtlichen Unterbringung bei Gefahr in Verzug oder im Zusammenhang einer betreuungsrechtlichen Unterbringung, die im Vorfeld beim Vormundschaftsgericht beantragt und von einem unabhängigen psychiatrischen Gutachter, der vom Gericht beauftragt wird, befürwortet werden muss. Der zuständige Richter des Vormundschaftsgerichtes hat im Vorfeld einer Unterbringung gegen den Willen des Betroffenen die Pflicht, diesen persönlich anzuhören. Ist die Unterbringung im Wege der einstweiligen Anordnung erfolgt, ist die Anhörung kurzfristig nachzuholen. Da die Manie für Betroffene persönlich eine Hochphase der Gefühle bedeutet, weigern sie sich häufig, freiwillig Medikamente einzunehmen, die diese Hochphase bekämpfen würden. Wenn die strengen Voraussetzungen, die der Gesetzgeber an eine Zwangsunterbringung stellt, die ja eine massive Einschränkung der Freiheitsrechte bedeutet, nicht erfüllt sind, müssen oft Angehörige die Phase „aussitzen“, was mehrere Wochen dauern und von gravierenden psychosozialen Problemen begleitet sein kann. Hilfen bieten in diesem Fall sozialpsychiatrische Dienste, Angehörigengruppen oder auch der Allgemeine Sozialdienst des zuständigen Jugendamtes an.
Kinder und Jugendliche leiden beispielsweise darunter, dass Mütter oder Väter in ihren akuten Phasen ganz oder teilweise bei der Erziehung und im Haushalt ausfallen. Für Kinder kann es schwierig sein, zu verarbeiten, dass ein Elternteil während dieser Zeit nicht dem Rollenbild, das üblicherweise mit der Rolle der Mutter oder des Vaters verknüpft ist, entspricht. Ängste, die Störung geerbt zu haben, treten häufig auf und erfordern professionelle Unterstützung bei der Auseinandersetzung mit der Eigenart des Elternteils und ihrer Bedeutung im eigenen Leben.
Als sehr wichtig hat sich erwiesen, dass Angehörige, die häufig sehr unterstützend tätig sein müssen, nicht vergessen, immer wieder auch einmal an sich zu denken. Positiv und entlastend haben sich psychotherapeutische Schonräume erwiesen, in denen Angehörige ermutigt werden, auch negative Emotionen dem betroffenen Familienmitglied sich selbst gegenüber einzugestehen und in der therapeutischen Situation auszudrücken.
Entstigmatisierung und Kreativität
[Bearbeiten | Quelltext bearbeiten]Die Betroffenen haben nicht nur mit den Problemen zu kämpfen, dass sie oft die Unterstützung der Freunde und der Familienmitglieder verlieren, sondern dass sie aus der Gesellschaft ausgegrenzt werden. Gegen die Diskriminierung kämpfen zahlreiche Prominente, die selber betroffen sind, dazu stehen und öffentlich darüber sprechen.
Mittlerweile gibt es Versuche, die mit der Bipolarität oft einhergehenden Kreativitätsschübe durch moderne Behandlungsmethoden als positiven Aspekt dieser Störung zu integrieren. Diverse Maßnahmen wie Medikation und verschiedene Arten von Therapien – z. B. kognitive Verhaltenstherapie, Gestaltungstherapie, Kreativ-Atelier, manchmal auch nur einfache Betreuung als Ausgleich für evtl. erlittene Schockerlebnisse in der Kindheit und Jugend – sollen helfen, die Kreativität zu erhalten.
Ein offizielles Projekt, das versuchte, das kreative Selbstvertrauen der Betroffenen zu stärken und eine größere Anerkennung in der Gesellschaft zu erreichen, war z. B. 2005 die deutsche Internetplattform BipolArt von Magdalena Maya Ben, die unter der Schirmherrschaft der bipolaren Ärztin Kay Redfield Jamison wirkte.
Von übertriebenen Erwartungen bezüglich manischer Kreativität ist jedoch Abstand zu nehmen. Beispielsweise sind Kay Redfield Jamisons Schätzungen von 1994, dass die Häufigkeit bipolarer Störungen bei „kreativen Persönlichkeiten“ das 10-Fache der Häufigkeit bei der Allgemeinbevölkerung betrage, mit Vorsicht aufzunehmen. Unbeweisbar und sehr wahrscheinlich stark übertrieben ist ihre Behauptung, dass „mehr als ein Drittel aller zwischen 1705 und 1805 geborenen englischen und irischen Dichter“ an bipolaren Störungen gelitten hätten und „mehr als die Hälfte an Stimmungsstörungen“.[56]
Schlussendlich ist es im Rahmen der Anti-Stigmaarbeit unerlässlich, eine seelische Störung oder Krankheit v. a. in der psycho-sozialen Beratung nicht als Persönlichkeitsvariable zu kommunizieren, d. h., Menschen sind nicht bipolar, sondern sie leiden unter einer BAS.
Vorsorgevollmacht
[Bearbeiten | Quelltext bearbeiten]Menschen mit BAS stellen während symptomfreier Phasen oft eine Vorsorgevollmacht aus, in der geklärt wird, was man im Falle einer Eigen- oder Fremdgefährdung wünscht.
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Literatur
[Bearbeiten | Quelltext bearbeiten]Leitlinien
[Bearbeiten | Quelltext bearbeiten]- S3-Leitlinie Diagnostik und Therapie Bipolarer Störungen der Deutschen Gesellschaft für Psychiatrie, Psychotherapie und Nervenheilkunde (DGPPN). In: AWMF online (Stand März 2019)
- S3-Leitlinie Psychosoziale Therapien bei schweren psychischen Erkrankungen der Deutschen Gesellschaft für Psychiatrie, Psychotherapie und Nervenheilkunde (DGPPN). In: AWMF online (Stand Oktober 2018)
Psychiatrie
[Bearbeiten | Quelltext bearbeiten]- Hans-Jörg Assion, Wolfgang Vollmoeller: Handbuch bipolare Störungen. Kohlhammer, Stuttgart 2006, ISBN 3-17-018450-4.
- Jörg Walden, Heinz Grunze: Bipolare affektive Störungen. Ursachen und Behandlung. Thieme, Stuttgart/New York 2003, ISBN 3-13-104993-6.
- Michael Bauer (Hrsg.): Weißbuch Bipolare Störungen in Deutschland, Stand des Wissens – Defizite – Was ist zu tun? 2. Auflage. Norderstedt 2006, ISBN 3-8334-4781-8.
- Frederick K. Goodwin und Kay Refield Jamison: Manic depressive illness. Oxford University Press, 1990, ISBN 0-19-503934-3.
- Kay Redfield Jamison: Touched with fire. Manic-depressive illness and the artistic temperament. New York 1993, ISBN 0-684-83183-X (englisch).
- Heinz Grunze, Emanuel Severus: Bipolare Störungen erkennen. Die Kunst der korrekten Diagnose. In: Der Neurologe & Psychiater. Sonderheft 1/2005.
Psychotherapie
[Bearbeiten | Quelltext bearbeiten]- Thomas D. Meyer, Martin Hautzinger: Manisch-depressive Störungen. Beltz Psychologie Verlags Union, 2004, ISBN 3-621-27551-7. Auf die Bipolare affektive Störung abgestimmte kognitive Verhaltenstherapie.
- Stavros Mentzos: Depression und Manie. Psychodynamik und Therapie affektiver Störungen. Göttingen 2001, ISBN 3-525-45775-8. Ein alternativer Ansatz, mit dem der Autor affektive psychische Störungen psychodynamisch zu erklären sucht, insbesondere einen hohen Stellenwert der Art des Selbstwertgefühls postuliert.
- Thomas Bock, Andreas Koesler: Bipolare Störungen. Manie und Depression verstehen und behandeln. Psychiatrie-Verlag, Bonn 2005, ISBN 3-88414-392-1.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Volker Faust: Manie: Krankhafte Hochstimmung mit Folgen. (PDF; 486 kB).
- Informationen zur bipolaren Störung auf der Website des National Institute of Mental Health (NIMH) der USA
- Jochen Paulus: Glück und Pein des Wahns – Die bipolare Störung und ihre Behandlung bei wayback.org vom 27. August 2016. SWR2.
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Manische Depression beeinträchtigt Gedächtnis uni-frankfurt.de
- ↑ a b c d Michael Bauer, Emanuel Severus, Gerd Laux: Bipolare affektive Störungen. In: Psychiatrie, Psychosomatik, Psychotherapie. Springer Berlin Heidelberg, Berlin, Heidelberg 2017, ISBN 978-3-662-49293-2, S. 1819–1854, doi:10.1007/978-3-662-49295-6_68.
- ↑ Franz Caspar, Irena Pjanic, Stefan Westermann: Depression und bipolare Störungen. In: Klinische Psychologie. Springer Fachmedien Wiesbaden, Wiesbaden 2018, ISBN 978-3-531-17076-3, S. 55–63, doi:10.1007/978-3-531-93317-7_5.
- ↑ Peter Dome, Zoltan Rihmer, Xenia Gonda: Suicide Risk in Bipolar Disorder: A Brief Review. In: Medicina. Band 55, Nr. 8, 24. Juli 2019, S. 403, doi:10.3390/medicina55080403.
- ↑ a b Kevin S. O’Connell, Brandon J. Coombes: Genetic contributions to bipolar disorder: current status and future directions. In: Psychological Medicine. 51. Jahrgang, Nr. 13, Oktober 2021, S. 2156–2167, S. 2156, doi:10.1017/S0033291721001252 (amerikanisches Englisch, cambridge.org [abgerufen am 4. Juli 2024]).
- ↑ a b S3-Leitlinie: Diagnostik und Therapie Bipolarer Störungen. Langversion 2.0 Update vom Februar 2019. (PDF) AWMF, S. 24, S. 85–86, archiviert vom (nicht mehr online verfügbar) am 22. Juni 2019; abgerufen am 23. Juni 2019 (Siehe Kapitel 5.1.2.2.1: Besonderheiten einer Psychotherapie bei Bipolaren Störungen). Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Robert M. A. Hirschfeld, Lana A. Vornik: Bipolar disorder--costs and comorbidity. In: The American Journal of Managed Care. Band 11, 3 Suppl, Juni 2005, S. S85–90, PMID 16097719 (ajmc.com).
- ↑ Roche Lexikon Medizin, 5. Auflage. Online bei Elsevier, abgerufen am 8. Februar 2022.
- ↑ a b c d Podcast Serie "Jung und Freudlos", Episode Bipolare affektive Störung, 5. April 2019. In: juf.podigee.io
- ↑ Spezielle Informationen für Angehörige in der Manie - Aggressivität, Deutsche Gesellschaft für bipolare Störungen e. V. In: dgbs.de
- ↑ Österreichische Ärztezeitung 5/2013, S. 31 – PDF, 5,9 MB
- ↑ Martin Schäfer, Cindy Eckart, Harald Scherk, Christine Reif-Leonhard, Sarah Kittel-Schneider, Andreas Reif: Moderne Therapie bipolarer Störungen. In: InFo Neurologie + Psychiatrie. Band 25, Nr. 3, März 2023, S. 40–49, doi:10.1007/s15005-023-3190-2.
- ↑ Home ■ DGBS. Abgerufen am 3. Mai 2024.
- ↑ Heinz Grunze, Emanuel Severus: Bipolare Störungen erkennen. Die Kunst der korrekten Diagnose. ( des vom 15. Juli 2014 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. In: Der Neurologe & Psychiater. Sonderheft 1/2005.
- ↑ Klassifikation der Bipolaren Störung in der ICD-10 (Version 2019)
- ↑ Elze, Sandra; Elze Michael (2021): Bipolare Störungen: ICD-11. Online verfügbar unter: https://xn--depressive-strungen-26b.info/bipolare-stoerungen-icd-11, letzte Aktualisierung am 3. Januar 2021, abgerufen am 4. März 2021.
- ↑ Diagnostic and Statistical Manual of Mental Disorders (DSM-IV) ( vom 17. Mai 2008 im Internet Archive).
- ↑ E. Severus, M. Bauer: Bipolare Störungen im DSM-5. In: Der Nervenarzt. Band 85, Nr. 5, 2014, S. 543–547, doi:10.1007/s00115-013-3987-1.
- ↑ a b Roger S McIntyre, Michael Berk, Elisa Brietzke, Benjamin I Goldstein, Carlos López-Jaramillo, Lars Vedel Kessing, Gin S Malhi, Andrew A Nierenberg, Joshua D Rosenblat, Amna Majeed, Eduard Vieta, Maj Vinberg, Allan H Young, Rodrigo B Mansur: Bipolar disorders. In: The Lancet. 396. Jahrgang, Nr. 10265, Dezember 2020, S. 1841–1856, S. 1841, doi:10.1016/S0140-6736(20)31544-0 (elsevier.com [abgerufen am 7. Juli 2024]).
- ↑ Subho Chakrabarti: Thyroid Functions and Bipolar Affective Disorder. In: Journal of Thyroid Research. 2011. Jahrgang, 2011, S. 1–13, doi:10.4061/2011/306367 (hindawi.com [abgerufen am 14. Juli 2024]).
- ↑ Roger S McIntyre, Michael Berk, Elisa Brietzke, Benjamin I Goldstein, Carlos López-Jaramillo, Lars Vedel Kessing, Gin S Malhi, Andrew A Nierenberg, Joshua D Rosenblat, Amna Majeed, Eduard Vieta, Maj Vinberg, Allan H Young, Rodrigo B Mansur: Bipolar disorders. In: The Lancet. 396. Jahrgang, Nr. 10265, Dezember 2020, S. 1841–1856, S. 1841 f., doi:10.1016/S0140-6736(20)31544-0 (elsevier.com [abgerufen am 7. Juli 2024]).
- ↑ Jörg Walden, Heinz Grunze: Bipolare affektive Störungen. Ursachen und Behandlung. Stuttgart/New York 2003, ISBN 3-13-104993-6, S. 11.
- ↑ lichtblick-newsletter.de
- ↑ de.brainexplorer.org ( vom 18. Januar 2012 im Internet Archive)
- ↑ Peter Dome, Zoltan Rihmer, Xenia Gonda: Suicide Risk in Bipolar Disorder: A Brief Review. In: Medicina. Band 55, Nr. 8, 24. Juli 2019, S. 403, doi:10.3390/medicina55080403, PMID 31344941, PMC 6723289 (freier Volltext).
- ↑ a b c d e f g h i j k Siegfried Kasper et al.: Bipolare Störungen. Konsensus-Statement – State of the art 2013. In: CliniCum neuropsy, Sonderausgabe November 2013, S. 4, S. 17–18. CliniCum neuropsy, archiviert vom (nicht mehr online verfügbar) am 22. Februar 2016; abgerufen am 2. Februar 2016. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Jack Edvardsen, Svenn Torgersen, Espen Røysamb, Sissel Lygren, Ingunn Skre, Sidsel Onstad, Per Anders Øien: Heritability of bipolar spectrum disorders. Unity or heterogeneity? In: Journal of Affective Disorders. 106. Jahrgang, Nr. 3, März 2008, S. 229–240, doi:10.1016/j.jad.2007.07.001 (englisch, elsevier.com [abgerufen am 8. April 2023]).
- ↑ N. Craddock, P. Sklar: Genetics of bipolar disorder. In: Lancet. Band 381, Nummer 9878, Mai 2013, S. 1654–1662, doi:10.1016/S0140-6736(13)60855-7. PMID 23663951 (Review).
- ↑ B. M. Neale, P. Sklar: Genetic analysis of schizophrenia and bipolar disorder reveals polygenicity but also suggests new directions for molecular interrogation. In: Current opinion in neurobiology. Band 30, Februar 2015, S. 131–138, doi:10.1016/j.conb.2014.12.001. PMID 25544106 (Review).
- ↑ B. Kerner: Genetics of bipolar disorder. In: The application of clinical genetics. Band 7, 2014, S. 33–42, doi:10.2147/TACG.S39297. PMID 24683306, PMC 3966627 (freier Volltext) (Review).
- ↑ P. J. Harrison: Molecular neurobiological clues to the pathogenesis of bipolar disorder. In: Current opinion in neurobiology. [elektronische Veröffentlichung vor dem Druck] Juli 2015, doi:10.1016/j.conb.2015.07.002. PMID 26210959 (freier Volltext) (Review).
- ↑ M. L. Phillips, H. A. Swartz: A critical appraisal of neuroimaging studies of bipolar disorder: toward a new conceptualization of underlying neural circuitry and a road map for future research. In: The American journal of psychiatry. Band 171, Nummer 8, August 2014, S. 829–843, doi:10.1176/appi.ajp.2014.13081008. PMID 24626773, PMC 4119497 (freier Volltext) (Review).
- ↑ S. M. de Zwarte, J. A. Johnston, E. T. Cox Lippard, H. P. Blumberg: Frontotemporal White Matter in Adolescents with, and at-Risk for, Bipolar Disorder. In: Journal of clinical medicine. Band 3, Nummer 1, 2014, S. 233–254, doi:10.3390/jcm3010233. PMID 26237259, PMC 4449671 (freier Volltext) (Review).
- ↑ R. Machado-Vieira, M. G. Soeiro-De-Souza, E. M. Richards, A. L. Teixeira, C. A. Zarate: Multiple levels of impaired neural plasticity and cellular resilience in bipolar disorder: developing treatments using an integrated translational approach. In: The world journal of biological psychiatry : the official journal of the World Federation of Societies of Biological Psychiatry. Band 15, Nummer 2, Februar 2014, S. 84–95, doi:10.3109/15622975.2013.830775. PMID 23998912, PMC 4180367 (freier Volltext) (Review).
- ↑ S. Haack, A. Pfennig, M. Bauer: Bipolar depression – Epidemiology, etiopathogenesis, and course. In: Nervenarzt. Band 81, Nr. 5, 2010, S. 525–530, doi:10.1007/s00115-009-2849-3.
- ↑ S. Derry, R. A. Moore: Atypical antipsychotics in bipolar disorder: systematic review of randomised trials. In: BMC psychiatry. Band 7, 2007, S. 40, doi:10.1186/1471-244X-7-40. PMID 17705840, PMC 2020469 (freier Volltext) (Review).
- ↑ M. K. Singh, T. A. Ketter, K. D. Chang: Atypical antipsychotics for acute manic and mixed episodes in children and adolescents with bipolar disorder: efficacy and tolerability. In: Drugs. Band 70, Nummer 4, März 2010, S. 433–442, doi:10.2165/11534540-000000000-00000. PMID 20205485, PMC 2882025 (freier Volltext) (Review).
- ↑ R. S. El-Mallakh, A. Z. Elmaadawi, M. Loganathan, K. Lohano, Y. Gao: Bipolar disorder: an update. In: Postgraduate medicine. Band 122, Nummer 4, Juli 2010, S. 24–31, doi:10.3810/pgm.2010.07.2172. PMID 20675968 (Review).
- ↑ A. C. Nugent, N. Diazgranados, P. J. Carlson, L. Ibrahim, D. A. Luckenbaugh, N. Brutsche, P. Herscovitch, W. C. Drevets, C. A. Zarate: Neural correlates of rapid antidepressant response to ketamine in bipolar disorder. In: Bipolar disorders. Band 16, Nummer 2, März 2014, S. 119–128, doi:10.1111/bdi.12118. PMID 24103187, PMC 3949142 (freier Volltext).
- ↑ D. R. Lara, L. W. Bisol, L. R. Munari: Antidepressant, mood stabilizing and procognitive effects of very low dose sublingual ketamine in refractory unipolar and bipolar depression. In: The international journal of neuropsychopharmacology / official scientific journal of the Collegium Internationale Neuropsychopharmacologicum. Band 16, Nummer 9, Oktober 2013, S. 2111–2117, doi:10.1017/S1461145713000485. PMID 23683309.
- ↑ Roland Seifert, Lutz Hein: Ketamin zur Behandlung von Depression und Suizidalität ( des vom 14. Juli 2020 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.. (PDF). In: BIOspektrum. 4/2015, 21. Jahrgang, Springer-Verlag, WISSENSCHAFT AKTUELL, S. 419, abgerufen am 19. Oktober 2015.
- ↑ J. K. Rybakowski: Factors associated with lithium efficacy in bipolar disorder. In: Harvard review of psychiatry. Band 22, Nummer 6, November-Dezember 2014, S. 353–357, doi:10.1097/HRP.0000000000000006. PMID 25377609 (Review).
- ↑ J. K. Rybakowski: Response to lithium in bipolar disorder: clinical and genetic findings. In: ACS chemical neuroscience. Band 5, Nummer 6, Juni 2014, S. 413–421, doi:10.1021/cn5000277. PMID 24625017, PMC 4063501 (freier Volltext) (Review).
- ↑ C. L. Bowden, N. U. Karren: Anticonvulsants in bipolar disorder. In: The Australian and New Zealand journal of psychiatry. Band 40, Nummer 5, Mai 2006, S. 386–393, doi:10.1111/j.1440-1614.2006.01815.x. PMID 16683963 (Review).
- ↑ D. Schöttle, C. G. Huber, T. Bock, T. D. Meyer: Psychotherapy for bipolar disorder: a review of the most recent studies. In: Current opinion in psychiatry. Band 24, Nummer 6, November 2011, S. 549–555, doi:10.1097/YCO.0b013e32834b7c5f. PMID 21918448 (Review).
- ↑ D. J. Miklowitz: Adjunctive psychotherapy for bipolar disorder: state of the evidence. In: The American journal of psychiatry. Band 165, Nummer 11, November 2008, S. 1408–1419, doi:10.1176/appi.ajp.2008.08040488. PMID 18794208, PMC 2613162 (freier Volltext) (Review).
- ↑ M. Hautzinger, T. D. Meyer: Psychotherapie bei bipolaren affektiven Störungen: Ein systematischer Überblick kontrollierter Interventionsstudien. In: Der Nervenarzt. Band 78, Nummer 11, November 2007, S. 1248–1260, doi:10.1007/s00115-007-2306-0. PMID 17604972 (Review) (Leseprobe S. 1248–1249.).
- ↑ Hunsley John; Elliott Katherine; Therrien Zoé: The Efficacy and Effectiveness of Psychological Treatments. Canadian Psychological Association, S. 12, 10. September 2013, abgerufen am 8. März 2021 (englisch).
- ↑ a b Hans Thiersch, Klaus Grunwald, Stefan Köngeter: Lebensweltorientierte Soziale Arbeit. In: Werner Thole (Hrsg.): Werner Thole. VS-Verlag für Sozialwissenschaften, Wiesbaden 2012, S. 175–195.
- ↑ Blush, Douglas; Klein, Lisa J. (Regie): Of Two Minds [Film]. Docurama, U.S. Kanada 2013.
- ↑ K. Leopold et al: Prävention bipolarer Störungen. Nervenarzt, 84. Jahrgang, Heft 11, 2013, S. 1310–1315, abgerufen am 12. Februar 2016.
- ↑ Kathleen R. Merikangas, Hagop S. Akiskal, Jules Angst, Paul E. Greenberg, Robert M. A. Hirschfeld, Maria Petukhova, Ronald C. Kessler: Lifetime and 12-Month Prevalence of Bipolar Spectrum Disorder in the National Comorbidity Survey Replication. In: Archives of General Psychiatry. 64. Jahrgang, Nr. 5, 1. Mai 2007, S. 543–553, doi:10.1001/archpsyc.64.5.543 (englisch, jamanetwork.com [abgerufen am 7. August 2022]).
- ↑ Eberhard J. Wormer: Bipolar. Leben mit extremen Emotionen. Depression und Manie. – Ein Manual für Betroffene und Angehörige. München 2002, S. 47–54.
- ↑ Jörg Walden, Heinz Grunze: Bipolare affektive Störungen. Ursachen und Behandlung. Stuttgart / New York 2003, ISBN 3-13-104993-6, S. 7 f.
- ↑ J. Angst, A. Marneros: Bipolarity from ancient to modern times: conception, birth and rebirth. In: Journal of Affective Disorders. Band 67, Nummer 1–3, Dezember 2001, S. 3–19. PMID 11869749 (Review), (PDF)
- ↑ Eberhard J. Wormer: Bipolar. Leben mit extremen Emotionen. Depression und Manie. – Ein Manual für Betroffene und Angehörige. München 2002, S. 131–138.