Schulterluxation
| Klassifikation nach ICD-10 | |
|---|---|
| S43.0 | Luxation Schultergelenk [Glenohumeralgelenk] |
| M24.41 | Habituelle Luxation und Subluxation eines Gelenkes: Schulterregion |
| Q68.8 | Sonstige näher bezeichnete angeborene Muskel-Skelett-Deformitäten - Angeborene Luxation der Schulter |
| ICD-10 online (WHO-Version 2019) | |
Unter einer Schulterluxation oder Schultergelenkluxation (lateinisch luxatio humeri, luxatio glenohumeralis) versteht man eine Ausrenkung (Luxation) des Schultergelenks. Die Schulterluxation ist eine der häufigsten Luxationen der großen Gelenke. Sie kann durch einen Unfall (traumatische Luxation) oder anlagebedingt (habituelle Luxation) verursacht sein. Symptome sind eine Einschränkung der Beweglichkeit im Schultergelenk, Schmerzen und eine veränderte Schulterform. Die Therapie erfolgt nach dem Ausschluss von Knochenbrüchen mittels Röntgenbildern durch eine Reposition. Eine operative Therapie kann bei Komplikationen und wiederholten Luxationen notwendig werden.
Formen
[Bearbeiten | Quelltext bearbeiten]Eine traumatische Luxation wird durch eine hebelnde Krafteinwirkung auf den gestreckten Arm verursacht, typischerweise von vorne bei Außenrotation und Abduktion, wie z. B. beim Handballspieler mit ausgestrecktem Wurfarm oder beim Abfangen eines Sturzes. Die erstmalige Luxation tritt meist beim jungen Erwachsenen auf. Nach einem solchen Trauma können schon bei geringeren Kräften rezidivierende Luxationen auftreten. Die Gründe dafür sind verbliebene Schäden am Kapsel-Band-Apparat, Abriss des labrum glenoidale (Bankart-Läsion), Knochenbrüche (Frakturen sowie Knorpel-, Muskel- und Nervenschäden).
Für die habituelle Luxation werden prädisponierende Faktoren verantwortlich gemacht, obgleich die Ätiologie und Pathogenese bis heute nicht vollständig geklärt sind. Dies können unter anderen Anomalien der Gelenkkapsel, Fehlbildungen der Gelenkpfanne, Bindegewebsschwäche (Ehlers-Danlos-Syndrom, Marfan-Syndrom) oder Fehlinnervation der Muskulatur sein. Die Erstluxation ist meist nach vorne gerichtet und tritt vorwiegend bei jungen Patienten ohne adäquates Trauma auf.
Nach der Richtung der Luxation unterscheidet man vier verschiedene Luxationsformen. Die vordere Schulterluxation (lat. luxatio subcoracoidea) ist mit über 90 % die häufigste Schulterluxation. Eine Luxation nach hinten unten wird als luxatio infraspinata bezeichnet. Bei der luxatio infraglenoidalis bzw. axillaris ist der Oberarmkopf nach unten (lat. kaudal) ausgerenkt. Eine seltene Luxation ist die luxatio erecta, bei der der Oberarmkopf ebenfalls nach kaudal ausgekugelt ist bei zusätzlich senkrecht nach oben gehaltenem Arm.
Symptome
[Bearbeiten | Quelltext bearbeiten]Das Schultergelenk ist federnd fixiert, es besteht ein Spontan- und Bewegungsschmerz. Der Arm steht bei der vorderen Luxation meist in Abduktion und Außenrotation und wird mit dem gesunden Arm gehalten.[1] Die Schulterkontur ist eher eckig, da der Musculus deltoideus bei nach kaudal verschobenem Oberarm straff über das Acromion gespannt wird. Die Gelenkpfanne ist leer und der Humeruskopf in den Weichteilen zumeist unterhalb der äußeren Clavicula tastbar. Bei der Schädigung von axillären Gefäßen oder Nerven kommt es zu Störungen der Durchblutung, Motorik und Sensibilität im Arm.
Diagnostik
[Bearbeiten | Quelltext bearbeiten]

Grundlage ist die Anamnese (Unfallmechanismus) und körperliche Untersuchung (Funktionseinschränkung). Dabei muss insbesondere die Schädigung von Blutgefäßen und Nerven beachtet und dokumentiert werden. Durch Röntgenbilder in verschiedenen Ebenen wird die Diagnose gesichert und eine Fraktur ausgeschlossen. Zum Ausschluss einer Bankart-Läsion (s. u.) kann eine MRT-Aufnahme angefertigt werden.
Therapie
[Bearbeiten | Quelltext bearbeiten]Im Rahmen der Ersten Hilfe sollte jede Bewegung des Armes vermieden werden (Ruhigstellung). Eine lokale Kühlung kann die entstehende Schwellung und Schmerzen lindern. Grundsätzlich sollte über einen Notruf der Rettungsdienst alarmiert werden, um einen schonenden Transport und gegebenenfalls notwendige Behandlung vor Ort durchführen zu können.
Die Zurückverlagerung der Luxation von außen ohne eine Operation wird geschlossene Reposition genannt und sollte möglichst schnell erfolgen, da wegen Muskelanspannung und Anschwellung die Reposition mit zunehmender Dauer der Luxation schwieriger wird. Wenn durch die Luxation Nerven (insbesondere Nervus axillaris) oder Gefäße eingeklemmt sind, kann eine verzögerte Reposition zu bleibenden Schäden führen. Grundsätzlich wird in den Leitlinien[2] eine Zurückhaltung bei der sofortigen Notfall-Reposition noch am Unfallort empfohlen, da erst ein Röntgenbild angefertigt werden sollte, um einen begleitenden Knochenbruch auszuschließen. Ein blinder Repositionsversuch bei nicht erkanntem Knochenbruch könnte nämlich zu zusätzlichen Verletzungen führen.
Daher wird in Leitlinien empfohlen, die Entscheidung für oder gegen einen sofortigen Repositionsversuch ohne vorheriges Röntgenbild in jedem Einzelfall von bestimmten Kriterien abhängig zu machen. Gegen einen Repositionsversuch spricht eine kurze Transportzeit zum nächsten geeigneten Krankenhaus, erhaltene Durchblutung des Armes, erhaltene Nervenfunktionen und geringe Repositionserfahrung des Helfers. Eine Notfallreposition sollte in Erwägung gezogen werden bei langer Transportzeit in das nächste Krankenhaus, Durchblutungsstörungen, Nervenschäden mit Empfindungsstörungen und erfahrenem Helfer vor Ort.
In jedem Fall sollte der Patient bei Schmerzen ausreichend Schmerzmittel erhalten, um die Schmerzen während des Transportes oder des Repositionsversuches zu lindern. Durch Schmerzmittel und gegebenenfalls zusätzlich verabreichte Beruhigungsmittel entspannt sich dabei auch die Muskulatur, was eine Reposition erleichtert. In schweren Fällen kann sogar eine kurze Narkose mit kompletter Muskelentspannung notwendig sein, um die Reposition zu ermöglichen.
Folgende manuelle Techniken sind im Gebrauch: Bei der Reposition nach Hippokrates, wiedererfunden[3] von Astley Cooper, übt der Arzt Zug auf den gestreckten Arm aus, während er den eigenen Fuß als Widerlager in der Achsel des Patienten platziert.[4] Bei der Reposition nach Arlt wird der Zug mit einer Stuhllehne als Widerlager durchgeführt, bei der Repositionierung nach Kocher wird der Arm per Adduktion (Ellenbogen an den Körper) – Außenrotation – und Elevation (Anheben) mit Hilfe der dadurch entstehenden Hebelwirkung an der Gelenkspfanne reponiert. Die Reposition erfordert eine Analgosedierung. Anschließend wird das Gelenk für ein bis drei Wochen – je nach Schweregrad, Luxationsursache und Umständen – in einem Gilchrist- oder Desault-Verband ruhiggestellt. Die Dauer einer Ruhigstellung ist gegenüber der damit verbundenen Gefahr einer Schulterversteifung abzuwägen, die bei älteren Patienten eher zu erwarten ist.
Indikationen für eine operative Therapie sind eine nicht gelingende geschlossene Reposition, Komplikationen (Gefäß/Nerven-Schäden, Hill-Sachs-Läsion, Bankart-Läsion) sowie rezidivierende Luxationen. Dies kann je nach Anlass arthroskopisch oder offen durchgeführt werden.
Komplikationen
[Bearbeiten | Quelltext bearbeiten]
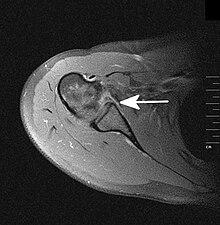
Als Hill-Sachs-Delle bezeichnet man eine Knochenimpression am Humeruskopf. Sie kann durch eine Unterfütterung mit Spongiosa oder eine Drehosteotomie (nach Weber, nur noch selten angewandt) behandelt werden. Unter einer Bankart-Läsion versteht man den Abriss des knorpeligen Labrum glenoidale inferius von der Gelenkpfanne. Daraus kann eine vordere Schulterinstabilität resultieren. Die operative Therapie besteht in einer arthroskopischen Refixierung (Bankart-repair) oder einer Rekonstruktion mittels eines Knochenspans, z. B. in der Technik nach Latarjet. Beide Läsionen sind Risikofaktoren für ein rezidivierendes Auftreten weiterer Luxationen.
In einer retrospektiven Studie an der Universitätsklinik Balgrist in Zürich wurden die beiden Verfahren zur vorderen Schulterstabilisierung miteinander verglichen. Dabei wurden 93 Schultern mit einer Latarjet-Operation versorgt, 271 Schultern erhielten einen arthroskopischen Bankart-repair. Mit dem Ergebnis waren nach knapp über mittleren zehn Jahren Follow-up nach der Operation signifikant weniger Patienten in der Latarjet-Gruppe unzufrieden (3 % gegen 13 %). Eine erneute Schulterluxation trat in 1 % gegen 13 % auf, eine Subluxation in 2 % gegen 19 % auf, und eine subjektive Instabilität beklagten 11 % gegen 42 %. Aufgrund von Instabilität musste in 1 % gegen 21 % ein erneuter Eingriff vorgenommen werden.[5]
Daneben kann es zu Begleitverletzungen von Knochen, Gefäßen und Nerven oder der Rotatorenmanschette kommen.
Literatur
[Bearbeiten | Quelltext bearbeiten]- J. R. Siewert: Chirurgie. 7. Auflage. Springer, Berlin 2001, ISBN 3-540-67409-8.
- A. Ficklscherer: BASICS Orthopädie und Unfallchirurgie.Elsevier, 2012, ISBN 978-3-437-42208-9.
- S1-Leitlinie (PDF; 702 kB) „Schulterluxation, rezidivierend und habituell“ der Deutschen Gesellschaft für Orthopädie und orthopädische Chirurgie und des Berufsverbandes der Ärzte für Orthopädie, zuletzt aktualisiert 2009
Weblinks
[Bearbeiten | Quelltext bearbeiten]Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ M. Holland, T. Pohlemann: Schulter und Schultergürtel. In: H.-P. Scharf, A. Rüter (Hrsg.): Orthopädie und Unfallchirurgie. Facharztwissen nach der neuen Weiterbildungsordnung. 1. Auflage. Urban & Fischer - Elsevier, München 2009, ISBN 978-3-437-24400-1, 24.6, S. 464 ff.
- ↑ AWMF online: Leitlinien der Deutschen Gesellschaft für Unfallchirurgie: Schultergelenk-Erstluxation. Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften, AWMF-Leitlinien-Register Nr. 012/012, Entwicklungsstufe 1
- ↑ Nicolai Guleke: Kriegschirurgie und Kriegschirurgen im Wandel der Zeiten. Vortrag gehalten am 19. Juni 1944 vor den Studierenden der Medizin an der Universität Jena. Gustav Fischer, Jena 1945, S. 22.
- ↑ Die Einrenkung nach Hippokrates erfolgte, gemäß einem Kommentar von Galenos, in der Antike durch Positionierung des Patienten auf einem „thessalischen“ Stuhl mit gerade aufsteigender Rückenlehne. Der Arm wurde dabei so über die Stuhllehne gelegt, dass sich deren obere Kante in der Achselhöhle befindet. Auch Flügeltüren mit einem dazwischen angebrachten Balken wurden verwendet. Vgl. Jutta Kollesch, Diethard Nickel: Antike Heilkunst. Ausgewählte Texte aus dem medizinischen Schrifttum der Griechen und Römer. Philipp Reclam jun., Leipzig 1979 (= Reclams Universal-Bibliothek. Band 771); 6. Auflage ebenda 1989, ISBN 3-379-00411-1, S. 198, Anm. 3–4 (zu Hippokrates, Über das Einrenken der Gelenke, Kap. 7).
- ↑ Stefan M. Zimmermann, Max J. Scheyerer, Mazda Farshad, Sabrina Catanzaro, Stefan Rahm, Christian Gerber: Long-term restoration of anterior shoulder stability: A retrospective Analysis of artrhoscopic Bankart repair versus open Latarjet procedure. The Journal of Bone & Joint Surgery 2016, Band 98-A, Ausgabe 23 vom 7. Dezember 2016, Seiten 1954–1961; DOI:10.2106/JBJS.15.01398