Fettleber
| Klassifikation nach ICD-10 | |
|---|---|
| K70.0 | Alkoholische Fettleber |
| K76.0 | Fettleber (fettige Degeneration), anderenorts nicht klassifiziert |
| ICD-10 online (WHO-Version 2019) | |
Die Fettleber (lateinisch Steatosis hepatis, von altgriechisch στέαρ stéar, deutsch „Fett, Talg“ und altgriechisch ἧπαρ hepar, deutsch „Leber“) ist eine häufige Erkrankung der Leber mit in der Regel reversibler Einlagerung von Fett (Triglyceriden) in die Leberzelle (Hepatozyt) in Form von Fettvakuolen, z. B. durch Überernährung (Hyperalimentation), durch diverse genetisch bedingte Fettstoffwechselstörungen (z. B. Abetalipoproteinämie), Alkohol- oder Medikamentenmissbrauch, Toxine und andere Gifte, Diabetes mellitus, Schwangerschaft, Eiweißmangel, Leberstauung, Leberteilentfernung oder auch Bypassoperationen, die Teile des Dünndarms ausschalten.[1]
Lassen sich neben der Fettablagerung auch Zeichen einer Entzündung (erhöhte „Leberwerte“ = erhöhte Transaminasen) nachweisen, spricht man von einer Fettleberhepatitis (Steatohepatitis). Eine Fettleber bleibt häufig lange Zeit unerkannt; unter anderem weil sie keine Schmerzen verursacht. Dann kann sie sich zu einer lebensbedrohlichen Leberzirrhose entwickeln, in deren Verlauf es zu schwerwiegenden Komplikationen wie Aszites, Varizenblutungen und hepatischer Enzephalopathie kommen kann. Die hepatische Enzephalopathie gilt als Marker für einen besonders drastischen Verlauf der Leberzirrhose.[2] Durch die steigende Zahl von Menschen mit Adipositas und metabolischem Syndrom steigt die Bedeutung der Fettleberhepatitis (MASH) und ihrer Vorstufe, die metabolische Dysfunktion-assoziierte steatotische Lebererkrankung (MASLD),[3] als Ursachen für die Leberzirrhose stetig an. Manche Prognosen sprechen von einer um bis zu 56 % erhöhten MASH-Prävalenz für China, Frankreich, Deutschland, Italien, Japan, Spanien, Großbritannien und die Vereinigten Staaten bis zum Jahr 2030.[4][5]
Pathophysiologie
[Bearbeiten | Quelltext bearbeiten]Die Fettleber beruht auf einer Störung des Fettsäure- und Triglyceridstoffwechsels der Leberzelle und kann daher unterschiedliche Ursachen haben. Ein sehr großer Teil der Fettlebererkrankungen beruht auf einem Missverhältnis zwischen der Energiezufuhr durch Lebensmittel und dem Energieumsatz durch Bewegung, welches zu einer positiven Energiebilanz führt. Überschüssige Energie speichert der Stoffwechsel als Körperfett, u. a. eben auch an der Leber. Aus diesem Grund werden Fettleber und Übergewicht in Verbindung gebracht.
Häufig sind auch hereditäre (erbliche) Stoffwechselstörungen, bei denen die Bildung von Lipiden in der Leber und ihre Ausschleusung aus dem Organ gestört (gesteigert oder vermindert) sind. Diese Steatosen aufgrund hereditärer Stoffwechselstörungen oder Enzymdefekte stehen in der Regel in keinem direkten Zusammenhang mit Übergewicht oder Fehlernährung.[6] Dies gilt ebenso für Leberverfettungen in Folge systemischer Erkrankungen wie bspw. Morbus Wilson, Hämochromatose und Abetalipoproteinämie und ähnliche Erkrankungen. Bei normalgewichtigen Patienten mit einer Leberverfettung sollte daher stets nach einer zugrunde liegenden Erkrankung gesucht werden.[7]
Häufig sind Leberverfettungen bei Alkoholkrankheit. Alkohol ist mit einem Brennwert von 29,7 kJ/g (= 7,1 kcal/g) sehr energiereich. Durch die Metabolisierung mit Hilfe des Enzyms Alkoholdehydrogenase (ADH) entsteht zunächst das Zwischenprodukt Acetaldehyd. Dieses wird durch die Aldehyd-Dehydrogenase 2 (ALDH-2) zu Acetat verstoffwechselt, welches wiederum unter Reaktion mit Coenzym A und ATP zu dem Energieträger Acetyl-CoA reagieren kann. Beim Abbau von Alkohol durch ADH wird NADH im Exzess produziert, sodass der NADH/NAD-Quotient erhöht ist. Das bedeutet, dass gebildetes Acetyl-CoA nicht abgebaut werden kann und für die Fettsäurebildung v. a. in der Leber genutzt wird (bei erhöhten ATP-Mengen in der Leber wird der Citratzyklus gehemmt). Da das Acetaldehyd das Transportsystem für Fette schädigt, welche die Leber verlassen sollen, können die Fette die Leber nicht verlassen. Die Fettsäuren werden zu Triglyceriden (Fett) verestert. Diese bleiben in der Leber, und es entsteht eine Fettleber. Die Triglyceridkonzentration beim gesunden Menschen in der Leber beträgt etwa 5 %, bei der Fettleber kann sie bis zu 50 % betragen. Diese Leberverfettung ist anfangs vollständig reversibel und führt nur mit der Zeit zu einer irreparablen Schädigung.[8] Ihre Entwicklung im Zusammenhang mit anhaltenden, oft chronischen Entzündungsreaktionen verläuft also häufig über Jahre oder Jahrzehnte hinweg unbemerkt. Ähnlich der physiologischen Wundheilung kommt es bei der reaktiven Fibrosierung zu einer Bindegewebsvermehrung und zu Regeneratknoten, die bei kurzfristiger Schädigung innerhalb weniger Tage abheilen. Bei persistierender Schädigung verändert sich jedoch die Läppchen- und Gefäßarchitektur, bis die Leber vernarbt und somit zirrhotisch wird. Ist dieser Prozess der Organdestrukturierung einmal abgeschlossen, lässt er sich in der Regel nicht mehr umkehren – man spricht von einer Leberzirrhose.[9] Diese kann zu schweren Komplikationen wie Aszites, Varizenblutungen und hepatischer Enzephalopathie führen.
Fettleber kann auch als Folge von chronischer Mangelernährung (beispielsweise Unterernährung) auftreten, insofern auch bei Appetitlosigkeit. Aus Kohlenhydraten (Abbaueinheiten der Kohlenhydrate → Monosaccharide wie z. B. Glucose) wird im Regelfall in der Leber Glykogen gebildet und gespeichert. Dieses stellt Energie durch Glykogenolyse schnell bereit. Sind die Kohlenhydratspeicher leer, setzt die Glukoneogenese ein. Dabei wird Glukose in Leber und Niere aus Nicht-Kohlenhydratvorstufen synthetisiert, z. B. glukoplastischen Aminosäuren, die vor allem bei Hunger aus abgebautem Muskelprotein gewonnen werden. Wird infolge Mangelernährung oder Hunger nicht genügend Eiweiß (0,8 g/kg Körpergewicht täglich) zugeführt, kommt es zur Störung der Glukoneogenese, weil die zur Fettverbrennung erforderliche Energie aus Muskel- und Bindegewebszellen nicht ausreichend verfügbar ist. Es kommt zur Ablagerung der nicht verstoffwechselten Fette (Triglyceride) an und in der Umgebung der Leber.
Durch eine Erhöhung des Proteins SHBG kommt es zu einer Erhöhung des Risikos für Altersdiabetes.[10]
Einteilung
[Bearbeiten | Quelltext bearbeiten]- 1. Einfache Fettleber
- 1.1. Metabolische Dysfunktion-assoziierte steatotische Lebererkrankung (MASLD = Metabolic Dysfunction-associated Steatotic Liver Disease)
- 1.2. Alkoholische Fettleber (AFLD = Alcoholic fatty liver disease)
- 2. Fettleberentzündung
- 2.1. Metabolische Dysfunktion-assoziierte Steatohepatitis (MASH = Metabolic Dysfunction-associated Steatohepatitis)[11]
- MASH Grad 0 Fetteinlagerung ohne Entzündung
- MASH Grad 1 Fetteinlagerung mit leichter Entzündung
- MASH Grad 2 Fetteinlagerung mit mittlerer Entzündung
- MASH Grad 3 Fetteinlagerung mit starker Entzündung.
- 2.2. Alkoholische Fettleberentzündung (ASH = Alkoholische Steatohepatitis)
- 2.1. Metabolische Dysfunktion-assoziierte Steatohepatitis (MASH = Metabolic Dysfunction-associated Steatohepatitis)[11]
- 3. Fettleberzirrhose
Die einfache Fettleber kann über Jahre unbemerkt und symptomlos verlaufen. Wenn eine Entzündung der Leber (Steatohepatitis) nachzuweisen ist, so kann die Erkrankung fortschreiten bis zur Leberzirrhose (in ca. 10 % der Fälle) und letztlich bis zum hepatozellulären Karzinom. In diesen späten Krankheitsstadien kommt es häufig zu schwerwiegenden Komplikationen einer Leberzirrhose wie Aszites, Varizenblutungen und hepatischer Enzephalopathie.
Die Fettleber ist eine häufige Erkrankung. Ca. 25 % der erwachsenen westlichen Bevölkerung haben eine Fettleber. Die Ursache der Fettleber liegt vermutlich in ungesunder Lebensweise. Sie ist assoziiert mit Übergewicht, Diabetes und mangelnder körperlicher Aktivität. Wahrscheinlich ist die Leberverfettung ein frühes Zeichen des metabolischen Syndroms, des Prädiabetes.
Diagnostik
[Bearbeiten | Quelltext bearbeiten]
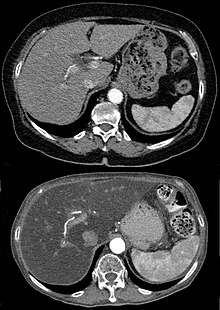
Eine Leberverfettung fällt meistens in einer Sonographie durch Vergrößerung und erhöhte Echogenität im Vergleich mit der Niere[12] sowie durch eine plumpe Form oder in einer Computertomographie oder Magnetresonanztomographie auf. Wenn aus anderen Gründen eine Biopsie der Leber durchgeführt wird, lässt sich die Fettleber auch histologisch sichern. Laborchemisch lässt sich kein sicherer Nachweis führen, allerdings fallen oft leicht erhöhte Transaminasen und eine erhöhte γ-GT auf.[13] Es gibt auch die Möglichkeit, mit Hilfe von Körpergröße, Körpergewicht, γ-GT, Triglyceriden und Bauchumfang den Fettleber-Index zu berechnen, der die Wahrscheinlichkeit für das Vorliegen einer Fettleber vorhersagen kann.[14] Der Schweregrad kann mittels spezieller Kernspintomographie- oder Elastographie-Methoden bestimmt werden.[15]
Therapie
[Bearbeiten | Quelltext bearbeiten]Die Behandlung einer Leberverfettung hat sich stets nach der zugrunde liegenden Ursache zu richten. Da diese sehr verschieden sein kann, unterscheiden sich auch die Therapien entsprechend deutlich.[16] Eine Fettleber (ohne Zeichen einer Leberentzündung) hat meist nur geringen Krankheitswert. Da sie jedoch in eine Steatohepatitis übergehen kann und es sich um ein frühes Zeichen des metabolischen Syndroms handeln kann, muss sie medizinisch abgeklärt und frühzeitig behandelt werden.
- Nutritiv (ernährungsbedingt) erworbene Leberverfettungen werden vor allem mit ernährungstherapeutischen Maßnahmen behandelt. Hierbei genügt oftmals eine kalorienreduzierte, ausgewogene, gesunde Ernährungsweise, um die Fetteinlagerungen vollständig rückzubilden. Beim Vorliegen eines starken Übergewichts (Adipositas) sollte prophylaktisch eine kalorienreduzierte Ernährung in Erwägung gezogen werden.[17]
- Toxisch bedingte Leberverfettungen (Alkohol, Medikamente, Drogen, Gifte) werden durch das Weglassen der auslösenden Substanz behandelt. Akute Leberschäden durch Paracetamol werden mit dem Gegenmittel Acetylcystein behandelt.[18]
- Bei nicht ernährungsbedingten Leberverfettungen (bspw. bei erblichen Mitochondriopathien, Speicherkrankheiten und Störungen der β-Oxidation), die auch schlanke Menschen betreffen können, steht eine diätische Behandlung nicht im Vordergrund. Meist kommen, neben ursächlichen Behandlungen des zugrunde liegenden Defekts, die Zellmembran stabilisierende Medikamente, Antioxidantien oder Lipidsenker zum Einsatz.[19]
Gewebe
[Bearbeiten | Quelltext bearbeiten]Histologisch unterscheidet man die großtropfige (makrovesikuläre) Form mit Verdrängung des Zellkerns an den Rand und die kleintropfige (mikrovesikuläre) Leberzellverfettung sowie Übergangsformen. Die großtropfige Form kommt z. B. bei der ASH (alkoholische Steatohepatitis) vor, die kleintropfige z. B. bei der Schwangerschaftsfettleber.[20]
Siehe auch
[Bearbeiten | Quelltext bearbeiten]Literatur
[Bearbeiten | Quelltext bearbeiten]- S2k-Leitlinie Nicht-alkoholische Fettlebererkrankungen der Deutschen Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS). In: AWMF online (Stand 2022)
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Wahrscheinlichkeit einer Leberverfettung ermitteln (Fettleber-Index)
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Classen, Diehl, Kochsieck: Innere Medizin. 5. Auflage. Urban & Fischer-Verlag, München 2004, ISBN 3-437-42830-6, S. 1260–1262.
- ↑ P. Jepsen et al. In: Hepatology, 2010, 51, S. 1675–1682.
- ↑ Gelbe Liste Online: Neue Fachbegriffe für Fettlebererkrankungen | Gelbe Liste. Abgerufen am 27. Januar 2024.
- ↑ PMID 27722159 PMC 5040943 (freier Volltext)
- ↑ PMID 29886156
- ↑ S. P. Singh, B. Misra, S. K. Kar: Nonalcoholic fatty liver disease (NAFLD) without insulin resistance: Is it different? In: Clin Res Hepatol Gastroenterol. 2014 Dec 17. doi:10.1016/j.clinre.2014.08.014
- ↑ Johannes Weiß, Monika Rau, Andreas Geier: Nichtalkoholische Fettlebererkrankung Epidemiologie, Verlauf, Diagnostik und Therapie. In: Deutsches Ärzteblatt. Jg. 111, Heft 26 vom 27. Juni 2014.
- ↑ Gertrud Rehner, Hannelore Daniel: Biochemie der Ernährung. 3. Auflage. Spektrum Akademischer Verlag, 2010, ISBN 978-3-8274-2041-1, S. 491.
- ↑ C. Hellerbrand: Klinisches Management der Leberzirrhose. 2014, Band 1, S. 6–11.
- ↑ J. E. Nestler: Sex hormone-binding globulin and risk of type 2 diabetes. In: N Engl J Med. 361(27), 31. Dez 2009, S. 2676–2677; author reply 2677–2678, PMID 20050388; Abstract verfügbar auf nejm.org, abgerufen am 8. Januar 2009.
- ↑ M. D. Zeng, J. G. Fan, L. G. Lu, Y. M. Li, C. W. Chen, B. Y. Wang, Y. M. Mao: Guidelines for the diagnosis and treatment of nonalcoholic fatty liver diseases. In: Journal of Digestive Diseases. 9, 2008, S. 108–112. doi:10.1111/j.1751-2980.2008.00331.x.
- ↑ Carol M. Rumack, Stephanie R. Wilson, J. William Charboneau: Diagnostic Ultrasound. 2011, ISBN 0-323-05397-1, S. 96.
- ↑ Classen, Diehl, Kochsieck: Innere Medizin. 5. Auflage. Urban & Fischer-Verlag, München 2004, ISBN 3-437-42830-6, S. 1311–1315.
- ↑ Giorgio Bedogni, Stefano Bellentani, Lucia Miglioli, Flora Masutti, Marilena Passalacqua: The Fatty Liver Index: a simple and accurate predictor of hepatic steatosis in the general population. In: BMC Gastroenterology. Band 6, 2. November 2006, ISSN 1471-230X, S. 33, doi:10.1186/1471-230X-6-33, PMID 17081293, PMC 1636651 (freier Volltext).
- ↑ T. Karlas, N. Garnov: Nicht-invasive Bestimmung des Leberfettgehalts bei Nicht-alkoholischer Fettlebererkrankung: Vergleich von Controlled Attenuation Parameter (CAP), 1H-MR-Spektroskopie und In-phase/Opposed-phase MRT. In: Ultraschall in Med. 33, 2012, S. A113. doi:10.1055/s-0032-1322644
- ↑ Johannes Weiß, Monika Rau, Andreas Geier: Nichtalkoholische Fettlebererkrankung Epidemiologie, Verlauf, Diagnostik und Therapie. In: Deutsches Ärzteblatt. Jg. 111, Heft 26 vom 27. Juni 2014.
- ↑ Claus Leitzmann, Claudia Müller, Petra Michel, Ute Brehme, Andreas Hahn: Ernährung in Prävention und Therapie: Ein Lehrbuch. 3. Auflage. Hippokrates-Verlag, Stuttgart 2009, ISBN 978-3-8304-5325-3, S. 510.
- ↑ Deniz Cicek u. a.: Fortbildungstelegramm Pharmazie: Acetylcystein. Universität Düsseldorf, 2013, 7, 60–74.
- ↑ Walter Siegenthaler, Hubert Erich Blum: Klinische Pathophysiologie. Georg Thieme Verlag, Stuttgart 2006, S. 874ff.
- ↑ Böcker, Denk, Heitz: Pathologie. 2. Auflage. Urban & Fischer-Verlag, München 2001, ISBN 3-437-42380-0, S. 723–724.