Achillessehnenruptur
| Klassifikation nach ICD-10 | |
|---|---|
| S86.0 | Verletzung der Achillessehne |
| ICD-10 online (WHO-Version 2019) | |
Die Achillessehnenruptur (ASR) bezeichnet den gedeckten (ohne Hautverletzung) Riss der Achillessehne. Sie tritt bei plötzlicher Anspannung der Wadenmuskulatur im Rahmen sportlicher oder sonstiger körperlicher Aktivitäten auf. Meist befinden sich die Patienten im 4. und 5. Lebensjahrzehnt. Die Ruptur kann chirurgisch oder mit einem festen Verband auch konservativ behandelt werden.
Anatomisch-physiologische Grundlagen
[Bearbeiten | Quelltext bearbeiten]
Die Achillessehne – Tendo calcaneus (Achilles) – ist die stärkste Sehne des menschlichen Körpers. Sie setzt am Fersenbeinhöcker (Tuber calcanei) an und vereinigt als gemeinsame Endsehne des Wadenmuskels (Musculus triceps surae) die Endsehnen der drei Wadenmuskeln (M. soleus und Mm. Gastrocnemius medialis und lateralis).
Sie ist Belastungen von 60 bis 100 N/mm² gewachsen, das entspricht bei 80 mm² Fläche einer Tragfähigkeit von bis zu 800 Kilogramm. Ein Riss der Achillessehne bei plötzlicher Anspannung des M. triceps surae tritt daher meist nur bei Vorschädigung durch Über- und Fehlbelastung ein.
Die Sehne erfährt dabei immer wieder kleinere Verletzungen, die die Blutversorgung des Gewebes stören und so zur Degeneration des Gewebes führen. Diese Veränderungen wirken sich am stärksten in einem Bereich 2 bis 6 cm oberhalb des Ansatzes aus (so genannte „Achillessehnentaille“), wo die Sehne am schlechtesten versorgt ist und wo meistens auch der Riss erfolgt. Die Sehne reißt dann plötzlich mit einem lauten peitschenknallähnlichen Geräusch. Die Plantarflexion bzw. der Zehenspitzengang ist danach nur noch sehr eingeschränkt möglich.
Die Achillessehne ist in ihrer mechanischen Stabilität trainierbar, wie experimentell bewiesen wurde. Die verbesserte Stabilität bildet sich aber bei einer Reduktion der körperlichen Aktivität wieder zurück. Daher sind Achillessehnen bei jungen Erwachsenen mit hohem Trainingsaufkommen besonders stabil gegenüber Zugbeanspruchung. Kommt es im Laufe des weiteren Lebens zu einer Sportpause durch Beruf oder Familiengründung, nimmt die Stabilität wieder ab. Bei einer unvermittelten Wiederaufnahme der alten gewohnten Sportaktivitäten im mittleren Lebensalter (40+) ist das Risiko, eine Achillessehnenruptur zu erleiden, besonders hoch. Dabei spielt auch die Position des Fußes gegenüber dem Unterschenkel eine Rolle: Bei Supination und Pronation (seitliche Kippung des Rückfußes im unteren Sprunggelenk) kommt es bei der flächigen Achillessehne zu Kantenbelastungen, die schnell über der maximalen Belastungsfähigkeit der gesamten geraden Sehne liegen und damit am Punkt der größten Kraft zum Primärriss führen, der dann über die gesamte Sehnenbreite propagiert (fortgeleitet) wird. Daher treten nicht bei geradem Antreten, sondern insbesondere bei schrägen Fußpositionen wie beim Tennis oder beim Fußballsport typische Achillessehnenrisse auf.
Ätiologie
[Bearbeiten | Quelltext bearbeiten]Beim Achillessehnenriss handelt es sich in der Regel um eine plötzlich auftretende Durchtrennung der Achillessehne. Nur selten tritt der Achillessehnenriss mit Vorankündigung, beispielsweise durch Achillessehnenschmerzen oder Reizungen, auf. Demzufolge sind überdurchschnittlich häufig sportlich aktive Menschen von einem Achillessehnenriss betroffen. Bei Sportarten, die sich durch schnelle Richtungsänderungen auszeichnen, wie beispielsweise Fußball oder Handball, und so hohe Belastungen für die Achillessehne darstellen, besteht das höchste Risiko für eine Achillessehnenruptur. Etwa 89 Prozent aller Achillessehnenrupturen können diesen indirekten Traumata zugeordnet werden.[1] Es zeigt sich eine Häufung bei sportlich aktiven Männern im Alter von 30 bis 50 Jahren.
Eine seltene andere Ursache einer spontanen Achillessehnenruptur ist die Einnahme eines Antibiotikums aus der Gruppe der Gyrasehemmer, wie beispielsweise Levofloxacin. Ältere Personen und Patienten, die Corticosteroide oder andere Immunsuppressiva einnehmen, sind stärker gefährdet.[1] Erklärt wird dies mit einer vermehrten Expression von Matrix-Metalloproteinasen, welche die Festigkeit der Sehnen vermindern.[2]
Selten sind auch offene Durchtrennungen der Achillessehne, wie sie bei Kontakt der Fersenregion mit scharfkantigen Blechen, Glasscheiben oder z. B. Garteninstrumenten vorkommen können. Hier ist aufgrund der Wunde mit einer höheren Infektionsgefahr und als Begleitverletzungen auch mit Gefäß- oder Nervenläsionen oder mit weiteren Sehnendurchtrennungen zu rechnen. Diese Verletzung muss ausschließlich operativ und zwar dringlich versorgt werden. Die Weiterbehandlung erfordert eine etwas längere Ruhigstellung und spätere Wiederaufnahme der vollen Funktion, weil die scharfe Durchtrennung eine schlechtere Heilungstendenz als die gedeckte Spontanruptur hat.
Inzidenz
[Bearbeiten | Quelltext bearbeiten]Der Riss der Achillessehne ist eine eher seltene Sportverletzung. In einer von 1972 bis 1997 angelegten Studie betrug der Anteil an Achillessehnenverletzungen etwa 2 Prozent (701 von 34.742 erfassten Sportverletzungen).[3] Die Fallzahlen sind gegen Ende des 20. Jahrhunderts in Deutschland deutlich angestiegen. Dies ist im Wesentlichen durch neue Sportarten und zunehmendes Übergewicht in der Bevölkerung bedingt.[1] 1996 gab es in Deutschland 15.000 bis 20.000 Fälle einer Achillessehnenruptur.[4][5] Bei Männern beträgt die Inzidenz in Schottland 6,3 bis 7,3 pro 100.000 Einwohner. Bei Frauen liegt der Wert bei 3 bis 4,7 pro 100.000 Einwohner. Die Inzidenz nahm dabei im Zeitraum von 1980 bis 1995 signifikant zu.[6] Hier spielt vor allem die heute häufige Wiederaufnahme von hochaktivem Sport in den für die Achillessehnenruptur typischen Lebensabschnitten 35+ nach einer berufs- oder familienbedingten Pause eine Rolle.[7]
Diagnostik
[Bearbeiten | Quelltext bearbeiten]
Klinisch findet sich bei ganz frischen Rupturen meist eine tastbare Lücke, am häufigsten wenige Zentimeter oberhalb des Ansatzes am Fersenbein (Calcaneus). Nach einiger Zeit ist der Bereich blutunterlaufen und geschwollen. Gehen auf den Zehenspitzen ist nicht mehr möglich. In Rückenlage kann der Fuß auch nicht mehr plantar (fußsohlenwärts) bewegt werden. Eine Restfunktion kann durch die Sehne des M. tibialis posterior und durch die langen Zehenbeuger simuliert werden. Eine weitere Untersuchung stellt der Thompson-Test dar: Der Patient liegt auf dem Bauch, die Füße hängen über die Kante der Untersuchungsliege. Normalerweise kommt es beim Zusammendrücken der Wade von beiden Seiten zu einer Plantarflexion des Fußes. Ist diese im Seitenvergleich abgeschwächt oder fehlt gänzlich, so ist von einer teilweisen bzw. vollständigen Ruptur auszugehen.
Zum Ausschluss eines knöchernen Ausrisses am Calcaneus sollte eine Röntgenaufnahme (OSG seitlich) erfolgen. Ergänzende Untersuchungen zur Abklärung einer möglichen Ruptur sind Ultraschall und MRT:
Der Vorteil der Sonographie ist die dynamische Untersuchungsmöglichkeit unter funktioneller Beanspruchung. Anhand des Untersuchungsbefundes kann mit der Distanz zwischen den beiden Sehnenenden eine Entscheidung zum Therapieverfahren getroffen werden: Nur geringe Distanz erhöht die Erfolgswahrscheinlichkeit einer funktionell-konservativen Behandlung. Bei großer Distanz sind operative Verfahren zu bevorzugen.
Sollte der Befund auch im Ultraschall nicht sicher beurteilt werden können oder auch bei untypischer Anamnese (ohne adäquates Trauma), ist die Durchführung einer Kernspinuntersuchung (MRT) eine weitere Option: Hier können gut frische, aber auch veraltete Rupturen, Degenerationen wie Kalkeinlagerungen und Teilrupturen nachgewiesen werden. Im Regelfall kann die Diagnose jedoch durch die Anamnese und die klinische Untersuchung gestellt werden.
Behandlung
[Bearbeiten | Quelltext bearbeiten]Prinzipiell kann bei einem Riss konservativ oder operativ vorgegangen werden. Bei einer operativen Therapie kann wiederum zwischen einem „offenen“ Verfahren mit chirurgischer Darstellung des Risses und direkter Sehnennaht und einem minimalinvasiven Verfahren unterschieden werden, bei dem lediglich seitliche Inzisionen für die Naht erfolgen, der eigentliche Riss aber nicht eröffnet wird. Bereits im 18. Jahrhundert entwickelte John Hunter, der sich 1767 selbst beim Tanzen die Achillessehne verletzt hatte, im Tierversuch Verfahren zur subkutanen Operation zerrissener Achillessehenen.[8] Die Therapie-Entscheidung ist u. a. abhängig vom Alter, den Risikofaktoren (Rauchen, arterielle Durchblutungsstörung, Adipositas, Medikamenteneinnahme) und vom allgemeinen und sportlichen Anspruch des Patienten.
Sowohl die offene Operation als auch der minimalinvasive Eingriff werden entweder in örtlicher Betäubung, Regionalanästhesie oder Allgemeinanästhesie (Narkose) durchgeführt. Auch nach einer operativen Behandlung ist eine Ruhigstellung bzw. Schonung des Beines von mehreren Wochen erforderlich. Der Fuß wird zur Entlastung der Sehne anfangs in Spitzfußstellung fixiert (etwa 30° bis 40°) und dann langsam über Wochen in seine Normalstellung zurückgeführt. Engmaschige Kontrollen durch den weiterbehandelnden Arzt sind erforderlich.
Zur Prophylaxe einer bei Fuß- und Unterschenkelverletzungen häufigen Thrombose ist eine angepasste Heparin-Gabe notwendig, solange nicht voll belastet werden darf. Bei Vollbelastung auch innerhalb einer ruhigstellenden Orthese kann ggf. bei Ausschluss von Risikofaktoren (Rauchen, antikonzeptive Hormonbehandlung) auf die medikamentöse Thromboseprophylaxe verzichtet werden.
Konservativ-funktionelle Behandlung (ohne Operation)
[Bearbeiten | Quelltext bearbeiten]Der Fuß wird durch einen festen Verband (z. B. Gips, Spezialschuh, Orthese) für ca. zwei Wochen in Spitzfußstellung ruhiggestellt, wodurch sich die Sehnenenden annähern. Der Heilungsfortschritt kann z. B. mit Ultraschalluntersuchungen überwacht werden. Daran schließt sich die Versorgung mit einem Spezialstiefel an, bei dem zunächst eine Fersenerhöhung eingestellt wird, die Spitzfußstellung also weiter eingehalten wird, und diese in den nächsten sechs Wochen schrittweise verringert wird. Dadurch kann das Risiko erneuter Risse bei der konservativen Therapie auf das Niveau der operativen Behandlungen gesenkt werden. Voraussetzung hierfür ist eine frühe Belastung. Aufgrund der geringen Komplikationen empfiehlt sich die konservative Therapie, falls der Abstand zwischen den beiden gerissenen Enden kleiner als 10 mm ist.[9]

„Offene“ operative Sehnennaht
[Bearbeiten | Quelltext bearbeiten]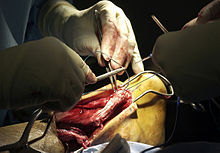
Die gerissenen und auseinandergewichenen Sehnenenden werden freigelegt und durch eine Naht oder Fibrinkleber wiedervereinigt. Es werden einfache Nahttechniken wie Schnürsenkelnähte/Durchflechtung nach Bunnell oder die modifizierte Kessler-Kirchmayr-Sehnennaht verwendet. Bei veralteten Sehnenrissen oder starker Auffaserung der Sehne müssen Sehnenplastiken zur Überbrückung von Achillessehnendefekten durchgeführt und z. T. Nachbarsehnen zur Verstärkung der Achillessehne herangezogen werden (Sehnenplastik durch ein Interponat). Besonders eignet sich dafür die parallel zur Achillessehne verlaufende, funktionell unbedeutende Plantaris-longus-Sehne, die bei mehr als 70 % aller Patienten angelegt ist. Mit einem speziellen Sehnenstripper wird bis zur Wade ein etwa 15 cm langer Sehnenteil entnommen, wobei die Sehne am Fersenbein gestielt gelassen wird. Mit einer speziellen Nadel wird die Sehne nach der üblichen Sehnennaht durchflochten.
Ist die Sehne nahe am Fersenbein gerissen, was selten ist, muss sie direkt am Fersenbein refixiert werden. Hierzu können Knochenanker-Nähte verwendet werden. Beim ebenfalls seltenen knöchernen Ausriss der Sehne direkt aus dem Fersenbein wird das Knochenstück zusammen mit der anhängenden Sehne mittels einer Osteosynthese mit Schrauben wieder am Fersenbeinhöcker fixiert.
Bei veralteten Rupturen mit Defektheilung werden sogenannte Umkipp-Plastiken durchgeführt. Aus der Muskelfaszie des M. triceps surae (Wadenmuskel), der in die Achillessehne mündet, wird ein Streifen mit einem distalen Stiel nach proximal herausgetrennt. Dieser Faszienstreifen wird über die Defektzone in Richtung Fersenbein geklappt (umgekippt) und dort mit resorbierbaren Nähten fixiert. Die Nachbehandlung muss dann vorsichtiger als bei normaler Sehnennaht erfolgen.
Neben dem Risiko erneuter Sehnenrisse kommen Wundheilungsstörungen häufiger vor, besonders bei älteren Patienten und bei Rauchern.
„Minimal-invasive“ operative Sehnennaht
[Bearbeiten | Quelltext bearbeiten]Anders als bei der offenen Operation wird die gerissene Sehne nicht freigelegt, sondern die Sehnenenden werden über kleine Hautschnitte aufgesucht und wieder miteinander verbunden. Ein kleiner querer Hautschnitt auf Höhe der Rissstelle ermöglicht es, die Annäherung der gerissenen Sehnenenden zu kontrollieren. Eine Läsion des Nervus suralis mit entsprechendem Ausfall der Hautsensibilität im Fußbereich tritt häufig auf, da der Nerv außenseitig dort verläuft, wo mehrere kleine Stichinzisionen für die Naht erfolgen. Jedoch treten deutlich seltener Wundheilungsstörungen auf.



Spontanverlauf (Nicht-Behandlung)
[Bearbeiten | Quelltext bearbeiten]Wird eine Achillessehnenruptur nicht erkannt oder nicht behandelt, so bildet sich innerhalb von zwei bis vier Monaten ein Sehnenregenerat (Neosehne) aus, die nur eine kraftlose Funktion im Sprunggelenk ermöglicht. Bedingt ist der Kraftverlust durch die erhebliche Verlängerung der Sehne durch das Narbenregenerat, sodass der Wadenmuskel bei resultierender Sehnenverlängerung von mehreren Zentimetern nicht im optimalen Kraftbereich arbeiten kann. In diesem Fall können trotz intensiven Trainings die alten Spannungsverhältnisse zwischen Muskel und Sehne nicht wiederhergestellt werden. Ähnliche Verläufe werden auch bei Misserfolgen der konservativen Therapie und bei fehlgeschlagenen Operationen beobachtet. Dies ist an einer erheblichen Atrophie der Wadenmuskulatur, Kraftverlust und einem Hinken beziehungsweise Nachziehen des betroffenen Fußes sichtbar.[1][10]
Vergleich der Behandlungsoptionen
[Bearbeiten | Quelltext bearbeiten]Während früher der operativen Behandlung bei sportlich aktiven Patienten der Vorrang gegeben wurde, wird diese Sichtweise durch neuere Studien in den letzten zwei Jahrzehnten zunehmend aufgeweicht. So zeigt z. B. eine englische Studie aus 2014, dass die Gefahr eines erneuten Riss auch bei der konservativen Behandlung durch ein entsprechendes Management-Programm auf 1,1 % gesenkt werden kann.[11] In der Studie wurden auch Leistungssportler konservativ behandelt. In früheren Studien ohne entsprechendes Management werden Re-Rupturquoten von 8 bis 20 % bei der konservativen Therapie und von 3 bis 6 % für die Operation genannt. Auch bei den sonstigen Ergebnissen wie Bewegungsfähigkeit, Kraft im Unterschenkel, die im sogenannten AS-Score gemessen werden, schneidet die konservative Behandlung äquivalent zur Operation ab. Hinsichtlich der möglichen sonstigen Komplikationen (Probleme mit der Operationsnarbe, Infektionen, Nervverletzungen) wird die konservative Behandlung als deutlich vorteilhaft beurteilt.
In einer norwegischen multizentrischen prospektiv randomisierten Studie wurden 2022 die konservative, die offene und die minimalinvasive Therapie bei insgesamt 554 Patienten mit einem primären akuten Achillessehnenriss verglichen, jedoch ohne Leistungssportler, und die Ergebnisse aller drei Verfahren unterschieden sich nach zwölf Monaten nicht signifikant. Zwar gab es in der konservativen Gruppe mit 6,2 % deutlich mehr erneute Risse gegen 0,6 % (je ein Fall) in den beiden chirurgischen Gruppen, aber es traten in 5,2 % Nervenschäden in der minmal-invasiven Gruppe auf, und 2,8 % bei offener Sehnennaht (gegen einen Fall – 0,6 % – in der konservativen Gruppe). Die Hälfte aller erneuten Sehnenrisse wurde in den ersten zehn Wochen beobachtet. Tiefe Wundinfekte wurden in 1,1 % bei konservativer und offener Chirurgie und 1,7 % bei minimalinvasiver Chirurgie beobachtet, kleinere Wundprobleme in 1,7 % bei konservativ behandelten Sehnenrisses, 5,1 % bei offenem Verfahren und 8,1 % bei minimalinvasivem Verfahren.[12] Nach einem Jahr konnten vier von zehn Patienten wieder Sport auf demselben Niveau wie vor dem Riss betreiben und für einen von zwei war das Ergebnis „akzeptabel“, unabhängig von Therapieverfahren.[13]
Rehabilitation
[Bearbeiten | Quelltext bearbeiten]Die Sehne wird bei allen drei Vorgehensweisen üblicherweise für sechs Wochen in einem Unterschenkelgips bzw. in einer Orthese ruhiggestellt. Danach beginnt ein graduell abgestuftes Rehabilitationsprogramm.
In dieser Zeit wird der Fuß zunächst in Spitzfußstellung gehalten, welche dann stufenweise vermindert wird. Besonders in der 8. bis 10. Woche ist die Gefahr eines erneuten Risses hoch. Lockeres Lauftraining auf ebenem Untergrund kann üblicherweise nach zirka vier bis sechs Monaten begonnen werden.
Die geheilte Achillessehne erreicht – wie alle anderen gerissenen Sehnen auch – nie wieder ihre volle Belastungsfähigkeit. Allerdings kommt es durch die immer beobachtete Durchmesserzunahme der geheilten Sehne zu einer gut ausreichenden Stabilität pro Querschnittseinheit. Sie liegt bei optimalem Verlauf bei bis 90 % der gesunden Sehne. Im optimalen Fall kann wieder uneingeschränkt Sport betrieben werden – bis hin zum Leistungssport. Die Gefahr für einen erneuten Riss der Achillessehne (Rezidiv) liegt bei der Anwendung einer therapeutischen Maßnahme bei 1 bis 2 Prozent.[10] und damit etwa gleich hoch wie die Verletzungsgefahr einer gesunden Achillessehne.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Leitlinie Achillessehnenruptur der Deutschen Gesellschaft für Orthopädie und Orthopädische Chirurgie. (PDF; 37 kB) DGOOC online (nicht aktualisiert)
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ a b c d J. Isbach: Die operative Versorgung der Achillessehnenruptur unter Berücksichtigung der Behandlungsergebnisse aus den Jahren 1992 bis 1997. (PDF; 1,9 MB) Dissertation. Universität Münster, 2007.
- ↑ H. Vyas, G. Krishnaswamy: Quinolone-associated rupture of the Achilles’ tendon. In: New England Journal of Medicine. 357, 2007, S. 2067. PMID 18003963.
- ↑ K. Steinbrück: Achillessehnenruptur im Sport - Epidemiologie, aktuelle Diagnostik, Therapie und Rehabilitation. In: Deutsche Zeitschrift für Sportmedizin. 51, 2000, S. 154–160.
- ↑ H. Lill: Aktueller Stand der Behandlung von Achillessehnenrupturen Chirurg. 67, 1996, S. 1160–1165.
- ↑ M. Majewski u. a.: Die frische Achillessehnenruptur: Eine prospektive Untersuchung zur Beurteilung verschiedener Therapiemöglichkeiten. In: Orthopädie. 9, 2000, S. 670–676. PMID 10986713.
- ↑ N. Maffulli u. a.: Changing incidence of Achilles tendon rupture in Scotland: a 15-year study. In: Clin J Sports Med. 9, 1999, S. 157–160. PMID 10512344.
- ↑ M. Gebauer, F. T. Beil, J. Beckmann, A. M. Sárváry, P. Ueblacker, A. H. Ruecker, J. Holste, N. M. Meenen: Mechanical evaluation of different techniques for Achilles tendon repair. In: Arch Orthop Trauma Surg. 2007 Nov;127(9), S. 795–799.
- ↑ Georg Fischer: Chirurgie vor 100 Jahren. Historische Studie. Verlag von F. C. W. Vogel, Leipzig 1876; Neudruck mit dem Untertitel Historische Studie über das 18. Jahrhundert aus dem Jahre 1876 und mit einem Vorwort von Rolf Winau: Springer-Verlag, Berlin / Heidelberg / New York 1978, ISBN 3-540-08751-6, S. 411 und 439.
- ↑ Hao Zhang, Hao Tang, Qianyun He, Qiang Wei, Dake Tong: Surgical Versus Conservative Intervention for Acute Achilles Tendon Rupture. In: Medicine. Band 94, Nr. 45, 13. November 2015, ISSN 0025-7974, doi:10.1097/MD.0000000000001951, PMID 26559266, PMC 4912260 (freier Volltext).
- ↑ a b H. Thermann u. a.: Achillessehnenruptur. In: Orthopäde. 29, 2000, S. 235–250. PMID 10798233 (Review).
- ↑ A. M. Hutchison, C. Topliss, D. Beard, R. M. Evans, P. Williams: The treatment of a rupture of the Achilles tendon using a dedicated management programme. In: Bone Joint J. 97-B, Nr. 4, 1. April 2015, ISSN 2049-4394, S. 510–515, doi:10.1302/0301-620X.97B4.35314, PMID 25820890 (org.uk [abgerufen am 25. März 2017]).
- ↑ Ståle B. Myhrvold, Espen F. Brouwer, Tor K. M. Andresen, Karin Rydevik, Madeleine Amundsen, Wolfram Grün, Faisal Butt, Morten Valberg, Svend Ulstein, Sigurd E. Hoelsbrekken: Nonoperative or Surgical Treatment of Acute Achilles’ Tendon Rupture New England Journal of Medicine 2022, Band 386, Ausgabe 15 vom 14. April 2022, Seiten 1409–1420, DOI: 10.1056/NEJMoa2108447
- ↑ Kristoffer W. Barfod, Per Hölmich: Acute Achilles’ Tendon Rupture — Surgery or No Surgery New England Journal of Medicine 2022, Band 386, Ausgabe 15 vom 14. April 2022, Seiten 1465–1466, DOI: 10.1056/NEJMe2202696