Warze
| Klassifikation nach ICD-10 | |
|---|---|
| B07 | Viruswarzen Verruca simplex Verruca vulgaris |
| ICD-10 online (WHO-Version 2019) | |
Eine Warze (lateinisch Verruca) ist eine häufige, unter Umständen ansteckende, kleine, scharf begrenzte und in der Regel gutartige Epithel-Geschwulst der oberen Hautschicht (Epidermis). Meistens sind Warzen leicht erhaben oder flach. Sie sind auf eine Infektion zumeist mit einem der mehr als 100 verschiedenen „low-risk“ humanen Papillomviren aus der Familie der Papillomaviridae (unbehüllte, doppelsträngige DNA-Viren) zurückzuführen. Die Infektion erfolgt per Kontaktinfektion beziehungsweise Schmierinfektion über kleinste Verletzungen der Haut und der Schleimhäute. Dort infizieren die Viren nur die oberste Schicht der Hautzellen und vermehren sich in deren Zellkernen. Vom Zeitpunkt der Ansteckung bis zur Bildung der Warzen können Wochen bis Monate vergehen. Das besonders ausgeprägte Auftreten von Warzen am ganzen Körper wird in der medizinischen Fachsprache als generalisierte Verrucosis bezeichnet.
Abzugrenzen hiervon sind sowohl die unterschiedlichen Formen von Keratoderma als auch das Fibroma pendulans (Synonyme weiches Fibrom, Fibroma molle, Molluscum simplex), welches auch als Stielwarze oder richtiger als gestieltes Fibrom bezeichnet wird, besonders im Bereich des Halses und der Oberlider auftritt und keine infektiöse Ursache hat.
Vorkommen
[Bearbeiten | Quelltext bearbeiten]
Warzen treten in jedem Alter auf und erscheinen einzeln oder in Gruppen, meistens als scharf begrenzte, flach halbkugelige oder spitze Auswüchse der Haut; selten auch ganz flach, überwiegend an Händen und Füßen. Es handelt sich um Wucherungen der Epidermis. Die Warzen haben in der Regel einen dicken, hornigen, bisweilen etwas zerklüfteten Überzug aus Plattenepithelzellen, unter dem sich weiches, leicht blutendes Gewebe aus Keratinozyten befindet. Durch Aufkratzen von Warzen kann man ihre Ausbreitung auf der Haut herbeiführen, da man mit der auftretenden Blutung und den in ihr enthaltenen infizierten Hautzellen die Viren weiter am Körper verbreitet.
Trotz ihres grundsätzlich gutartigen Charakters können Warzen insbesondere durch weitere Ausbreitung auf der Haut kosmetisch erheblich stören, manchmal an bestimmten Stellen starke Schmerzen verursachen und sich extrem selten auch bösartig (maligne) entwickeln.
Erreger
[Bearbeiten | Quelltext bearbeiten]Eine Infektion mit den warzenverursachenden humanen Papillomviren beziehungsweise nur bei Dellwarzen mit dem Molluscum-contagiosum-Virus (MCV) nimmt im Allgemeinen keinen schwerwiegenden Verlauf. Ausnahmen gibt es bei erheblich vorgeschädigten Menschen, bei Doppel- oder Sekundärinfektionen (siehe auch Infektion). Dies zeigt, dass sich im Laufe der Evolution diese Viren und ihr Reservoirwirt, der Mensch, sehr stark aneinander angepasst haben.
Die Schädigung seines Reservoirwirts ist für ein Virus kein vorteilhafter Effekt, da es zur eigenen Vermehrung auf diesen angewiesen ist. Die dennoch beim Reservoirwirt ausgelösten Symptome sind Nebeneffekte der Infektion. Entscheidend für deren Stärke ist vor allem der Zustand des Immunsystems der betroffenen Person.
Die Rolle des Immunsystems
[Bearbeiten | Quelltext bearbeiten]Auch und gerade bei Infektionen mit Krankheitserregern, die schon an den Menschen als ihren Reservoirwirt angepasst sind, spielt der Zustand des Immunsystems des betroffenen Organismus eine wichtige Rolle. Die Beobachtung, dass bei Virusinfektionen keineswegs alle Kontaktpersonen ebenfalls erkranken, hat verschiedene Ursachen. So kann durch vorherigen Kontakt mit dieser Virusvariante bereits eine Immunität bestehen, die Virendosis oder Virulenz für einen Krankheitsausbruch zu gering sein oder das Immunsystem in der Lage sein, trotz Infektion Krankheitssymptome zu verhindern (inapparente Infektion oder stille Feiung, also die Immunisierung ohne Impfung oder Erkrankung). Bei intaktem Immunsystem und geringer Erregerdosis können Warzen entweder überhaupt nicht erst entstehen, einen weniger schweren Verlauf nehmen oder sich nach einigen Monaten ohne jede Behandlung von selbst zurückbilden.
Da die Immunabwehr bei Kindern noch nicht so ausgereift ist, sind sie auch häufiger von Warzen betroffen. In den ersten vier Lebensjahren erkranken Kinder statistisch betrachtet an bis zu fünf bakteriellen oder viralen Atemwegserkrankungen[1]. In dieser Phase besteht auch ein höheres Risiko einer Infektion mit dem humanen Papillomavirus Typus 1. Im Falle von schmerzhaften Warzen bei Kindern sollten diese jedoch besonders schnell behandelt werden, damit die Kinder keine Ausweichhaltung einnehmen und durch das schiefe Auftreten eine dauerhafte Fehlstellung des Körpers verursachen.
Auch abwehrgeschwächte Menschen wie beispielsweise nach einer schweren Krankheit oder bei Immunsuppression sind besonders gefährdet und auch Raucher haben eine erhöhte Empfänglichkeit für Warzen.[2]
Bei einer schweren Erkrankung des Immunsystems wie beispielsweise einer seltenen idiopathischen CD4-Lymphopenie ist ein Ausbreiten von Warzen am ganzen Körper möglich (Epidermodysplasia verruciformis).[3] In den Medien ist über den Fall des indonesischen Fischers Dede Koswara (der „Baum-Mann“) berichtet worden,[4] bei dem nach einer nachträglich diagnostizierten HPV-2-Infektion über Jahre, neben mehr oder minder großen Warzen am ganzen Körper, besonders an Händen und Füßen zunehmend verhornte Strukturen wucherten, die wie Baumrinde aussahen.[5]
Warzentypen
[Bearbeiten | Quelltext bearbeiten]Man unterscheidet folgende Typen:
Vulgäre Warzen (Stachelwarzen)
[Bearbeiten | Quelltext bearbeiten]
Vulgäre Warzen (Verrucae vulgares), auch gewöhnliche Warzen oder Stachelwarzen, sind mit 70 Prozent die häufigste Warzenart. Es sind zuerst stecknadelkopf- bis erbsengroße, harte und sich vorwölbende Knötchen (Papula), die später verhornen und sich auch beetartig auf der Haut vermehren können. Eine Ausgangswarze ist dann von mehreren kleinen Tochterwarzen umgeben. Sie treten vor allem an Händen, Fingern, Nagelrändern und Fußsohlen auf. Sie werden von dem humanen Papillomvirus (HPV 1, 2, 4, 7) verursacht und per Schmierinfektion übertragen. 20 Prozent der Zwölfjährigen, aber nur 2 bis 3 Prozent aller Erwachsenen, tragen eine (solche) Warze.
Fleischerwarzen Fleischerwarzen sind speziell bei Metzgern an den Händen auftretende, zumeist gutartige vulgäre Warzen. Sie werden von dem humanen Papillomvirus Typ 7 (HPV 7) verursacht und bei stetigen Hautverletzungen bei gleichzeitigem Kontakt mit frischem Fleisch per Schmierinfektion übertragen.[6]
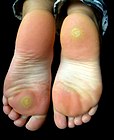
Fußsohlenwarzen
[Bearbeiten | Quelltext bearbeiten]
Fußsohlenwarzen (Verrucae plantares), auch Plantarwarzen, Dornwarzen oder Sohlenwarzen genannt, sind gutartige (benigne) Epithelhyperplasien (Akanthome). Sie werden hauptsächlich von den humanen Papillomviren 1, 2, 4, 60, 63 ausgelöst und per Schmierinfektion übertragen.[7] Selten sind auch die Papillomviren 57, 65, 66 und 156 Verursacher von Plantarwarzen.[8] Nach einer Erstinfektion kann es manchmal Monate dauern, bis sich an der Eintrittsstelle der Viren eine Fußsohlenwarze ausbildet. Nach bisherigen Erkenntnissen erfolgt eine Ausbreitung dieses Warzentyps an der zunächst nur einfach befallenen Fußsohle über Neuinfektionen oder durch oberflächliche Streuung einer bereits bestehenden Warze. Für eine von ihr ausgehende interne Virusverbreitung über den Blutkreislauf (hämatogene Streuung) gibt es keine Hinweise.[7]
Der Begriff Fußsohlenwarzen speziell für Verrucae plantares ist insofern unglücklich, als die Fußsohlen sowohl von gewöhnlichen Warzen (Verrucae vulgares) als auch von den eigentlichen Fußsohlenwarzen (Verrucae plantares) befallen werden können, bei denen man grundsätzlich wiederum zwei verschiedene Typen unterscheidet:[2]
Mosaikwarzen Mosaikwarzen breiten sich nur oberflächlich an Fußsohlen oder Zehenballen zunächst vereinzelt, später bei vergrößerter Anzahl durch oberflächliche Verwachsung in beetartiger Form aus. Die einzelne Warze hat dabei in der Regel die Größe eines Stecknadelkopfes, eine weißliche Färbung und verursacht meist keine Schmerzen. Auch nach beetartiger Ausbreitung bleiben die meisten Betroffenen beschwerdefrei.[7]
Dornwarzen Dornwarzen oder Stechwarzen[9] sind einzelstehende, tief nach innen wachsende (endophytische) Plantarwarzen (Myrmezien). Dieser Warzentyp bildet sich an den Zehenunterseiten und den druckbelasteten Regionen der Fußsohlen aus, wächst dort erheblich in die Tiefe und ist oft von einer Hornschwiele bedeckt. In der Tiefe kann sich der Warzendurchmesser beträchtlich vergrößern und erreicht nicht selten das Doppelte des Ausmaßes an der Hautoberfläche.[10]
Vor allem im Fersenbereich können sehr tief sitzende Dornwarzen außerordentlich große Ausmaße annehmen und sind damit auch nur schwer zu behandeln. Beim Auftreten in der Fortbewegung können Dornwarzen durch die Belastung mit dem Körpergewicht bis an die sehr empfindliche Knochenhaut (Periost) stoßen und lösen dadurch in der Regel dann spätestens beim Gehen heftige Schmerzen aus.[7]
- Verschiedene Fußsohlenwarzen
-
Gewöhnliche Fußsohlenwarzen, wenig druckschmerzhaft
-
Oberflächliche schmerzlose Mosaikwarzen an der Ferse
-
Tiefreichende stark schmerzhafte Dornwarzen an den Sohlen
-
Tiefreichende stark schmerzhafte Dornwarze an der Ferse
-
Schmerzhafte Dornwarzen an den Ballen
Feigwarzen
[Bearbeiten | Quelltext bearbeiten]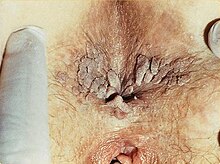
Feigwarzen (Condylomata acuminata), auch Feuchtwarzen, Genitalwarzen oder Spitzwarzen, sind als lokale Variante der Verrucae vulgares zunächst millimetergroße, weißliche oder fleischfarbene Knötchen an den Geschlechtsorganen oder im Analbereich. Sie werden durch das humane Papillomvirus (HPV 6) und das Kondylomavirus (HPV 11) verursacht und per Kontaktinfektion beziehungsweise Schmierinfektion beim Geschlechtsverkehr übertragen. Eine andere Variante der humanen Papillomviren (HPV 16 und HPV 18) ist auch an der Entstehung von Gebärmutterhalskrebs beteiligt.
Dellwarzen
[Bearbeiten | Quelltext bearbeiten]
Dellwarzen (Molluscum contagiosum), auch Mollusca contagiosa, Epithelioma molluscum oder Epithelioma contagiosum, Mollusken oder Schwimmbadwarzen genannt, gehören eigentlich nicht zu den Warzen, obwohl sie wie diese aussehen. Es sind stecknadelkopf- bis erbsengroße Knötchen mit glatter und oft glänzender Oberfläche. Sie haben meistens in der Mitte eine Delle und treten am ganzen Körper auf, besonders an Armen, Händen, Fingern und am Oberkörper. Sie werden auch im Gegensatz zu anderen Warzen vom Molluscum-contagiosum-Virus (MCV) aus der Familie der Poxviridae, einem behüllten doppelsträngigen DNA-Virus (dsDNA), verursacht und per Schmierinfektion oder Kontaktinfektion übertragen.
Flachwarzen
[Bearbeiten | Quelltext bearbeiten]Flachwarzen (Verrucae planae), auch Planwarzen genannt, sind flache, runde oder mehreckige Wucherungen, meistens weich, hautfarben bis graugelb oder auch braun mit einem Durchmesser von einem bis fünf Millimetern. Ihre Oberfläche ist in der Regel stumpf und fein gepunktet. Sie können am ganzen Körper auftreten, meist jedoch im Gesicht oder an Handgelenken, Hand- und Fingerrücken oder auf dem nach außen gerichteten Teilen der Unterarme. Flachwarzen werden von den humanen Papillomviren Typ 10 (HPV 10)[11] und zumeist vom Typ 3 (HPV 3) verursacht und per Schmierinfektion übertragen.[12]
Juvenile Flachwarzen Juvenile Flachwarzen (Verrucae planae juvenilis) werden solche Flachwarzen genannt, die bei Kindern und Jugendlichen vor, während und auch nach der Pubertät,[12] meistens im Gesicht, seltener an Handrücken und Schienbein auftreten.
Pinselwarzen
[Bearbeiten | Quelltext bearbeiten]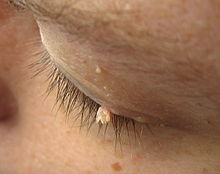
Pinselwarzen (Verrucae filiformes) sind fadenförmige Hautwucherungen, besonders im Gesicht. Bevorzugte Regionen, an denen sie sich gerne ansiedeln, sind Augenlider, Kinn, Halsregion und in der Nähe der Lippen. Sie sind meist weiß bis rosa, häufig mit einer braunen Spitze. Sie werden von humanen Papillomviren verursacht und per Schmierinfektion übertragen.
Alterswarzen
[Bearbeiten | Quelltext bearbeiten]Alterswarzen (Verrucae seborrhoicae), auch senile Warzen genannt, sind rundliche oder ovale, hellbraun bis braunschwarze, linsen- bis bohnengroße, meistens in großer Zahl auf der Hautfläche auftretende Neubildungen bei Erwachsenen überwiegend ab dem 50. Lebensjahr. Sie sind meistens harmlos, manchmal etwas juckend, extrem selten ist eine bösartige Entartung möglich. Der oder die Verursacher dieser Warzen sind nicht bekannt.
Behandlung
[Bearbeiten | Quelltext bearbeiten]Warzen können sich nach einigen Monaten ohne jede Behandlung von selbst zurückbilden, wenn es der Immunabwehr des Körpers gelingt, die verursachenden Viren abzutöten. Die Warzen trocknen dann aus, und die Hornbedeckung schleift sich ab. Nach Abheilung ist jedoch die Wiederkehrquote (Rezidivquote) von Warzen allgemein hoch. Andererseits können sie aber auch von Anfang an jahrelang bestehen bleiben oder sich durch Selbstansteckung zusätzlich noch vermehren. In diesem Fall sind die Warzen dann meistens schwer zu behandeln.
Chirurgische Entfernung
[Bearbeiten | Quelltext bearbeiten]
Reichen die Warzen tief in das Gewebe hinein (Dornwarzen), werden sie gegebenenfalls mit einem sogenannten scharfen Löffel unter lokaler Betäubung ausgeschabt. Je nach Größe und Tiefenausdehnung kommt es zu nachfolgendem Wundschmerz, einer entsprechend langen Heilungsdauer und ggf. Narbenbildung. Da Rückfälle immer möglich sind, versucht man zunächst weniger eingreifende (invasive) Behandlungsformen. Es sind vor allem nach erfolglos operativer Entfernung wiedergekommene Warzen (Rezidivwarzen), die sich durch extreme Schmerzhaftigkeit und Therapieresistenz auszeichnen.[13]
- Warzenentfernung durch Elektrokoagulation
- Die Warzenentfernung durch Elektrokoagulation erfolgt entweder eigenständig oder direkt im Anschluss an eine chirurgische Entfernung. Nach lokaler Betäubung wird die Haut bis zur Basalschicht der Epidermis konzentrisch verschmort. Dadurch werden alle infizierten Zellen abgetötet und Rezidive zu 70 Prozent ausgeschlossen. Allerdings muss bei dieser Methode an den Fußsohlen mit schmerzhafter Narbenbildung gerechnet werden.
- Warzenentfernung mit Laser
- Es gibt zwei Varianten der Warzenentfernung mit Laser: Mit einem CO2-Laserskalpell wird die Warze herausgeschnitten; der Laser ersetzt hierbei den oben erwähnten scharfen Löffel. Auch hier bestehen die eventuell möglichen Nachteile von heftigen Nachschmerzen und Narbenbildung, vor allem an den Fußsohlen. Eine neuere Methode koaguliert durch intensive Pulse aus einem Farbstofflaser die Blutgefäße der Warzenwucherung und trocknet diese nach und nach aus. Diese Methode ist langwierig und benötigt je nach Größe der Warze oder des Warzenbeetes drei bis fünfzehn oder mehr Sitzungen im Abstand von zwei Wochen. Außerdem ist diese Behandlung in der Regel unangenehm bis schmerzhaft, da die Laserpulse als Verbrennungsreiz wahrgenommen werden. Vorteil ist die nichteingreifende (nichtinvasive) Behandlungsart sowie eine, nach bisherigen Erfahrungen, sehr geringe Rückfallgefahr. Bei tiefen Dornwarzen an den Fußsohlen hat sich diese Methode allerdings nicht bewährt.
Kryotherapie (Vereisung)
[Bearbeiten | Quelltext bearbeiten]
Bei der Kryotherapie wird die Warze lokal innerhalb kurzer Zeit auf eine sehr niedrige Temperatur abgekühlt (vereist). Die Abkühlung kann durch mehrere Sekunden andauerndes direktes Aufsprühen von flüssigem Stickstoff (Temperatur −196 °C) aus einem Gerät erfolgen. Sie kann jedoch auch durch direktes Auflegen eines Applikators (Gegenstand, mit dem etwas aufgetragen oder ausgeführt wird) auf die Warze durchgeführt werden. Dabei wird der Applikator mittels eines verdunstenden, unter Druck stehenden Kühlmittels (Dimethylether-Propan-Gemisch) innerhalb von Sekunden auf weniger als −50 °C abgekühlt. Die Dauer dieser Applikation beträgt je nach Größe der Warze meist zwischen 15 und 25 Sekunden.
Durch die starke Abkühlung der Haut entsteht eine lokale Erfrierung, durch die die Blutversorgung der betroffenen oberen Hautzellen unterbunden wird, so dass die von den Viren befallenen Hautzellen absterben. Die gefrorene Haut verfärbt sich während der Behandlung zunächst weiß; es ist durch die Erfrierung ein leichter, ziehender Schmerz zu verspüren. Nach dem Ende der Behandlung taut die behandelte Hautstelle langsam wieder auf und wird rot. Dabei kann ein mehrere Stunden andauernder, unter Umständen starker Schmerz auftreten. Bei dieser Behandlung entsteht im Bereich der lokalen Erfrierung meist eine flüssigkeitsgefüllte Blase unter den abgestorbenen Hautzellen; sie darf nicht aufgestochen werden, damit keine Krankheitserreger in die behandelte Stelle eindringen können. Die Flüssigkeit in der Blase wird mit der Zeit resorbiert. Unter den abgestorbenen Hautschichten bildet sich neue Haut, so dass die abgestorbene Haut nach einiger Zeit abfällt. Wurden alle von den Viren befallenen Hautzellen abgetötet, reicht eine einmalige Behandlung aus, ansonsten kann die Behandlung mehrmals wiederholt werden.
Diese Methode empfiehlt sich für oberflächlich sitzende Warzen. Die letzte Cochrane-Übersichtsarbeit aus dem Jahr 2006 kam zu dem Schluss, dass erstaunlicherweise Wirksamkeitsnachweise fehlen: „Evidence for the absolute efficacy of cryotherapy was surprisingly lacking“.[14] Bei einer jüngeren niederländischen Studie mit 240 Patienten zeigte sich die Kryotherapie bei Warzen an den Händen der Kauterisation mit Salicylsäure überlegen.[15]

Kauterisation
[Bearbeiten | Quelltext bearbeiten]Bei der Kauterisation erfolgt eine Gewebezerstörung durch Erhitzung mittels elektrischen Stroms. Im weiteren Sinne wird auch die Keratolyse mit verschiedenen Ätzmitteln hierunter verstanden.
Keratolytika
[Bearbeiten | Quelltext bearbeiten]Durch ein- bis mehrmals tägliches Auftragen von Salicylsäure- oder Trichloressigsäure-haltigen Lösungen – oder einmal wöchentlich Monochloressigsäure – wird die jeweils oberflächliche Schicht der gewöhnlichen Warze aufgeweicht und kann abgelöst werden. Salicylsäure-haltige Pflaster können über mehrere Tage zur Einwirkung belassen werden. Auch Ameisensäure kann zur Behandlung eingesetzt werden.[16][17] Ein weiteres Mittel zur Verätzung ist ein auf Silbernitrat basierender und anzufeuchtender Stift.
Die Anwendung ätzender Substanzen darf nicht im Gesicht oder Genitalbereich erfolgen. Die gesunde Haut der Umgebung sollte nicht mitbehandelt werden, sondern insbesondere bei Essigsäuren durch vorheriges Auftragen einer gut haftenden, fetthaltigen Creme, Salbe oder Paste (z. B. Vaseline, Zinkpaste) geschützt werden. Bei der Behandlung besteht die Gefahr, dass die Haut einreißt und eine Blutung entsteht, durch die eine Neuinfektion möglich ist.
Bei Dellwarzen kommt auch Kaliumhydroxid zur Anwendung.
Zytostatika
[Bearbeiten | Quelltext bearbeiten]Als Zytostatikum kommen Wirkstoffe wie 5-Fluoruracil (5-FU) oder Podophyllin in Frage. Prinzip der Behandlung mit einem Zytostatikum ist es, die von Warzenviren befallenen Hautzellen daran zu hindern, sich weiter zu teilen, wodurch die Viren absterben und die Warze verschwindet.
Verdünntes 5-Fluoruracil wird, in Kombination mit Salicylsäure für die leichtere Abtragung der oberen Hautschichten, als wässrige Lösung auf die Warze aufgetragen oder direkt in die Warze injiziert. Aufgrund der Giftwirkung von 5-FU darf diese Behandlung nur unter ärztlicher Aufsicht durchgeführt werden und kommt vor allem bei Warzen infrage, die auf andere Behandlungsformen nicht ansprechen oder nur schwach ansprechen.
Podophyllin ist ein hygroskopisches Pulver, das aus der Wurzel des Maiapfels (Podophyllum peltatum) gewonnen wird. Es enthält Lignan, Podophyllotoxin sowie weitere, teilweise zytostatische Stoffe. Es wurde als Salbe, Lack oder alkoholische Tinktur angewendet. Wegen der undefinierten Mischung mit giftigen Beimengungen und der relativ schwachen Wirkung ist es heute weitgehend durch die Reinsubstanz Podophyllotoxin ersetzt worden und wird nur zur Bekämpfung von Genitalwarzen (Condylomata acuminata) angewendet.
Virustatika
[Bearbeiten | Quelltext bearbeiten]Verschiedentlich wurden Cremezubereitungen von Cidofovir versuchsweise zur Bekämpfung von HPV-Infektionen eingesetzt. In vitro führte Cidofovir zur Apoptose HPV-positiver Keratinozyten. In verschiedenen Studien mit wenigen Patienten führte die lokale Verabreichung von einprozentiger Creme oder Gel auf Condylomata acuminata zur Reduktion[18] oder zur kompletten Heilung bei über 50 Prozent der behandelten Patienten. Für therapierefraktäre multiple Verrucae vulgares oder Plantarwarzen wurden in Einzelfallberichten und in einer kleinen Studie mit ein- oder dreiprozentiger Cidofovir-Creme Heilungsraten von 90 bis 100 Prozent berichtet. Systemische Nebenwirkungen von Cidofovir wurden hierbei nicht beobachtet, es kam aber häufig zu lokalen Irritationen. Bei einem Patienten nach Lungentransplantation konnte Cidofovir bei intravenöser Gabe zu akutem Nierenversagen führen, bei weiteren Patienten bei oraler Gabe zu nephrologischen Beeinträchtigungen.[19]
Stimulation des Immunsystems
[Bearbeiten | Quelltext bearbeiten]Der lokal wirkende Immunmodulator Imiquimod soll das Immunsystem an der betroffenen Stelle stärken, um die Viren zu vernichten. Er wird vorwiegend gegen Feigwarzen im Genitalbereich eingesetzt, kann jedoch auch gegen kutane Warzen verwendet werden.[20][21] Auch eine Therapie mit dem in Deutschland auch als Cignolin bezeichneten Dithranol erscheint erfolgversprechend. Hier wird die Induktion einer örtlichen Entzündung ausgenutzt, um das Immunsystem zu stimulieren.[22]
Hausmittel
[Bearbeiten | Quelltext bearbeiten]Die Behandlung mit Klebeband ist in einer kleinen prospektiven Studie 2002 untersucht und für wirksamer als die unzureichend untersuchte Kryotherapie befunden worden (vollständige Heilung der behandelten Warzen: 85 % versus 60 %).[23] 2006 befand eine sechswöchige Studie der Universität Maastricht Klebeband kaum wirksamer als Placebo und Hautreizungen traten bei 15 Prozent der behandelten Schulkinder auf. Langzeituntersuchungen mit besser haftendem Klebeband wären erforderlich.[24]
Ein traditionell verwendetes Hausmittel gegen Warzen ist Knoblauch.[25] Die Wirkung ist umstritten. Eine zelltötende (zytotoxische) und Krebsrisiko senkende (antikanzerogene) Wirkung von Allicin, das durch den Abbau des Knoblauch-Inhaltsstoffes Alliin entsteht, konnte bislang in In-vitro-Untersuchungen (Zellkulturen) gezeigt werden.[26][27] Ebenso gibt es Hinweise auf therapeutische Erfolge bei der Anwendung wässrigen und öligen Knoblauchextraktes.[28]
Pseudomedizin
[Bearbeiten | Quelltext bearbeiten]Eines der im Mittelalter und später noch verwendeten Heilmittel zur Behandlung von Warzen war der Eselsharn und somit ein Therapeutikum aus der sogenannten Dreckapotheke.[29] Zu den pseudomedizinischen Behandlungsmethoden gehört das in der Volksmedizin praktizierte sogenannte „Besprechen“ oder „Wenden“ von Warzen, wie es bis heute von Heilpraktikern und Alternativmedizinern angeboten wird.[30][31][32] Es besteht keine Wirkung über den Placeboeffekt hinaus.[33]
Vorbeugung
[Bearbeiten | Quelltext bearbeiten]Gegen die Erreger der Feigwarzen ist seit 2006 der erste HPV-Impfstoff zugelassen. Er bot in klinischen Studien bei Frauen vollständigen Schutz vor einer Erkrankung mit den getesteten Erregern.[34] Gegen die anderen Warzentypen gibt es weder eine Impfung noch einen anderen allgemeinen Schutz, da die Erreger überall und besonders häufig auf Böden oder in Handtüchern vorkommen. Allerdings lässt sich durch die Einhaltung von einfachsten hygienischen Regeln ein Ansteckungsrisiko vermindern. Insbesondere sollte ein Barfußlaufen in Schwimmbädern, Saunen oder Sporthallen vermieden werden.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Fotoarchiv: Warzen. dermnet.com
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Warzen und das kindliche Immunsystem. Abgerufen am 9. November 2018.
- ↑ a b KM-Sprechstunde: Warzenbehandlung. In: KM-online. Archiviert vom (nicht mehr online verfügbar) am 16. Juni 2012; abgerufen am 5. Juli 2015.
- ↑ B. Alisjahbana u. a.: Disfiguring generalized verrucosis in an indonesian man with idiopathic CD4 lymphopenia. In: Archives of Dermatology. Band 146, Nr. 1, 2010, S. 69–73, PMID 20083696.
- ↑ The man who looks like a tree. In: Metro. 22. November 2007, archiviert vom (nicht mehr online verfügbar) am 24. September 2008; abgerufen am 5. Juli 2015.
- ↑ Bildstrecke – Der Baum-Mensch in Indonesien. In: sueddeutsche.de. Archiviert vom (nicht mehr online verfügbar) am 11. September 2012; abgerufen am 5. Juli 2015.
- ↑ MSD Sharp, Dohme GmbH (Hrsg.): Das MSD-Manual der Diagnostik und Therapie. 7. Auflage. Urban & Fischer, München 2007, ISBN 978-3-437-21761-6, S. 1206.
- ↑ a b c d Carl Joachim Wirth (Hrsg.), Jürgen Arnold: Fuß. Thieme, Stuttgart 2002, ISBN 3-13-126241-9 (Orthopädie und orthopädische Chirurgie. Abschnitt 18.2 Plantare Warzen).
- ↑ Human Papillomaviruses Compendium. (PDF) Abgerufen am 20. September 2015.
- ↑ Franz Sitzmann: Hygiene. Ein Lehrbuch für die Fachberufe im Gesundheitswesen. Springer, Heidelberg 1998, ISBN 3-540-64642-6, S. 56.
- ↑ Mary H. Bunney: Viral Warts. Their Biology and Their Treatment. Oxford University Press, Oxford 1982, ISBN 0-19-261335-9.
- ↑ Fritz Bittig: Bildatlas der medizinischen Fußpflege. 2. Auflage. Thieme, Stuttgart 2002, ISBN 3-8304-5204-7, S. 112.
- ↑ a b Fritz Bittig: Bildatlas der medizinischen Fußpflege. 2. Auflage. Thieme, Stuttgart 2002, ISBN 3-8304-5204-7, S. 29.
- ↑ James A. Dickson: Surgical treatment of intractable plantar warts. ( vom 25. Dezember 2010 im Internet Archive; PDF) In: The Journal of Bone & Joint Surgery, 30, Nr. 3, 1948, S. 757.
- ↑ Sam Gibbs, Ian Harvey: Topical treatments for cutaneous warts. In: Cochrane Database of Systematic Reviews. Nr. 3, 2006, doi:10.1002/14651858.CD001781.pub2.
- ↑ Sjoerd C. Bruggink, Jacobijn Gussekloo, Marjolein Y. Berger u. a.: Cryotherapy with liquid nitrogen versus topical salicylic acid application for cutaneous warts in primary care: randomized controlled trial. In: Canadian Medical Association Journal. (Can Med Assoc J) 19. Oktober 2010, Band 182, Nr. 15, S. 1624–1630, doi:10.1503/cmaj.092194, (Volltext).
- ↑ Gita Faghihi, Anahita Vali, Mohammadreza Radan u. a.: A double-blind, randomized trial of local formic acid puncture technique in the treatment of common warts. In: Skinmed., 2010, Band 8, Nr. 2, S. 70–71. PMID 20527136; e-pub S. 70; Volltext. ( vom 12. November 2015 im Internet Archive; PDF).
- ↑ R. M. Bhat, K. Vidya, G. Kamath: Topical formic acid puncture technique for the treatment of common warts. In: International Journal of Dermatology, 2001, Band 40, Nr. 6, S. 415–419. PMID 11589750.
- ↑ G. Coremans u. a.: Topical cidofovir (HPMPC) is an effective adjuvant to surgical treatment of anogenital condylomata acuminata. In: Diseases of the Colon and Rectum. 46, Nr. 8, 2003, S. 1103–1108. PMID 12907906.
- ↑ K. Zedtwitz-Liebenstein u. a.: Acute renal failure in a lung transplant patient after therapy with cidofovir. In: Transplant International. Band 14, Nr. 6, 2001, S. 445–446. PMID 11793044.
- ↑ Jürgen Steinert: Warzenmittel. In: Öko-Test. April 2003, ISSN 0948-2644.
- ↑ Ulrich R. Hengge: Spezielle dermatologische Behandlungsoptionen mit Imiqimod, S. 22 ff. Thieme, Stuttgart 2008, ISBN 978-3-13-145861-2. Online: eingeschränkte Vorschau in der Google-Buchsuche
- ↑ Hamid Emminger, Thomas Kia: Exaplan: das Kompendium der klinischen Medizin, Band 2, S. 2019. Elsevier/ Urban & Fischer, 2010, ISBN 978-3-437-42463-2 (eingeschränkte Vorschau in der Google-Buchsuche).
- ↑ D. R. Focht, C. Spicer, M. P. Fairchok: The Efficacy of Duct Tape vs Cryotherapy in the Treatment of Verruca Vulgaris (the Common Wart). In: Archives of Pediatrics & Adolescent Medicine. Band 156, Nr. 10, 2002, S. 971–974, PMID 12361440 (englisch, ama-assn.org). Referiert von: Arznei-Telegramm 11/2002: Warzenbehandlung mit Klebeband? ( vom 30. April 2012 im Internet Archive) In: arznei-telegramm. 33, Nr. 11, 2002.
- ↑ Marloes de Haen u. a.: Efficacy of Duct Tape vs Placebo in the Treatment of Verruca Vulgaris (Warts) in Primary School Children. In: Archives of Pediatrics & Adolescent Medicine. Band 160, Nr. 11, 2006, S. 1121–1125, PMID 17088514 (englisch, ama-assn.org).
- ↑ Michelle M. Lipke: An Armamentarium of Wart Treatments. In: Clinical Medicine & Research. Band 4, Nr. 4, 2006, S. 273–293, PMID 17210977, PMC 1764803 (freier Volltext).
- ↑ Suby Oommen u. a.: Allicin (from garlic) induces caspase-mediated apoptosis in cancer cells. In: European Journal of Pharmacology. Band 485, Nr. 1–3, 2004, S. 97–103, PMID 14757128.
- ↑ K. Hirsch u. a.: Effect of purified allicin, the major ingredient of freshly crushed garlic, on cancer cell proliferation. In: Nutrition and Cancer. Band 38, Nr. 2, 2000, S. 245–254, PMID 11525603.
- ↑ Farzaneh Dehghani u. a.: Healing effect of garlic extract on warts and corns. In: International Journal of Dermatology. Band 44, Nr. 7, 2005, S. 612–615, PMID 15985039.
- ↑ Matthias Kreienkamp: Das St. Georgener Rezeptar. Ein alemannisches Arzneibuch des 14. Jahrhunderts aus dem Karlsruher Kodex St. Georgen 73. Teil II: Kommentar (A) und textkritischer Vergleich. Medizinische Dissertation Würzburg 1992, S. 119 und 121.
- ↑ Yael Adler: Gehen Warzen von alleine wieder weg? In: Frankfurter Allgemeine. 16. Januar 2017, abgerufen am 24. Mai 2019.
- ↑ Dermatologie: Warzen – wie sie kommen, wie sie gehen. In: Deutsche Apotheker Zeitung. 23. Februar 2003, S. 40, abgerufen am 24. Mai 2019.
- ↑ Regina Philip: Große Sprüche, kleine Warzen. Vom Besprechen und Wegreden einfacher Warzen – oder was gegen die Viruserkrankung noch so hilft. In: Der Standard. 12. Juni 2009, abgerufen am 24. Mai 2019.
- ↑ Harkness, E. F. et al.: A Randomized Trial of Distant Healing for Skin Warts. In: Joseph Alpert (Hrsg.): The American Journal of Medicine. Band 108, Nr. 6. Elsevier, 2000, ISSN 0002-9343, S. 448 ff., doi:10.1016/s0002-9343(00)00342-9, PMID 10781776.
- ↑ European Medicines Agency recommends continued vaccination with Gardasil. (PDF) European Medicines Agency, 19. Februar 2009, abgerufen am 5. Juli 2015 (englisch, Pressemitteilung zum europäischen öffentlichen Beurteilungsbericht (EPAR) zu Gardasil).