Cholera
| Klassifikation nach ICD-10 | |
|---|---|
| A00.0 | Cholera durch Vibrio cholerae O:1, Biovar cholerae |
| A00.1 | Cholera durch Vibrio cholerae O:1, Biovar eltor |
| A00.9 | Cholera, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |

Cholera („Gallenfluss“, Bezeichnung für ‚Durchfallserkrankung‘,[1] von griechisch χολή cholḗ ‚Galle‘), auch Cholera asiatica (asiatische Cholera), Gallenbrechdurchfall (früher auch Gallenruhr) oder blauer Tod,[2] ist eine schwere bakterielle Infektionskrankheit vorwiegend des Dünndarms, die durch das Bakterium Vibrio cholerae verursacht wird. Die Infektion erfolgt zumeist über verunreinigtes Trinkwasser oder infizierte Nahrung. Die Bakterien können extremen Durchfall (mit „Reiswasserstühlen“) und starkes Erbrechen (Brechdurchfall) verursachen, was zu einer Exsikkose durch Elektrolytverlust mit Untertemperatur und Kollaps führen kann. Obwohl die meisten Infektionen (etwa 85 Prozent) ohne Symptome verlaufen, beträgt die Letalität bei Ausbruch der Krankheit unbehandelt zwischen 20 und 70 Prozent.
Die in Ostasien endemische Cholera („Cholera asiatica“, „Asiatische Cholera“, „Cholera Morbus“) trat auf dem indischen Subkontinent vermutlich (ausgehend vom Gangesdelta[3]) über mehrere Jahrhunderte in Form lokal begrenzter Epidemien auf, war aber auf anderen Kontinenten unbekannt. Die erste Pandemie trat im Zeitraum 1817 bis 1824 auf und betraf Teile Asiens sowie Ostafrika und Kleinasien und in der Folge Russland und Europa. 1830 trat sie in Ostgalizien und Ungarn auf, im Juni 1831 in Wien.[4] Erste Erkrankungen in Deutschland erfolgten 1831.[5][6] Der 1854 vom Arzt John Snow erbrachte Nachweis, dass eine Choleraepidemie im Londoner Stadtteil Soho in Zusammenhang mit verunreinigtem Trinkwasser stand, gilt als Geburtsstunde der modernen Epidemiologie.[7] Die Cholera-Epidemie von 1892, bei der in Hamburg über 8600 Menschen starben, gilt als eine der letzten schweren Choleraepidemien auf dem europäischen Kontinent. Bei der Cholera-Epidemie seit 2017 im Jemen gab es (Stand April 2019) über 1,7 Millionen Verdachtsfälle und fast 3500 bestätigte Todesfälle.
Vibrio cholerae, der Erreger der Cholera, wurde – unbeachtet von der Öffentlichkeit – 1854 von Filippo Pacini beschrieben und 1883 von Robert Koch im Darm von an Cholera Gestorbenen entdeckt. Koch konnte beweisen, dass der von ihm „Kommabakterium“ genannte Erreger von Keimträgern ausgeschieden wird und sich im Wasser weiterverbreiten kann.[8] Ebenfalls 1854 beschrieb der Katalane Joaquim Balcells i Pascual den Erreger[9][10] und 1856 wahrscheinlich die beiden Portugiesen António Augusto da Costa Simões und José Ferreira de Macedo Pinto.[9][11]
Die Krankheit kann epidemisch auftreten und ist in Deutschland und Österreich meldepflichtig; es sind namentlich zu melden: der Krankheitsverdacht, die Erkrankung, der Tod, in Deutschland auch der Nachweis des Erregers. In der Schweiz sind erkrankte, infizierte und exponierte Personen identifizierbar zu melden.
Erreger
[Bearbeiten | Quelltext bearbeiten]

Die Cholera wird durch die Bakterienart Vibrio cholerae ausgelöst, deren Exotoxin (das Choleratoxin) zu starkem, reiswasserartigem Durchfall (nahezu flüssig wie Wasser mit einer weiß-trüben Färbung) mit großem Flüssigkeitsverlust führt.
Der Erreger wurde erstmals von Filippo Pacini 1854 als gekrümmtes, kommaförmiges und hochbewegliches Bakterium beschrieben. John Snow erkannte ebenfalls 1854, dass die herrschende Cholera in London nicht durch Dünste (Miasmen) verbreitet wurde, wie seinerzeit allgemein angenommen wurde. Robert Koch züchtete 1884 zusammen mit Bernhard Fischer und Georg Gaffky in Indien den Erreger aus dem Darm verstorbener Patienten in Reinkultur an.
Neuere Erkenntnisse zeigten außerdem, dass das letztlich krankheitsauslösende (pathogene) Choleratoxin durch einen DNA-Abschnitt des Vibrio cholerae exprimiert wird, der ursprünglich von einem Bakteriophagen der Art Vibrio virus CTXphi stammt.
Vorkommen
[Bearbeiten | Quelltext bearbeiten]Cholera tritt häufig in Ländern auf, in denen Trinkwasser- und Abwassersysteme nicht voneinander getrennt sind und daher das Trinkwasser häufig mit Choleraerregern verunreinigt ist. Diese Erreger finden sich vor allem in Kot sowie in Fluss- und Meerwasser, in welche Fäkalien eingeleitet werden. Außerdem können Fische und andere Nahrungsmittel aus Flüssen und dem Meer mit Cholera-Erregern verunreinigt sein.
In Industrieländern ist durch Wasserwerke und Kläranlagen eine ausreichende Versorgung der Bevölkerung mit hygienisch einwandfreiem Trinkwasser gewährleistet, so dass Cholerafälle selten sind.
Eine Modellierungsstudie von 2015 schätzte die Fallzahl weltweit auf 1,4 bis 4 Millionen und 21.000 bis 143.000 Todesfällen. Nur ein Bruchteil des Infektionsgeschehens wird durch das Meldesystem der WHO erfasst.[12]
Infektion
[Bearbeiten | Quelltext bearbeiten]Übertragung
[Bearbeiten | Quelltext bearbeiten]Cholerabakterien gelangen in erster Linie über fäkalienverunreinigtes Trinkwasser, weniger über erreger-kontaminierte Lebensmittel oder Gebrauchsgegenstände in den Verdauungstrakt des Menschen. Während das Bakterium im Wasser in einem harmlosen Stadium ist, kann es dank der Proteine ToxR und ToxS Gallensäuren erkennen. Erst danach baut sich das Bakterium um und beginnt mit der Produktion des Cholera-Toxins.[13]
Bei Gesunden ist die Aufnahme von mehr als einer Million Bakterien notwendig um die Erkrankung auszulösen, da das Bakterium durch die Magensäure abgetötet wird. Bei Menschen mit einer herabgesetzten Säurebarriere des Magensaftes reduziert sich diese Infektionsdosis auf rund 100–1000 Bakterien.[14]
Eine direkte Übertragung von Mensch zu Mensch wird für möglich gehalten, gilt aber als eher seltenes Ereignis.[15]
Erkrankte scheiden das Bakterium meist rund eine Woche aus, wobei es auch Fälle mit deutlich längerer Ausscheidungsdauer gibt. Asymptomatisch Infizierte eliminieren den Erreger zumeist binnen eines Tages.[12]
Symptome und Beschwerden
[Bearbeiten | Quelltext bearbeiten]

Nur in etwa 15 Prozent der Fälle führt eine Infektion mit dem Erreger zum Ausbruch der Krankheit – nach einer Inkubationszeit von 2 bis 3 Tagen.
Die Cholera verläuft dann meist in drei Stadien:
- Stadium mit Brechdurchfall mit häufig dünnflüssigem Stuhl, oft mit Schleimflocken durchsetzt („Reiswasserstuhl“) und selten mit Schmerzen im Bauch.
- Stadium des Flüssigkeitsmangels (Exsikkose). Dabei kommt es zu Untertemperatur und zu einem auffälligen Gesichtsausdruck mit spitzer Nase, eingefallenen Wangen und stehenden Hautfalten.
- Stadium der allgemeinen Körperreaktion mit Benommenheit, Verwirrtheit, Koma und Hautausschlag. Komplikationen wie zum Beispiel eine Lungenentzündung, eine Entzündung der Ohrspeicheldrüse und eine Sepsis können hinzukommen.
Menschen mit der Blutgruppe 0 erscheinen besonders gefährdet,[16][17] solche mit der Blutgruppe AB am wenigsten.
Diagnose
[Bearbeiten | Quelltext bearbeiten]Zur Diagnose führen die typischen Beschwerden, die bei einer Person in einem Gebiet mit bekannter Choleragefahr auftreten. Akut erfolgt eine Mikroskopie und Stuhlkultur. Die Anzucht geschieht mittels des Selektivmediums Thiosulfate-Citrate-Bile-Sucrose-Agar (TCBS).[18][19] Zusätzlich können Stuhlproben in alkalischem Peptonwasser (APW) bei pH 8,4 über Nacht inokuliert werden. Das Inokulat wird nach 4 bis 8 Stunden Inkubationszeit bei 20 bis 40 °C (ideal 37 °C) auf TCBS ausgestrichen. Eine definitive Labordiagnose erfolgt mit Hilfe von Antiserum.[20] Weitere Methoden sind unter Nachweise von Vibrio cholerae aufgeführt.
Behandlung
[Bearbeiten | Quelltext bearbeiten]Die wichtigste Behandlungsmaßnahme ist der ausreichende Ersatz von Flüssigkeit, Zucker und Salzen. Dieser Ersatz erfolgt am besten intravenös, weil so der entzündete Magen-Darm-Trakt umgangen wird. In Ländern der Dritten Welt wird aber auch der von Richard A. Cash und David Nalin entwickelte[21] orale Flüssigkeitsersatz (WHO-Trinklösung) einfach und erfolgreich praktiziert: Die WHO empfiehlt eine oral zu verabreichende Salz- und Glucoselösung in Wasser.
- Komponenten
- Glucose (Traubenzucker) 13,5 g/l
- Natriumcitrat 2,9 g/l[22]
- Natriumchlorid (Kochsalz) 2,6 g/l[22]
- Kaliumchlorid 1,5 g/l
Die optimale Mischung enthält die Lösung Oral Rehydratation Solution, die als Fertigpulver zu kaufen ist.
Die WHO empfiehlt eine Gabe von Antibiotika nur in schweren Verlaufsformen von Cholera.[23] Kinder unter 12 Jahren sollten für drei Tage Erythromycin erhalten, 12,5 mg/kg viermal täglich.[23] Kinder unter 5 Jahren sollten zudem 20 mg Zink für zehn Tage erhalten, bzw. bei Kindern unter 6 Monaten 10 mg.[23] Für Menschen über 12 Jahren sollte für drei Tage 12,5 mg/kg viermal täglich Tetrazyklin oder eine einzelne Dosis von 300 mg Doxycyclin verabreicht werden.[23] Allerdings sollten Antibiotikumresistenzen bestimmt werden, da in allen Regionen resistente Stämme beschrieben wurden.[23] Teilweise werden auch Chinolon-Antibiotika wie Ciprofloxacin und bei Kindern Trimethoprim-Sulfamethoxazol[24] oder bei Kindern und Schwangeren Azithromycin verwendet.[25]
Heilungsaussicht
[Bearbeiten | Quelltext bearbeiten]Bei ausreichender Behandlung liegt die Sterblichkeit der Erkrankten deutlich unter einem von Hundert. Ein erhöhtes Risiko für schwere Verläufe gibt es bei Menschen mit bestehenden Herz- oder Nierenerkrankungen, Schwangeren oder Menschen mit einer gestörten Magensaftbarriere.[12]
Vorbeugung
[Bearbeiten | Quelltext bearbeiten]Zur Vorbeugung empfiehlt sich vor allem die Einhaltung hoher hygienischer Standards, vor allem die Bereitstellung hygienisch einwandfreien Trinkwassers. Eine besonders einfache, aber bislang kaum bekannte Möglichkeit der Trinkwasserdesinfektion ist die Nutzung einer PET-Flasche zur Sonnenlichtaussetzung von Wasser unterschiedlichen Ursprungs. Dieses auch SODIS genannte Verfahren[26] ist von der Weltgesundheitsorganisation (WHO) in seiner Wirksamkeit anerkannt. Sogar Wasserfilter aus gefaltetem Stoff (z. B. ein alter Sari)[27] senken das Risiko einer Erkrankung um immerhin fast die Hälfte, wie Forscher der National Science Foundation um Rita R. Colwell in Bangladesch feststellten.
Die frühere intramuskuläre Impfung ist als veraltet und wirkungslos zu beurteilen. Neuere Entwicklungen (Schluckimpfung) sind wirksamer und verträglicher und schützen auch zu einem gewissen Grad vor dem klassischen Reisedurchfall.[28] Das Robert Koch-Institut verwies 2013 auf die Angaben der WHO, nach denen eine Impfung nicht generell empfohlen wird, jedoch für Personen angebracht sein kann, die an Hilfseinsätzen in Epidemiegebieten beteiligt sind.[29] Für eine Impfung gegen Cholera wird ein Totimpfstoff (inaktivierte Zellen von Vibrio cholerae) verwendet, der oral verabreicht wird. Dieses orale Cholera Vakzin (OCV) wird seit 2012 in einigen Gebieten Haitis in einem Impfprogramm eingesetzt.[30]
Darüber hinaus ist ein oraler Lebendimpfstoff verfügbar, bei dem abgeschwächte Erreger ohne die Fähigkeit zur Toxinbildung verabreicht werden. Studien bei Erwachsenen ergaben Schutzraten von rund 80 % zum Zeitpunkt drei Monate nach der Impfung.[12]
Meldepflicht
[Bearbeiten | Quelltext bearbeiten]In Deutschland ist Cholera eine meldepflichtige Krankheit nach § 6 Absatz 1 des Infektionsschutzgesetzes. Die namentliche Meldepflicht besteht bei Verdacht, Erkrankung und Tod. Meldepflichtig sind hinsichtlich der Erkrankung die feststellenden Ärzte usw. (§ 8 IfSG).
In Österreich ist Cholera auch eine anzeigepflichtige Krankheit gemäß § 1 Absatz 1 Epidemiegesetz 1950. Die Anzeigepflicht bezieht sich auf Verdachts-, Erkrankungs- und Todesfälle. Zur Anzeige verpflichtet sind unter anderen Ärzte und Labore (§ 3 Epidemiegesetz 1950).
In der Schweiz ist Cholera ebenfalls für Ärzte, Spitäler usw. eine meldepflichtige Krankheit[31] und zwar nach dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und Anhang 1 der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. Meldepflichtig ist ein positiver laboranalytischer Befund.
Forschungsgeschichte
[Bearbeiten | Quelltext bearbeiten]
Seit dem ausgehenden Mittelalter hatte es zwei Haupttheorien über die Ausbreitung von Seuchen gegeben: die Miasmentheorie (Übertragung durch üble Dünste)[32] und die Kontagionstheorie (Übertragung durch Berührung eines Kranken). Die empirischen Befunde bei den ersten Cholera-Epidemien waren für die Medizin zunächst niederschmetternd, weil sie beide Theorien widerlegten. Ein halbes Jahrhundert lang fehlte eine neue Theorie.
Unter der Leitung von Edwin Chadwick wurde 1832 als Reaktion auf erste Cholerafälle in London angeordnet, Abwässer und Verschlammungen aus den übelriechenden Abwasserkanälen in die Themse zu spülen. Da die Unternehmen, die London mit Trinkwasser versorgten, dieses aber der Themse entnahmen, führte die Maßnahme zur Verseuchung des Trinkwassers und einer Epidemie mit 14.000 Toten. Mitte des 19. Jahrhunderts gab es noch weitere große Cholera-Epidemien auf dem Festland und in Großbritannien.
Joseph Griffiths Swayne,[33] Frederick Brittan[34] und William Budd (1811–1880)[35][36] untersuchten Abwasser und fanden Komma-förmige Mikroorganismen.[37] 1849 legten die englischen Ärzte John Snow und William Budd eine Abhandlung vor, in der sie die Auffassung vertraten, dass Cholera von lebenden Organismen im Trinkwasser hervorgerufen würde.[38] Diese Hypothese konnte sich jedoch nur langsam durchsetzen.[39]

Filippo Pacini beschrieb 1854 das Komma-förmige Bakterium Vibrio cholerae als Erreger der Cholera. Er war mit seiner Vermutung eines Mikroorganismus als Auslöser der Cholera nicht allein. John Snow untersuchte 1854 erneut die Übertragung der Cholera über verschmutztes Trinkwasser. Zusammen mit Arthur Hill Hassall berichtete er im gleichen Jahr in London dem Medical Council of the General Board of Health, dass die Hypothese Pacinis eine ernstzunehmende Überlegung sei, würden doch in den charakteristischen reiswasserartigen Ausscheidungen der Kranken „Myriaden von Vibrionen“ wimmeln.[40]
1855 zeigte Snow in seiner „East“-Studie, dass die schwere Cholera-Epidemie des Spätsommers 1854 im Londoner Stadtteil Soho ihre Ursache in verunreinigtem Trinkwasser aus einer Pumpenanlage in der Broad Street hatte. Hassall untersuchte auf Wunsch von John Snow das Wasser der Pumpenanlage und der Themse[41] und die Stuhlproben der Patienten und fand in allen Fällen Cholera-Erreger.[42] Wichtig wurde dann aufgrund der Wiederkehr der Seuche der Bau des großen Londoner Abwassernetzes unter Joseph Bazalgette. In „Cholera-Zeitungen“ wurden die Maßnahmen gegen die Cholera verkündet. Sie enthielten auch lange Namenslisten der an Cholera Erkrankten und Verstorbenen.[43]
Pacinis Hypothese, dass die Cholera durch Mikroorganismen hervorgerufen würde, konnte schließlich nach der Entdeckung des Ansteckungsmechanismus durch Robert Koch zusammen mit Bernhard Fischer und Georg Gaffky bewiesen werden. In Kalkutta züchteten sie im Januar 1884 den Erreger aus dem Darm verstorbener Patienten in Reinkultur.[44] Dass ein Enterotoxin der Auslöser der Cholera ist, wurde erst 1959 von Sambhu Nath De entdeckt.
Cholera-Pandemien
[Bearbeiten | Quelltext bearbeiten]Eine Krankheit, die nach heutigem Wissensstand möglicherweise die Cholera war, wurde seit etwa 600 v. Chr. im Gangestal in Indien beobachtet. Es wird vermutet, dass der Krankheitserreger permanent in einigen Wasserläufen vorkam, aber über einen langen Zeitraum periodisch in einer vergleichsweise milden und jeweils lokal begrenzten Form auftrat.[45]
1817 bis 1923
[Bearbeiten | Quelltext bearbeiten]Abgesehen von Epidemien (regional begrenzte Ausbreitung der Krankheit) lassen sich seit 1817 sechs Pandemien (länder- und kontinentübergreifende Ausbreitung) unterscheiden:
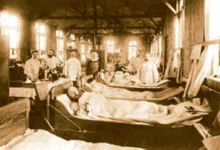

- 1. Pandemie (1817–1824): Teile Asiens sind betroffen, ebenso Ostafrika, ab 1823 Kleinasien und in der Folge Russland und Europa. Philip Alcabes stellt die erste Pandemie, die im Zeitraum von 1817 bis 1824 auftrat, in Zusammenhang mit den Verwerfungen auf dem indischen Subkontinent, die in Folge des Einflussgewinns der Britischen Ostindien-Kompanie auftrat. Hungersnöte und kriegerische Auseinandersetzungen führten zu größeren Migrationsbewegungen innerhalb des Kontinents und schufen auf Grund der damit einhergehenden, sich verschlechternden Lebensbedingungen der indischen Bevölkerung die Voraussetzung, dass sich die Krankheit zunächst weiträumig auf dem indischen Subkontinent und von da ausgehend nach Westeuropa und Russland ausbreiten konnte.[45] Gillen D’Arcy Wood sieht als maßgebliche Voraussetzung der Verbreitung den drastischen Klimawandel in den Jahren 1815–1818, der durch den Ausbruch des Tambora, eines Vulkans auf Sumbawa, Indonesien, verursacht wurde.[46]
Auf welchen Weg der Erreger von Indien aus in andere Weltregionen gelangte, ist nicht vollständig geklärt. Da der Erreger für mehrere Tage in Wasserbehältern überleben kann, gilt als sehr wahrscheinlich, dass der Erreger über Handelsrouten weiter verbreitet wurde. Zwischen 1820 und 1822 erreichte der Erreger die arabische Halbinsel über Schiffsverbindungen und Afghanistan und Persien über Karawanenwege. Der Ausbruch in Maskat im Jahr 1821 geht auf britische Truppenbewegungen zurück, die mit dem Erreger entweder in Indien oder Afghanistan in Kontakt kamen. Von Maskat aus verbreitete sich der Erreger entlang der Handelswege des arabischen Sklavenhandels bis in den Nordosten Afrikas.[47] - 2. Pandemie (1826–1841): Die Epidemie breitet sich von Mekka nach Ägypten und Europa aus. Um 1830 brachten die gegen den polnischen Novemberaufstand zusammengezogenen russischen Truppen von der indischen Grenze die Krankheit erstmals nach Europa und wenig später nach Nordamerika. In den baltischen Küstengebieten und in Warschau brach Cholera ab 1830 aus. Von dort gelangte der Erreger nach Großbritannien, Deutschland und Österreich[48][49] (1831), Frankreich (1832), in die Niederlande (1832) und die USA (1832). Zu den Choleratoten zählen Hegel, Clausewitz, Gneisenau, Diebitsch, Langeron, Perier, Georges Cuvier, Kyselak u. v. a. Betroffen waren jedoch vorwiegend die einkommensschwachen Bevölkerungsschichten. Im Juli 1832 starben täglich Dutzende Einwohner von New York. 95 Prozent dieser Todesopfer wurden in Armengräbern beigesetzt.[47] Binnen weniger Jahre wurden fast alle europäischen Länder von verheerenden Seuchenwellen heimgesucht. In Wien forderte die Cholera von 1830 bis zum Dezember 1831 rund 2000 Tote. Ursache war zum einen das enorme Wachstum der Stadt, womit die Wiener Wasserversorgung nicht Schritt halten konnte, zum anderen das Donauhochwasser 1830, das viele Senkgruben überflutete und damit das Grundwasser verseuchte.

- 3. Pandemie (1852–1860): Die Epidemie betrifft einen Teil Asiens, den Maghreb (insbesondere Algerien) und Europa. Es kam zu mehr als einer Million Todesfällen in Russland. Im Krimkrieg (1853–1856) kamen auf beiden Seiten mehr Soldaten durch die Cholera um als in Kampfhandlungen. So starben u. a. der britische Oberbefehlshaber Lord Raglan und der Befehlshaber der französischen Flotte, Armand Joseph Bruat, an der Krankheit. 1854 brach die Epidemie auch in London und Teilen Süddeutschlands (darunter in München) aus. Max Pettenkofer, der im Gegensatz zu Kontagionisten wie Franz X. Gietl noch 1881 zur Gruppe gehörte, die vor allem Disposition und Konstitution für die Entstehung der Cholera verantwortlich machten, berichtete 1854 über den Verlauf und die Verbreitung der Cholera und schlug vor, die Bodenverunreinigung zu bekämpfen.[50] In Wien wurde 1854 der Dichter Ferdinand Sauter erstes Opfer eines weiteren Ausbruchs nach der Choleraepidemie 1830/1831. In München starb ebenfalls 1854 der Historiker Johann Bartholomäus Goßmann. Allein in der Schweizer Gemeinde Binningen starben 1855 gemäß dem Bericht des dortigen Pfarrers Jonas Breitenstein innerhalb von zwei Monaten 26 der damals gut 1200 Einwohner.[51]
- 4. Pandemie (1863–1876): Über Nordeuropa, nach Belgien im Jahre 1866, dann Frankreich und schließlich Nordafrika und Südamerika. Während des Preußisch-Österreichischen Kriegs (1866) brach die Seuche im preußischen Heer aus und kostete 3139 Soldaten das Leben. Mit dem Truppenvormarsch verbreitete sich die Cholera in Niederösterreich. Am 27. Juli 1866 wurde ein weiterer Cholerafall in Wien entdeckt. Am 24. August 1866 begann dort eine Epidemie, die bis zum 23. November desselben Jahres 1869 Tote in der Stadt verursachte. In der Umgebung waren rund 4000 Opfer zu beklagen. Im übrigen Niederösterreich kam es in 490 Ortschaften zu geschätzten 23.000 Choleraerkrankungen; es starben etwa 8000 Menschen. – Diese Cholerawelle erfasste auch in Deutschland Städte[52] und Regionen, die bislang weniger betroffen waren. In Sachsen[53] und Thüringen[54] verbreitete sich die Krankheit 1865/66; in Erfurt starben dabei fast 1000 Menschen, in Apolda 200 und erstmals auch in Weimar etwa 70.[55] In den Jahren 1855 und 1867 starben in der Stadt Zürich in Folge prekärer hygienischer Verhältnisse in vielen Wohnungen ca. 500 Menschen an Cholera.[56]
- 5. Pandemie (1883–1896): Die Epidemie breitet sich von Indien nach Osten und Westen auf mehrere Kontinente aus. Um 1892 grassierte die Cholera in Afghanistan und gelangte nach Russland. In Hamburg kam es in diesem Jahr zu einer letzten großen Epidemie. Robert Koch vermutete bei der Cholera-Epidemie von 1892, dass russische Amerika-Auswanderer sie mit in die deutsche Hafenstadt gebracht hätten. Es gibt jedoch auch Zweifel an dieser Hypothese, da die ersten Cholerafälle unter Einheimischen diagnostiziert wurden. Durch die fehlende Aufklärung der Bevölkerung und zu wenig Kläranlagen wurde der Ausbruch des Erregers begünstigt. Allein in Hamburg starben mehr als 8600 Personen. In Istanbul kam es 1893 zu einer Epidemie, die von André Chantemesse im Auftrag von Louis Pasteur, der von dem Sultan Abdulhamid II. um Rat gefragt wurde, als Cholera-Epidemie identifiziert wurde (Chantemesse erstellte dazu einen Bericht, der auch auf die Notwendigkeit einer neuen Medizinschule hinwies, woraufhin erstmals die Idee zur Gründung der Haydarpaşa Medizin-Fakultät aufkam).[57][58]
- 6. Pandemie (1899–1923): Aus Asien kommend gelangte die 6. Pandemie nach Russland und breitete sich dann nach Mittel- und Westeuropa aus.
Neben diesen Pandemien gab es gravierende lokale Epidemien. Allein Berlin wurde in 42 Jahren zwischen 1831 und 1873 dreizehnmal von der Cholera heimgesucht. In ganz Preußen waren die Epidemien von 1848/49, 1852, 1855 und 1866 besonders schwer; bei der letztgenannten starben offiziell 114.683 Menschen an der Cholera. Flächendeckend wurde Deutschland zum letzten Mal im Jahre 1873 von der Cholera erfasst. In Süddeutschland hatte vor allem München schwer zu leiden.[59] Ein Cholera-Ausbruch 1848/1849 war in London weit schwerwiegender als der Choleraausbruch 1832/1832. Während dieses Ausbruchs starben in London 15.000 Menschen, mehr als 0,5 Prozent bei einer damaligen Stadtbevölkerung von etwa 2,5 Millionen. In der ersten Woche des September 1849 starben 300 Menschen pro Tag.[60]
Seit 1961 die 7. Pandemie
[Bearbeiten | Quelltext bearbeiten]Die WHO spricht bei den seit 1961 aufgetretenen Ausbrüchen, teilweise in Form von Epidemien, von der 7. Pandemie. Sie sei die längste derzeit (Stand Februar 2019) grassierende Pandemie.[61] Von Indonesien aus gelangte die Epidemie in die Sowjetunion und dann nach Mittel- und Westeuropa. Auslöser ist der Subtyp El Tor des Vibrio cholerae.
Die letzte größere Epidemie des 20. Jahrhunderts breitete sich in Peru 1991 aus. Am 9. Februar rief die peruanische Regierung den nationalen Notstand aus, trotzdem trat die Epidemie auch in Ecuador, Kolumbien, Mexiko und Nicaragua auf. Von den rund 400.000 damals in Südamerika Erkrankten starben etwa 12.000.
Eine während des Ruanda-Krieges ausgelöste Cholera-Epidemie forderte im Jahr 1994 ungefähr 40.000 Opfer.[62]
Im Jahr 2007 breitete sich eine Cholera-Epidemie in weiten Teilen Iraks aus, rund 4.700 Menschen erkrankten. Weltweit wurden im Jahr 2007 177.963 Cholera-Erkrankungen gemeldet, der Anteil tödlicher Verläufe an allen der WHO gemeldeten Cholerafällen betrug 2,3 Prozent.[63]

Anfang Dezember 2008 wurde in Simbabwe der nationale Notstand infolge einer schweren Cholera-Epidemie ausgerufen, da das Land die zu diesem Zeitpunkt 18.000 Verdachtsfälle nicht mehr selbst versorgen konnte.[64] Die Epidemie breitete sich auf den benachbarten Grenzgebiets-Distrikt Vhembe von Südafrika aus, wo mehr als 500 Erkrankungen registriert wurden. Er wurde am 11. Dezember 2008 zum Katastrophengebiet erklärt.[65] Nur einen Tag später erklärte Simbabwes Präsident Mugabe die Cholera-Epidemie in seinem Land für beendet, obwohl zum damaligen Zeitpunkt nach Angaben der unabhängigen Hilfsorganisation Oxfam noch mindestens 60.000 Menschen an der Krankheit litten.[66] Nach Angaben der Vereinten Nationen sind seit dem Ausbruch der Epidemie im August 2008 mittlerweile fast 98.000 Menschen in Simbabwe an Cholera erkrankt, über 4.200 kamen ums Leben (Stand: 7. Mai 2009).[67]
Ende Oktober 2010 rief Haiti nach dem Ausbruch von Cholera-Erkrankungen den sanitären Notstand aus.[68] Die Infektionen traten zunächst in der ländlichen Provinz Artibonite, nördlich der Hauptstadt Port-au-Prince, auf. Am 9. November 2010 wurden erstmals Cholera-Erkrankungen in der Hauptstadt gemeldet. Zu diesem Zeitpunkt waren bereits mehr als 550 Menschen an der Krankheit gestorben, mehr als 8000 Haitianer waren infiziert.[69] Anfang des Jahres 2010 hatte ein schweres Erdbeben die Region erschüttert. Nach der Katastrophe waren mehr als 500.000 Menschen an Cholera erkrankt und über 7.000 gestorben.[70] Seit Beginn der Regenzeit 2012 hat sich die Situation erneut verschärft. Nach Angaben von Ärzte ohne Grenzen hat sich die Zahl der Patienten in weniger als einem Monat mehr als verdreifacht.[71] Grund hierfür war ein Bakterium, das von nepalesischen UNO-Soldaten eingeschleppt wurde.
Zwischen dem 30. Mai und dem 6. Juni 2011 berichtete die Ukraine der WHO von 14 Cholera-Fällen.[72]
Am 2. Juli 2012 wurden aus dem ostkubanischen Manzanillo 53 Cholera-Erkrankungen und drei Todesfälle gemeldet.[73] Am 28. August bezeichnete das kubanische Gesundheitsministerium den Cholera-Ausbruch für beendet. Demzufolge gab es insgesamt 417 bestätigte Fälle. Neben der Provinz Granma, wo ein Großteil der Erkrankungen registriert wurden, gab es noch vereinzelte Fälle in den Provinzen Santiago de Cuba, Guantánamo und in der Hauptstadt Havanna. Es sei jedoch bei den drei Todesfällen geblieben.[74] Nichtoffiziellen Berichten zufolge gab es jedoch allein in der Provinz Granma mindestens 15 Tote.[75] Nur einen Monat nachdem die Epidemie für beendet erklärt worden war, gaben die Behörden neun neue Cholerafälle in der Provinz Granma bekannt.[76] Infolge des Hurrikans Sandy gab es gemäß offiziell nicht bestätigten Meldungen ein erneutes starkes Ansteigen der Neuinfektionen. Schwerpunkt der Epidemie waren diesmal die Provinzen Santiago de Cuba und Guantánamo sowie Einzelfälle in der Provinz Holguín.[77] Im Januar 2013 mussten die kubanischen Behörden auch 51 Fälle in Havanna zugeben,[78] nachdem unabhängige Quellen schon länger davon berichteten und von einer weit höheren Zahl der Betroffenen ausgingen.[79]
Im August 2012 rief die Regierung von Sierra Leone wegen einer Cholera-Epidemie den nationalen Notstand aus. Laut dem Auswärtigen Amt in Berlin gab es über 10.000 Erkrankte und mehrere hundert Tote. In der Hauptstadt Freetown und der Umgebung sollen seit Beginn des Jahres 176 Menschen an der Krankheit gestorben sein.[80]
Ab September 2013 trat die Cholera auch in Mexiko auf. Bis Mitte Oktober wurden 171 Fälle registriert, davon 157 im Bundesstaat Hidalgo. Ein Betroffener ist gestorben. Der Cholera-Erreger weist laut WHO eine 95-prozentige Ähnlichkeit mit den in Haiti, der Dominikanischen Republik und in Kuba gefundenen Varianten auf.[81]

Im September beziehungsweise Oktober 2016 kam es zu einem ersten Ausbruch der Cholera im Jemen. Ab 24. April 2017 gab es im Jemen nach Bericht der WHO einen rasanten Anstieg um mehr als 23.000 neue Cholera-Verdachtsfälle.[82] Ende Juni 2017 waren laut Angaben der WHO bereits 200.000 Menschen infiziert und mehr als tausend Menschen an der Infektionskrankheit gestorben.[83] Anfang November 2017 waren im Jemen 900.000 Menschen erkrankt.[84] Im Dezember 2017 wurde nach Angaben des Internationalen Komitees vom Roten Kreuz die Marke von einer Million Verdachtsfällen überschritten, die Weltgesundheitsorganisation nennt knapp unter einer Million, davon mehr als 2200 Todesfälle.[85] Es gilt als der größte bekannte Cholera-Ausbruch in der Geschichte der Menschheit.[86] Bis zum 30. April 2019 wurden 1.702.246 Verdachtsfälle auf Cholera und 3.438 bestätigte Todesfälle erfasst.[87]
Rezeption in Kunst und Kultur
[Bearbeiten | Quelltext bearbeiten]Der 1951 erschienene Roman Der Husar auf dem Dach von Jean Giono spielt 1832 in der Provence, in welcher eine Cholera-Epidemie wütet. Das Buch wurde 1995 von Jean-Paul Rappeneau mit Juliette Binoche in der weiblichen Hauptrolle verfilmt.
Siehe auch
[Bearbeiten | Quelltext bearbeiten]- Choleraepidemie – listet mehrere Epidemien
- Bakteriologie
Literatur
[Bearbeiten | Quelltext bearbeiten]- Alexander Bartl: Walzer in Zeiten der Cholera. Eine Seuche verändert die Welt. HarperCollins, Hamburg 2021, ISBN 978-3-7499-0238-5.
- Axel Stefek (Hrsg.) u. a.: Cholera und trübes Wasser. Die Folgen der überholten Infrastruktur. In: Wasser unter der Stadt. Bäche, Kanäle, Kläranlagen. Stadthygiene in Weimar vom Mittelalter bis zum 20. Jahrhundert. Abwasserbetrieb Weimar, Weimar 2012, S. 83–91.
- Myron Echenberg: Africa in the Time of Cholera. A History of Pandemics from 1817 to the Present. Cambridge University Press, New York 2011, ISBN 978-0-521-18820-3.
- Charlotte E. Henze: Disease, Health Care and Government in Late Imperial Russia: Life and Death on the Volga, 1823–1914. Routledge, Oxon (UK) 2011, ISBN 978-0-415-54794-9.
- Ernst Visser: Urban Developments in the Time of Cholera: Vienna 1830–1850. Dissertation, Central European University – History Department, Budapest 2011.
- Neil E. Gibson (Kommentator): A single dose of azithromycin was more effective than ciprofloxacin for severe cholera in men in Bangladesh. In: Evidence-Based Medicine, Nr. 11, 2006, S. 181, doi:10.1136/ebm.11.6.181.
- Steven Johnson: The Ghost Map. The Story of London’s Most Terrifying Epidemic – and How It changed Science, Cities, and the Modern World. Riverhead Books, New York 2006, ISBN 1-59448-925-4.
- Gerold Schmidt: „Cholera-Zeitungen“ von 1831 bis 1832 als biographisch-genealogische Quelle. In: Genealogie. Deutsche Zeitschrift für Familienkunde, Nr. 46, 1997, S. 708–736.
- Barbara Dettke: Die asiatische Hydra. Die Cholera von 1830/31 in Berlin und den preußischen Provinzen Posen, Preußen und Schlesien. De Gruyter, Berlin 1995, ISBN 3-11-014493-X (eingeschränkte Buchvorschau auf GoogleBooks.).
- Richard J. Evans: Tod in Hamburg. Stadt, Gesellschaft und Politik in den Cholera-Jahren 1830–1910. Rowohlt, Reinbek 1990, ISBN 3-498-01648-2.
- Emil Schultheiß, Louis Tardy: Short history of epidemics in Hungary until the Great Cholera Epidemic of 1831 (on the basis of historical sources). In: Centaurus. Band 11, 1966, S. 279–301.
- Kurt Fricke: Der Kampf gegen die Cholera in Halle (Saale). In: Rüdiger Fikentscher (Hrsg.): Seuchenfolgekulturen in Europa. Mitteldeutscher Verlag, Halle 2022, ISBN 978-3-96311-690-2, S. 163–181.
- Sabine Diemer: Ein tödlicher Gast. Die Cholera in Köln. In: Thomas Deres (Hrsg.): krank/gesund – 2000 Jahre Krankheit und Gesundheit in Köln; [anlässlich der Ausstellung des Kölnischen Stadtmuseums "Krank/Gesund – 2000 Jahre Krankheit und Gesundheit in Köln" vom 27.8. bis 6.11.2005]. Kölnisches Stadtmuseum, Köln 2005, ISBN 3-927396-97-4, S. 168–183.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Cholera – Informationen des Robert Koch-Instituts
- Cholera. Vibrio cholerae. Österreichische Agentur für Gesundheit und Ernährungssicherheit GmbH, kurz AGES, 3. Februar 2020.
- Literatur zum Thema Cholera im Katalog der Deutschen Nationalbibliothek
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Ulrike Roll: Cholera. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 257 f.
- ↑ Institut für Europäische Kulturgeschichte der Uni Augsburg: Pandemien in der Geschichte.
- ↑ Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin / Göttingen / Heidelberg 1955; 2. Auflage ebenda 1961, S. 9–223, hier: S. 142–144 (Cholera).
- ↑ Cholera im Wien Geschichte Wiki der Stadt Wien
- ↑ Manfred Vasold: Die Sterblichkeit in Nürnberg im 19. Jahrhundert. Lebensumstände, Krankheit und Tod (um 1800 bis 1913). In: Würzburger medizinhistorische Mitteilungen. Band 25, 2006, S. 241–338, hier: S. 277.
- ↑ siehe auch Johann Heyfelder: Beobachtungen über die Cholera asiatica. 1832; Textarchiv – Internet Archive.
- ↑ Ronald D. Gerste: Die Heilung der Welt. Das Goldene Zeitalter der Medizin 1840-1914. Klett-Cotta, Stuttgart 2021, S. 140–147.
- ↑ Ulrike Roll: Cholera. In: Enzyklopädie Medizingeschichte. Berlin / New York 2005, S. 258.
- ↑ a b Real Academia de la Historia (Hrsg.): Joaquín Balcells y Pasqual. 2018, Auf: dbe.rah.es (spanisch).
- ↑ Col·legi Oficial de Metges de Barcelona (Hrsg.): Joaquim Balcells i Pascual, 2015, galeriametges.cat (katalanisch).
- ↑ da Costa Simões, António Augusto, de Macedo Pinto, José Ferreira: Relatório da Direcção do Hospital de Cholericos de N.S. da Conceição em Coimbra. Imprensa da Universidade, Coimbra 1856 (portugiesisch, Katalog der Bibliothek der Universität Coimbra, die das Werk im Bestand hat).
- ↑ a b c d J. Schmidt-Chanasit, O. Wichmann, U. Wiedermann, F. Zepp, G. Burchard et al.: Empfehlungen der Ständigen Impfkommission (STIKO) und der Deutschen Gesellschaft für Tropenmedizin, Reisemedizin und Globale Gesundheit e. V. (DTG) zu Reiseimpfungen. In: Epidemiologisches Bulletin. 2023, Band 14, S. 1–194, doi:10.25646/11201 S. 36–39
- ↑ Nina Gubensäk, Theo Sagmeister, Christoph Buhlheller, Bruno Di Geronimo Gabriel E. Wagner, Lukas Petrowitsch, Melissa A. Gräwert, Markus Rotzinger, Tamara M. Ismael Berger, Jan Schäfer, Isabel Usón, Joachim Reidl, Pedro A Sánchez-Murcia, Klaus Zangger, Tea Pavkov-Keller: Vibrio cholerae’s ToxRS bile sensing system. doi:10.7554/eLife.88721.
- ↑ Matthias Hornef: Vibrionen, Aeromonas. In: Sebastian Suerbaum, Gerd-Dieter Burchard, Stefan H. E. Kaufmann, Thomas F. Schulz (Hrsg.): Medizinische Mikrobiologie und Infektiologie. 9. Auflage. Berlin 2020 S. 339.
- ↑ Anna Philine Schlagberger: Die Vorstellungen und das Wissen von der Wirkweise des Choleraerregers Vibrio cholerae im Wandel der Zeit. Dissertation. Ludwig-Maximilians-Universität zu München, München 2009 (Volltext als PDF; 1,6 MB (PDF; 1,6 MB) ).
- ↑ D. L. Swerdlow, E. D. Mintz, M. Rodriguez u. a.: Severe life-threatening cholera associated with blood group O in Peru: implications for the Latin American epidemic. In: Journal of the Infectious Diseases. Band 170, Nr. 2, August 1994, S. 468–472, PMID 8035040.
- ↑ J. B. Harris, A. I. Khan, R. C. LaRocque u. a.: Blood group, immunity, and risk of infection with Vibrio cholerae in an area of endemicity. In: Infection and Immunity. Band 73, Nr. 11, November 2005, S. 7422–7427, doi:10.1128/IAI.73.11.7422-7427.2005, PMID 16239542, PMC 1273892 (freier Volltext).
- ↑ Datenblatt TCBS-Agar zur Isolierung und Selektivzüchtung von Vibrio cholera bei Merck, abgerufen am 21. Januar 2011.
- ↑ TCBS-Cholera-Agar, modifiziert (Thiosulfate Citrate Bile Sucrose Agar)(Cholera-Agar) Art.-Nr. CM 333, OXOID Handbuch S. 293 (PDF; 42 kB)
- ↑ M. Cheesborough: District Laboratory Practice in Tropical Countries. 2. Band. Cambridge University Press, Cambridge / New York 2005–2006, ISBN 0-521-67631-2, S. 189–194.
- ↑ Clay Risen: Richard A. Cash, Who Saved Millions From Dehydration, Dies at 83, The New York Times vom 2. November 2024 (Nachruf, englisch)
- ↑ a b Oral Rehydration salts: Production of the new ORS. (WHO-Trinklösung); Volltext (PDF; 2,29 MB) WHO.
- ↑ a b c d e Prevention and control of cholera outbreaks: WHO policy and recommendations. In: origin.who.int. Archiviert vom (nicht mehr online verfügbar) am 30. Dezember 2015; abgerufen am 18. November 2019. Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- ↑ Markus N. Frühwein: Cholera. In: apotheken-umschau.de. 17. April 2018, abgerufen am 18. November 2019.
- ↑ Antibiotic Treatment – Treatment – Cholera – CDC. In: cdc.gov. 20. Januar 2015, abgerufen am 18. November 2019 (englisch).
- ↑ SODIS: So funktioniert’s. ( vom 6. Dezember 2018 im Internet Archive) sodis.ch, 14. Februar 2011
- ↑ Cholera – ein mörderisches Bakterium ist wieder unterwegs. (Einfaches Hilfsmittel, um der Cholera vorzubeugen: Wasserfilter aus gefaltetem Stoff) Auf: gesundheitxxl.com, 5. Dezember 2010; abgerufen am 12. November 2020.
- ↑ Thomas Weinke: Cholera-Impfung: Ist sie sinnvoll und für wen? Volltext. ( des vom 21. Dezember 2008 im Internet Archive; PDF; 86 kB) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. 8. Kongress für Infektionskrankheiten und Tropenmedizin 2005.
- ↑ Steckbriefe seltener und importierter Infektionskrankheiten. (PDF) In: Website des Robert Koch-Instituts (RKI). 15. September 2011, archiviert vom (nicht mehr online verfügbar) am 30. Dezember 2013; abgerufen am 6. November 2013.
- ↑ A. S. Vicari, C. Ruiz-Matus u. a.: Development of a cholera vaccination policy on the island of hispaniola, 2010–2013. In: The American journal of tropical medicine and hygiene. Band 89, Nummer 4, Oktober 2013, S. 682–687, ISSN 1476-1645. doi:10.4269/ajtmh.13-0200. PMID 24106195. PMC 3795098 (freier Volltext).
- ↑ Meldepflichtige übertragbare Krankheiten und Erreger. (PDF; 114 kB) Übersicht Meldepflicht 2020. Bundesamt für Gesundheit BAG, Abteilung Übertragbare Krankheiten, 23. Januar 2020, abgerufen am 8. März 2020 (Schweizer Hochdeutsch, Flyer mit tabellarischer Übersicht).
- ↑ Noch bis in die 1830er Jahre wurde der Herbstnebel für die Übertragung verantwortlich gemacht. In vielen Haushalten vermied man Früchte, weil der Verdacht im Raum stand, dass sie die Infektion auslösten. (The Times vom 14. August 1879, S. 9)
- ↑ Joseph Griffiths Swayne, wikisource.
- ↑ Michael Whitfield: The Bristol Microscopists and the Cholera Epidemic of 1849 (= Avon Local History and Archaeology.). ALHA Books, Bristol 2011.
- ↑ wikisource William Budd
- ↑ J. G. Swayne; W. Budd: An account of certain organic cells in the peculiar evacuations of cholera. In: Lancet. Band 54, 1849, S. 398–399.
- ↑ P.E. Brown: John Snow – the autumn loiterer. S. 519–528, online (PDF; 127 kB)
- ↑ Milton Wainwright: Microbiology before Pasteur. In: Microbiology Today, Band 28, Februar 2001, S. 20; Volltext (PDF).
- ↑ Stephanie J. Snow: Death by Water. John Snow and the cholera in the 19th century. Liverpool Medical History Society, 4. März 1999.
- ↑ A. H. Hassall, In: Great Britain, General Board of Health, Report of the Committee for Scientific Enquiries in relation to the Cholera Epidemic of 1854. London 1855.
- ↑ Ronald D. Gerste: Das düstere Geheimnis der Pumpe an der Broad Street. Zum 200. Geburtstag von John Snow. In: Chirurgische Allgemeine. 15. Jahrgang, 2. Heft, 2014, S. 123–126.
- ↑ Amanda J. Thomas: The Lambeth Cholera Outbreak of 1848–1849: The Setting, Causes, Course and Aftermath of an Epidemic in London. McFarland, Jefferson NC 2010, ISBN 978-0-7864-5714-4, S. 37 f.
- ↑ Christopher Hamlin: Cholera: The Biography. Oxford University Press, Oxford 2009, ISBN 978-0-19-158015-4.
- ↑ Norman Howard-Jones: Robert Koch and the cholera vibrio: a centenary. In: British medical journal. (Clinical research ed.). Band 288, Nr. 6414, Februar 1984, S. 379–381, ISSN 0267-0623, PMID 6419937, PMC 1444283 (freier Volltext).
- ↑ a b Philip Alcabes: Dread – How Fear And Fantasy Have Fueled Epidemics From the Black Death to Avian Flu. PublicAffairs, New York 2009, ISBN 978-0-7867-4146-5, S. 58.
- ↑ Gillen D’Arcy Wood: Vulkanwinter 1816, die Welt im Schatten des Tambora. (Originaltitel: Tambora, The Eruption That Changed the World. Princeton University Press, Princeton NJ 2014, übersetzt von Heike Rosbach und Hanne Henninger). Theiss, Darmstadt 2015, ISBN 978-3-8062-3015-4, S. 92–120.
- ↑ a b Philip Alcabes: Dread: How Fear And Fantasy Have Fueled Epidemics From the Black Death to Avian Flu. PublicAffairs, New York 2009, ISBN 978-1-58648-809-3, S. 59.
- ↑ Austria. In: The Gentleman’s Magazine. September 1831, S. 263.
- ↑ Johann Frank: Matriken enthalten oft wertvolle Berichte: Choleraepidemie 1831/1832. In: oefr.at, 21. Mai 2020, abgerufen am 22. Mai 2020.
- ↑ Georg B. Gruber: Hundert Jahre Münchener Medizinische Wochenschrift. In: Münchener Medizinische Wochenschrift. Band 95, Nr. 1, 2. Januar 1953, S. 1–10, hier: S. 2 und 4.
- ↑ Stefan Hess: „Dieser Arzt … verdient alles Lob.“ In: Liestal aktuell. 7. Mai 2020, S. 10; Volltext als PDF; 2,1 MB ( des vom 18. Juni 2021 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis..
- ↑ Huber Grashey: Die Cholera-Epidemie im Juliusspitale zu Würzburg. In: Würzburger Medicinische Zeitung, 7, 1866, S. 135–167; und Die Cholera-Epidemie im Juliusspitale zu Würzburg: August – October 1866. Stahel, Würzburg 1867. Zugleich Medizinische Dissertation Würzburg 1867. Sowie: Hermann Gock: Die Choleraepidemie zu Würzburg, Juli, August und September 1873. In: Verhandlungen der Physikalisch-Medizinischen Gesellschaft zu Würzburg. Neue Folge, Band 6, 1874, S. 49–81.
- ↑ Rudolf Biedermann Günther: Die indische Cholera in Sachsen im Jahre 1865 mit Atlas. Leipzig 1866.
- ↑ Ludwig Pfeiffer: Die Cholera in Thüringen und Sachsen während der dritten Cholerainvasion 1865–1867. Jena 1871.
- ↑ Axel Stefek (Hrsg.) u. a.: Das Weimarer Tonnensystem als Maßnahme der Stadthygiene. In: Wasser unter der Stadt. Bäche, Kanäle, Kläranlagen. Stadthygiene in Weimar vom Mittelalter bis zum 20. Jahrhundert. Abwasserbetrieb Weimar, Weimar 2012, S. 83 ff.
- ↑ Adi Kälin: Tod in Zürich: «Die Cholera ist der schlimmste Feind des Volkes». In: Neue Zürcher Zeitung, 29. Juli 2017.
- ↑ Nuran Yildirim: 1893'te de İstanbul'da Kolera Salını / Cholera outbreak in Istanbul in 1893. In: Tarih ve Toplum / History and Society. Band 129, 1994, S. 142–153.
- ↑ Mustafa Engin Çoruh, Mukadder Gün: Die Reformen von Professor Dr. Robert Rieder Pascha (1861–1913) in der theoretischen und praktischen Ausbildung von Medizinern im Osmanischen Reich des frühen 20. Jahrhunderts. In: Medizinhistorische Mitteilungen. Zeitschrift für Wissenschaftsgeschichte und Fachprosaforschung. Band 36/37, 2017/2018 (2021), S. 111–121, hier: S. 113.
- ↑ Cholera – Seuchengeschichte. gesundheitsamt.de; abgerufen am 6. August 2015. [Auszüge aus: Hans Wilderotter, Katrin Achilles-Syndram, Deutsches Hygiene-Museum Dresden: Das große Sterben. Seuchen machen Geschichte (Ausstellung: Deutsches Hygiene-Museum Dresden, 8.12.1995 bis 10.3.1996).] Jovis, Berlin 1995, ISBN 3-931321-19-3.
- ↑ P. Alcabes: Dread – How Fear And Fantasy Have Fueled Epidemics From the Black Death to Avian Flu. New York 2009, S. 65.
- ↑ Cholera: The Forgotten Pandemic. WHO, 22. Oktober 2018, abgerufen am 1. Februar 2019 (englisch).
- ↑ Colette Braeckman: Völkermord in Ruanda. Eine Chronik unterlassener Hilfeleistungen. ag-friedensforschung.de; aus: Le Monde diplomatique, Nr. 7307, 12. März 2004; abgerufen am 1. Oktober 2016.
- ↑ Weekly Epidemiological Record. (PDF; 526 kB) WHO, Band 83, Nr. 31, 1. August 2008, S. 261–283.
- ↑ Notstand in Simbabwe ausgerufen. focus.de, 4. Dezember 2008.
- ↑ Südafrika erklärt Grenzregion zu Katastrophengebiet. Spiegel Online, 11. Dezember 2008.
- ↑ Cholera in Simbabwe. n-tv.de
- ↑ Cholera – Daily Updates. Weltgesundheitsorganisation (WHO).
- ↑ Haiti ruft sanitären Notstand aus. ( vom 24. Oktober 2010 im Internet Archive) Tagesschau (ARD), 23. Oktober 2010.
- ↑ Cholera-Epidemie erreicht Hauptstadt Port-au-Prince. Spiegel Online, 9. November 2010.
- ↑ Wieder mehr Cholera-Fälle in Haiti. In: Ärzte Zeitung online. 27. April 2012.
- ↑ Ärzte ohne Grenzen: Deutlich mehr Cholerafälle in Haiti. ( des vom 12. Mai 2012 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. Pressemitteilung, 26. April 2012.
- ↑ Ukraine reports 14 cholera cases 06-06-2011. WHO; abgerufen am 10. Juni 2011.
- ↑ Nota Informativa del Ministerio de Salud Pública, 2 de julio del 2012. In: Granma, 3. Juli 2012.
- ↑ Nota Informativa del Ministerio de Salud Pública, 27 de agosto de 2012. In: Granma. 28. August 2012.
- ↑ Juan O. Tamayo: El cólera causa al menos 15 muertes en Cuba. ( vom 21. Januar 2013 im Webarchiv archive.today) In: El Nuevo Herald. 6. Juli 2012.
- ↑ Autoridades confirman 9 casos de cólera en Granma. ( des vom 30. September 2012 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. cafefuerte.com, 27. September 2012.
- ↑ Aumentan los casos de cólera en el oriente cubano. ( des vom 18. Mai 2013 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. El Nuevo Herald, 22. November 2012.
- ↑ Cuba confirms 51 cholera cases in Havana. BBC News, 15. Januar 2013.
- ↑ Sarah Rainsford: Cholera fear in Cuba as officials keep silent. BBC News, 13. Januar 2013.
- ↑ Cholera: Sierra Leone ruft den Notstand aus. aerztezeitung.de, 18. August 2012; abgerufen am 12. November 2020.
- ↑ Zahl der Cholera-Fälle in Mexiko steigt. ( vom 21. Oktober 2013 im Internet Archive) stern.de, 20. Oktober 2013.
- ↑ Rasanter Anstieg von Cholera im Jemen. ( vom 21. Mai 2017 im Internet Archive) Tagesschau (ARD), 21. Mai 2017.
- ↑ Viel Müll, keine Ärzte – ideal für Cholera. ( vom 25. Juni 2017 im Internet Archive) Tagesschau (ARD), 25. Juni 2017.
- ↑ Bürgerkrieg im Jemen. Spiegel Online, 9. November 2017.
- ↑ Jemen: Größter Cholera-Ausbrich der Geschichte. t-online.de/nachrichten; abgerufen am 23. Dezember 2017.
- ↑ Cholera-Epidemie im Jemen verlangsamt sich. In: Ärzte Zeitung. 22. Dezember 2017, abgerufen am 2. Februar 2019.
- ↑ Cholera Situation in Yemen. April 2019. (PDF) WHO, archiviert vom (nicht mehr online verfügbar) am 5. Juli 2019; abgerufen am 16. Mai 2019 (englisch). Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.