Hämorrhoiden
| Klassifikation nach ICD-10 | |
|---|---|
| K64.0 | Hämorrhoiden 1. Grades: Hämorrhoiden (blutend) ohne Prolaps |
| K64.1 | Hämorrhoiden 2. Grades: Hämorrhoiden (blutend) mit Prolaps beim Pressen, ziehen sich spontan zurück |
| K64.2 | Hämorrhoiden 3. Grades: Hämorrhoiden (blutend) mit Prolaps beim Pressen, ziehen sich nicht spontan zurück, manuelle Reposition |
| K64.3 | Hämorrhoiden 4. Grades: Hämorrhoiden (blutend) mit Prolaps, manuelle Reposition nicht möglich |
| K64.4 | Marisken als Folgezustand von Hämorrhoiden |
| K64.5 | Perianalvenenthrombose |
| K64.8 | Sonstige Hämorrhoiden |
| K64.9 | Hämorrhoiden, nicht näher bezeichnet |
| ICD-10 online (WHO-Version 2019) | |
| Klassifikation nach ICD-10-GM | |
|---|---|
| I84.- | Hämorrhoiden |
| ICD-10 online (GM-Version 2024) | |
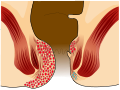
Hämorrhoiden (von altgriechisch αἷμα haima „Blut“ und ῥεῖν rhein „fließen“; veraltet auch blinde Adern oder goldene Adern genannt) sind arteriovenöse Gefäßpolster, die ringförmig unter der Enddarmschleimhaut angelegt sind und dem Feinverschluss des Anus dienen. Es handelt sich um variköse Erweiterungen der Venen des Enddarms im Bereich der Schließmuskeln des Afters. Wenn von Hämorrhoiden gesprochen wird, sind damit aber meist vergrößerte oder tiefer getretene Hämorrhoiden im Sinne eines Hämorrhoidalleidens gemeint, die Beschwerden verursachen. Diese Beschwerden sind vor allem wiederholte anale Blutungen und anales Nässen, quälender Juckreiz und Stuhlschmieren.
Symptomatische Hämorrhoiden sind in der westlichen Welt eine der häufigsten Erkrankungen, aber gesellschaftlich weitgehend tabuisiert. Es ist eine Erkrankung des Alters. Hämorrhoidalleiden vor dem 35. Lebensjahr sind selten. Die Ursachen der Erkrankung sind noch weitgehend ungeklärt. Symptomatische Hämorrhoiden sind eine progressiv voranschreitende Erkrankung, die in vier Erkrankungsgrade eingeteilt wird. Aufgrund ihrer hohen Verbreitung wird die Diagnose ‚Hämorrhoidalleiden‘ oft sehr leichtfertig und häufig von den Betroffenen selbst gestellt. Dabei zeichnen sich einige wesentlich schwerwiegendere Erkrankungen durch eine sehr ähnliche Symptomatik aus.
Hämorrhoidalia, das sind vor allem Salben und Cremes zur Behandlung eines Hämorrhoidalleidens, können allenfalls die Beschwerden lindern. Es ist damit weder eine Heilung noch ein Stoppen des Voranschreitens der Erkrankung möglich. Mit einer Basistherapie kann zumindest das Voranschreiten der Erkrankung gebremst werden. Eine Heilung ist nur durch operative Eingriffe möglich. Im frühen Krankheitsstadium können diese Eingriffe ambulant und minimalinvasiv erfolgen. Weit fortgeschrittene Hämorrhoidalleiden können nur noch durch eine Operation mit stationärem Krankenhausaufenthalt geheilt werden. In vielen Fällen begeben sich die Betroffenen erst dann in ärztliche Behandlung, wenn die Schmerzen und Unannehmlichkeiten das Schamgefühl überwiegen.
Anatomie und Funktion des Hämorrhoidalplexus
[Bearbeiten | Quelltext bearbeiten]
Der Hämorrhoidalplexus, auch Corpus cavernosum recti oder Plexus haemorrhoidalis superior genannt, ist ein breitbasig aufsitzendes, schwammartiges, arteriovenöses Gefäßpolster, das ringförmig unter der Schleimhaut des Mastdarmendes (der Submukosa des distalen Rektums) liegt und im Normalfall unmittelbar oberhalb der Grenzlinie (Linea dentata) zwischen Analkanal und Mastdarm endet.[1] Dieser Schwellkörper wird vom Musculus canalis ani und elastischen Fasern im oberen Analkanal gehalten.[2][3]
Das Corpus cavernosum recti wurde früher auch Zona haemorrhoidalis genannt. Diese Bezeichnung wurde aus der anatomischen Nomenklatur gestrichen, da haemorrhoidalis einen pathologischen Zustand bezeichnet.
Arterielle Versorgung
[Bearbeiten | Quelltext bearbeiten]
Der Hämorrhoidalplexus ist ein Bestandteil des Kontinenzorgans und wird arteriell über die Arteria rectalis superior versorgt. Das Gefäßpolster ist zwar ringförmig angelegt, die anatomische Lage der meist drei blutversorgenden Äste der A. rectalis superior bewirkt aber eine Betonung der Polster, der Hämorrhoidalhauptknoten, in drei Sektoren, und zwar in der anatomischen Lage 3 (vom Patienten aus betrachtet links), 7 und 11 Uhr (vom Patienten aus betrachtet rechts). Die 6-Uhr-Lage zeigt gemäß der Definition der Steinschnittlage[3] immer auf die Steißbeinspitze, unabhängig von der Untersuchungsposition.[4][5] Den Hauptknoten können Nebenknoten zugeordnet werden. So hat der 7-Uhr-Hauptknoten zwei Nebenknoten auf 9 und 6 Uhr und der 3-Uhr-Hauptknoten zwei Nebenknoten auf 1 und 4 Uhr. Der 11-Uhr-Hauptknoten entwickelt nur selten Nebenknoten; wenn dann auf 12 Uhr. Ein erwachsener Mensch hat somit normalerweise drei Hämorrhoidalhaupt- und vier, maximal fünf Hämorrhoidalnebenknoten. Die Hämorrhoidalknoten (Hämorrhoiden) entwickeln sich im Laufe der Pubertät und sind kein pathologischer Befund, sondern normal.[5] Obwohl die pathologischen Veränderungen dieses Schwellkörpers schon seit Jahrtausenden als Hämorrhoidalleiden der Menschheit bekannt sind, wurde der Hämorrhoidalplexus – der anatomische Normalfall – und seine Funktion erst in der Mitte des 20. Jahrhunderts entdeckt.[2] Die Arteria rectalis superior kann individuelle Variationen aufweisen und beispielsweise bis zu fünf Endäste bilden, die dann den Hämorrhoidalplexus speisen.[6][7]
Venöser Abfluss
[Bearbeiten | Quelltext bearbeiten]Die venösen Abflüsse des Hämorrhoidalplexus führen durch den inneren und äußeren Schließmuskel (Musculus sphincter ani internus bzw. externus), die zusammen mit dem Hämorrhoidalplexus und weiteren muskulären, nervalen und epithelialen Strukturen das Kontinenzorgan bilden.[4] Der Hämorrhoidalplexus verschließt den Analkanal von innen. Dazu greifen die Hämorrhoidalknoten sternförmig ineinander.[4] Dies bewirkt die Feinabdichtung des Anus, die für die anale Kontinenz, das heißt die Fähigkeit, den Stuhlgang eine gewisse Zeit zurückhalten beziehungsweise den Ausscheidungsvorgang willentlich auszulösen, sehr wichtig ist.[8] Der Anteil des Corpus cavernosum recti an der Kontinenzleistung im Ruhezustand liegt bei etwa 10 bis 15 %.[4][7] Ist der innere Schließmuskel angespannt, so wird der venöse Abfluss gedrosselt, und der Hämorrhoidalplexus füllt sich mit Blut. Dadurch wird die Passage von Kot und Darmgasen verhindert.[3] In dieser Funktion spielt das Corpus cavernosum recti auch entwicklungsgeschichtlich bei der Sozialisation des Menschen eine wichtige Rolle.[7]
Mechanismus des Analkanal-Verschlusses
[Bearbeiten | Quelltext bearbeiten]Die Schließmuskeln des Afters wären alleine nicht in der Lage, den Analkanal zu verschließen. Selbst bei einer maximalen Kontraktion dieser Ringmuskeln verbliebe eine Öffnung von etwa 10 mm Durchmesser,[9] die erst durch den Musculus canalis ani und das darauf aufsitzende Corpus cavernosum recti verschlossen werden kann.[10]
Signalisieren die Nervenenden des Rektums dem Gehirn, dass in der Ampulla recti des Mastdarms genügend Kot vorhanden ist, so stellt sich das Bedürfnis des Stuhlgangs ein. Der innere Schließmuskel erschlafft daraufhin, und aus dem Hämorrhoidalplexus fließt das Blut ab, wodurch der Verschluss geöffnet wird und Kot ausgeschieden werden kann. Dieser Vorgang läuft unwillkürlich ab. Über den von der Beckenmuskulatur unterstützten äußeren Schließmuskel lässt sich der Stuhlgang dagegen willkürlich steuern.[11]
Das Corpus cavernosum recti enthält keine Arteriolen und keine Venolen. Es ist eine direkte Gefäßverbindung von den Ästen der zuführenden A. rectalis superior und den abführenden Venen, ohne Kapillaren (funktioneller Kreislauf). Die arteriellen Endäste münden direkt in große schwammartige (lakunäre) Gefäße. Diese Gefäße leiten das Blut wiederum in einer Art Strickleitersystem in die obere, mittlere und untere Rektalvene (Vena rectalis superior, media und inferior) ab. Dieser Gefäßaufbau (arterio-venöser „Kurzschluss“) ermöglicht den Aufbau eines erheblichen Drucks in den Blutgefäßen.[7] An der Oberfläche des Hämorrhoidalplexus befindet sich ein arterielles Gefäßsystem, das in kleinere Blutgefäße verzweigt und in die Zwischenräume des Plexus einstrahlt. Dieses Gefäßsystem versorgt das Corpus cavernosum recti selbst mit Blut (nutritiver Kreislauf; nutritiv = ‚der Ernährung dienend‘).[4][12] Hämorrhoiden sind wegen der arteriellen Blutversorgung kirschrot. Lediglich bei einem Hämorrhoidalleiden kann ein vor den After verlagerter Hämorrhoidalknoten durch Verklemmung seine Farbe ändern. Durch die Blutstauung wird er dann blaurot und scheinbar venös.[5]
Definitionen und Abgrenzungen
[Bearbeiten | Quelltext bearbeiten]

Nach Maßgabe der Leitlinien der Deutschen Gesellschaft für Koloproktologie sollte erst bei einer Vergrößerung (Hyperplasie) des Corpus cavernosum recti von ‚Hämorrhoiden‘, und nur wenn die Hämorrhoiden Beschwerden verursachen, von ‚Hämorrhoidalleiden‘, beziehungsweise von ‚symptomatischen Hämorrhoiden‘, gesprochen werden.[13] Diese klaren Begriffsdefinitionen werden allerdings in vielen Publikationen und insbesondere in der Alltagssprache weitgehend missachtet. Der anatomische Begriff Hämorrhoiden wird meist als Synonym für ein Hämorrhoidalleiden verwendet.
Speziell in der schweizerischen und englischsprachigen[14] Fachliteratur werden die Begriffe ‚innere‘ (internal) und ‚äußere‘ (external) Hämorrhoiden (haemorrhoids) verwendet.[15] Zur Unterscheidung wird dabei die Linea dentata als Grenzlinie herangezogen. „Äußere Hämorrhoiden“ entstehen dabei unterhalb (distal bzw. aboral) der Linea dentata, „innere“ oberhalb (proximal bzw. oral) davon. „Äußere Hämorrhoiden“ sind Erkrankungen des um den Anus unter der Haut liegenden Venengeflechts (Plexus haemorrhoidalis inferior). In Deutschland wird von den Bezeichnungen ‚innere‘ und ‚äußere‘ Hämorrhoiden abgeraten.[16][17] Eine „äußere Hämorrhoide“ wird als Perianalthrombose, Analthrombose, perianale Thrombose, Analvenenthrombose, perianales Hämatom, perianaler Bluterguss oder unechte Hämorrhoide bezeichnet.[18] Perianalthrombosen sind schmerzhafte blauschwarze Blutergüsse, die durch eine geplatzte perianale Vene entstehen.[5]
Hämorrhoiden sind keine „Krampfadern (Varizen) des Anus“.[19][20][21][22] Krampfadern sind sichtbare, gewundene, in die Länge gezogene und erweiterte oberflächliche, große Venen. Rektale Varizen, die sich vor allem bei Patienten mit Pfortaderhochdruck bilden können, sind ein eigenständiges Krankheitsbild, das von Hämorrhoiden beziehungsweise einem Hämorrhoidalleiden zu unterscheiden ist.[13][23][24] Trotz dieser anatomischen und pathologischen Sachverhalte wurden im ICD-10-System zur Klassifikation von Krankheiten und verwandter Gesundheitsprobleme ‚Hämorrhoiden‘ unter dem Code I84 aufgeführt und dem Themenkomplex Krankheiten der Venen, der Lymphgefäße und der Lymphknoten, anderenorts nicht klassifiziert (I80–I89) zugeordnet. Unter I84 finden sich unter anderem die Krankheitsbilder rektale Krampfadern (I84 Varizen des Anus oder Rektums), perianale Thrombosen (I84.3 äußere thrombosierte Hämorrhoiden) und Marisken als Folgezustand von Hämorrhoiden (I84.6) (eigentlich ein Folgezustand einer Perianalthrombose).[25] In der Literatur wird selbst im 21. Jahrhundert vielfach noch die falsche Bezeichnung ‚variköse Venen‘ verwendet.[26][27] Der Fehler findet sich beispielsweise in Büchern zu Amtsarztprüfungen.[28] Seit 2013 werden Hämorrhoiden unter K64 und damit im Kapitel Krankheiten des Verdauungssystems geführt.
Hämorrhoiden werden von Arterien gespeist. Werden sie verletzt, so tritt hellrotes – das heißt arterielles – Blut aus, das aus den arteriovenösen Anastomosen der Gefäßkammern der Anorektalschleimhaut stammt.[29] Im Gegensatz dazu ist das Blut bei den viel seltener blutenden Perianalthrombosen („äußeren Hämorrhoiden“), das aus dem Plexus haemorrhoidalis inferior stammt, dunkelrot, das heißt venösen Ursprungs.[30]
Verbreitung
[Bearbeiten | Quelltext bearbeiten]
Hämorrhoidalleiden entwickeln sich meist im Altersbereich von etwa 45 bis 65 Jahren. Frauen und Männer sind etwa gleich oft betroffen.[32] Außergewöhnlich sind Hämorrhoiden vor dem Erreichen des zwanzigsten Lebensjahrs.[23] Hämorrhoidalleiden sind eine sehr häufige Erkrankung, weswegen sie gelegentlich auch als „Volkskrankheit“ bezeichnet werden. In Deutschland gibt es jedes Jahr etwa 3,5 Millionen Fälle, die behandelt werden. Dabei werden etwa 50.000 Operationen durchgeführt.[32] Es wird geschätzt, dass es in den westlichen Industrienationen jedes Jahr zu etwa 1000 Hämorrhoiden-bedingten Arztbesuchen pro 100.000 Menschen, das sind pro Jahr 1 % der Bevölkerung, kommt.[7] Darüber hinaus gibt es einen kaum zu erfassenden hohen Anteil an Selbstdiagnosen und -behandlungen.
Über die Anzahl der Neuerkrankungen (Inzidenz) und die Krankheitshäufigkeit (Prävalenz) gibt es sehr unterschiedliche Angaben: In zahlreichen Fachartikeln und Fachbüchern werden pauschal sehr hohe Zahlen für die Häufigkeit symptomatischer Hämorrhoiden genannt, die sich im Bereich von 50 % der Bevölkerung bewegen.[33][34][35] Symptomatische Hämorrhoiden werden von einigen Autoren als „häufigste Erkrankung des Enddarms“ eingestuft.[1] Auch finden sich Angaben, dass etwa 70 bis 80 % der Bevölkerung im Laufe ihres Lebens hämorrhoidale Komplikationen erfahren würden.[32] Diese Zahlen basieren allerdings nicht auf epidemiologischen Daten, sondern auf Schätzungen von Fachleuten.[20] Die wenigen vorhandenen epidemiologischen Studien kommen zu erheblich geringeren Häufigkeiten. Ein Grund hierfür ist, dass offensichtlich eine Vielzahl analer Beschwerden, wie beispielsweise Analekzeme,[36] symptomatischen Hämorrhoiden zugerechnet werden.[17][37][38][39][40][41][42][43]
Auch zur Prävalenz von Hämorrhoiden gibt es nur wenige Studien.[31] Die Autoren der Leitlinie Hämorrhoidalleiden der Deutschen Gesellschaft für Koloproktologie vom Juli 2008 kommen gar zu dem Schluss: valide epidemiologische Studien zur Prävalenz der Hämorrhoiden liegen nicht vor.[13] Die vorhandenen Studien streuen erheblich in ihren Ergebnissen, was vor allem durch das Studiendesign, aber auch durch die Problematik bei der Bestimmung der Prävalenz bedingt ist. Viele Patienten ‚sitzen‘ wegen ihres Schamgefühls zunächst das Leiden aus, versuchen es mit Selbstbehandlung oder folgen unqualifizierten Empfehlungen. Ein Schwachpunkt früherer Studien ist, dass die Patienten mündlich oder schriftlich nach Symptomen für Hämorrhoidalleiden – die allerdings auch bei anderen Erkrankungen auftreten können – befragt wurden. Für verlässliche Daten ist eine ärztliche Untersuchung unerlässlich.[44]
Bei einer Studie wurden beispielsweise die Krankenakten einer kolorektalen Station – also einer Station, die sich mit Erkrankungen des Dickdarms und des Mastdarms befasst – ausgewertet. Die Autoren der Studie ermittelten dabei eine Prävalenz von 86 % für asymptomatische und symptomatische Hämorrhoiden.[45] Diese Studie wurde bei einer sehr speziellen selektierten Patientengruppe erhoben. Systematische Fehler können deswegen nicht ausgeschlossen werden.[31] 1990 erschien eine Metaanalyse, bei der Daten aus der National Health Interview Survey, der National Hospital Discharge Survey und des National Disease and Therapeutic Index der Vereinigten Staaten und die Morbidity Statistics from General Practice aus England und Wales ausgewertet wurden. Die Autoren kamen dabei auf eine Prävalenz von 4,4 %, was 10 Millionen US-Bürgern entsprach, die unter Hämorrhoiden leiden. Das Häufigkeitsmaximum lag dabei im Altersbereich von 45 bis 65 Jahren.[46] In den zuvor genannten Studien wurden die Hämorrhoiden weder in symptomatisch oder asymptomatisch eingeteilt, noch nach ihren Stadien klassifiziert.[31]
Im September 2011 wurden die Ergebnisse einer prospektiven Studie aus den Jahren 2008 und 2009 veröffentlicht, bei der 976 Patienten in Österreich im Rahmen der Darmspiegelung (Koloskopie) zur Krebsvorsorge an vier verschiedenen Kliniken auf Hämorrhoiden hin untersucht wurden. Die Hämorrhoiden wurden dabei nach einem standardisierten System klassifiziert. Bei insgesamt 380 Patienten (38,9 %) wurden Hämorrhoiden diagnostiziert. Betrachtet man nur die 380 Patienten, so waren bei der Mehrzahl (72,9 %) die Hämorrhoiden im Stadium 1, bei 18,4 % im Stadium 2, bei 8,2 % im Stadium 3 und bei nur 2 Patienten (= 0,5 %) im Stadium 4. Knapp die Hälfte (44,7 %) der Patienten mit diagnostizierten Hämorrhoiden klagte über Symptome, die im Zusammenhang mit ihren Hämorrhoiden stehen. Entsprechend waren 55,3 % ohne Beschwerden. Auf alle 976 Patienten der Studie gerechnet klagten 17 % über symptomatische Hämorrhoiden.[31]
In einer anderen Studie wurden 548 Patienten mit unklaren Symptomen im Bauch und/oder Anus befragt und anschließend proktologisch-koloskopisch untersucht. 63 % der Patienten glaubten ein Hämorrhoidalleiden zu haben, 34 % glaubten dies nicht und der Rest machte keine Angabe. Bei der Untersuchung wurden jedoch nur bei 18 bzw. 13 % dieser Patienten Hämorrhoiden nachgewiesen. Die Autoren der Studie schließen daraus, dass Hämorrhoiden zu häufig vermutet und behandelt werden.[47]
In einer italienischen Studie aus dem Jahr 2010 wurden 116 Patienten vor ihrer Nierentransplantation auf asymptomatische und symptomatische Hämorrhoiden hin untersucht. 70,6 % hatten keine Hämorrhoiden. Bei 24 % wurden Hämorrhoiden ersten Grades und bei 5,4 % zweiten Grades festgestellt. Kein Patient hatte Hämorrhoiden dritten oder vierten Grades. Nach der Transplantation entwickelten 22,4 % der 116 Patienten Hämorrhoiden dritten und vierten Grades. Dies war insbesondere bei den Patienten der Fall, die bereits zuvor Hämorrhoiden aufgewiesen hatten oder nach der Transplantation schnell an Körpergewicht zunahmen. Die Autoren der Studie vermuten, dass die immununterdrückende Therapie nach der Transplantation eine wichtige Rolle bei der Verschlechterung der Hämorrhoidalleiden spielt.[48]
Afroamerikaner sind signifikant weniger oft betroffen als Weiße.[23][46][49] In unterentwickelten Ländern sind Hämorrhoidalleiden ausgesprochen selten.[50]
Krankheitsentstehung und -verlauf
[Bearbeiten | Quelltext bearbeiten]Über die Ursachen (Ätiologie) der Entstehung eines Hämorrhoidalleidens gibt es keine gesicherten Daten aus klinischen Studien. Die wenigen vorhandenen Studien liefern zum Teil widersprüchliche Ergebnisse. Eine Vielzahl unterschiedlicher Faktoren wird teilweise kontrovers diskutiert.[13]
Während die Ätiologie weitgehend unklar ist, so ist die Entstehung und Entwicklung (Pathogenese) größtenteils gesichert. Hämorrhoiden sind die Folge eines Zerfalls muskulärer und elastischer Komponenten, der eine krankhafte Verlagerung und Vergrößerung des Corpus cavernosum recti in Richtung des Anus (distal) bewirkt.[6][7] Die Verlagerung stört den anatomischen Aufbau des Analkanals. Insbesondere beim Stuhlgang wirken Scherkräfte auf die Gefäße des Corpus cavernosum recti, die zu Schäden an den Gefäßwänden und Durchblutungsstörungen im Gefäßplexus führen können. Die häufig zu beobachtenden Blutungen kommen von arteriellen Gefäßen an der Oberfläche des Plexus und resultieren aus der mechanischen Beanspruchung.[3]
Ätiologie
[Bearbeiten | Quelltext bearbeiten]
Die Ursachen für Vergrößerung und Vorfall des Hämorrhoidalplexus sind noch weitgehend unklar. Es wird eine Vielzahl von Auslösern kontrovers diskutiert. Ausreichend gesicherte Daten liegen nicht vor, und die vorhandenen Daten sind oft widersprüchlich. Ernsthaft diskutiert werden eine fehlerhafte Ernährung, gestörtes Defäkationsverhalten, Funktionsstörungen, die den Mastdarm und After betreffen, familiäre Veranlagungen und eine Drucksteigerung im Bauch.[13]
Von vielen Autoren wird dem Defäkationsverhalten eine wichtige Rolle bei der Entstehung eines Hämorrhoidalleidens zugeschrieben. Das zu frühzeitige und zwanghafte Bauchpressen beim Stuhlgang bewirkt kleinvolumige Stuhlportionen und eine daraus resultierende erhöhte Belastung des Hämorrhoidalplexus bei der Darmentleerung. Dabei können sich beide Faktoren der unphysiologischen Defäkation gegenseitig beeinflussen. Zu kleine Stuhlvolumina führen automatisch zu häufigeren Stuhlgängen mit verstärktem Einsatz der Bauchpresse, so dass der Kot im Rektum gegen die noch mit Blut gefüllten Hämorrhoidalpolster gepresst wird. Die Blutentleerung der Gefäßpolster kann nicht willkürlich erfolgen, sondern benötigt den rektoanalen Reflex, der bei der ‚zwanghaften‘ Defäkation ausbleibt. Der wiederholte willkürliche Druck auf die Hämorrhoidalpolster bewirkt deren zunehmende Verschiebung nach außen.[3]
In mehreren Studien konnte ein eindeutiger Zusammenhang zwischen chronischer Verstopfung (Obstipation) und Hämorrhoiden festgestellt werden.[51] Verstopfung kann wiederum zu einem falschen Defäkationsverhalten führen. Andere Autoren bezweifeln, dass Verstopfung Hämorrhoidalleiden fördert.[52]
Eine fehlerhafte Ernährung mit zu wenig Ballaststoffen wird für die Entstehung von Hämorrhoidalleiden mit verantwortlich gemacht. Die Basis dieser Theorie ist im Wesentlichen eine epidemiologische Studie aus dem Jahr 1977, in der festgestellt wurde, dass Afrikaner sich ballaststoffreich ernähren und erheblich seltener an manchen Zivilisationskrankheiten als Europäer und Amerikaner erkranken, die vor allem ballaststoffarme Nahrung zu sich nehmen.[53] Tatsächlich sind Hämorrhoiden in ländlichen Gegenden Afrikas ausgesprochen selten.[54] Einige Studien zeigen positive Effekte bei einer ballaststoffreichen Ernährung.[55][56] Einige Autoren bezweifeln allerdings den Sinn einer ballaststoffreichen Ernährung, da diese große Stuhlmengen zur Folge hat, was wiederum einen häufigeren Stuhlgang und somit einen vermehrten Stress der Hämorrhoidalpolster verursacht.[57]
In einer Studie aus dem Jahr 2011 konnte eine Korrelation zwischen dem Body-Mass-Index (BMI) und der Häufigkeit von Hämorrhoiden ermittelt werden. So betrug der durchschnittliche BMI bei Patienten mit Hämorrhoiden 27,04 und bei Patienten ohne 26,33 kg/m². Der Unterschied ist zwar relativ gering, aber dennoch statistisch signifikant. In dieser Studie war dies der einzige unabhängige Risikofaktor für Hämorrhoiden, während Geschlecht, Bildungsgrad, Familienstand, Schwangerschaft und Art der Entbindung (vaginal oder Kaiserschnitt) ohne Signifikanz waren. Nach dieser Studie war das Alter der bedeutendste Risikofaktor.[31]
In einer französischen Studie mit über 2000 Patienten aus dem Jahr 2005 wurden als Risikofaktoren für ein Hämorrhoidalleiden eine scharfe Ernährung, kürzliche akute Verstopfungen, erhöhter Alkoholkonsum und körperliche Anstrengungen ermittelt. Dagegen stellte in dieser Studie Übergewicht keinen Risikofaktor dar. Stress hatte sogar eine Schutzfunktion.[58]
Sehr kontrovers wird der Einfluss einer Schwangerschaft auf die Entstehung von Hämorrhoiden diskutiert. Grundsätzlich kann es im Verlauf einer Schwangerschaft durch hormonelle Veränderungen und den Platzbedarf des Fetus zu Symptomen und Beschwerden im Analbereich kommen. Es finden sich in der Fachliteratur viele Beiträge mit Aussagen bezüglich einer Häufung von Hämorrhoidalleiden bei Schwangerschaften.[26][40][46][59] Evidenzbasierte Studien liegen zu diesem Aspekt jedoch nicht vor. Einige Proktologen bezweifeln die korrekte Diagnosestellung und vermuten eine mögliche Verwechslung mit Marisken.[43][60] Zudem sind die meisten Frauen einige Wochen nach der Geburt ohne Behandlung der „Hämorrhoiden“ symptomfrei.[61] In vielen Fällen handelt es sich offenbar um Perianalthrombosen („äußere Hämorrhoiden“) oder Analfissuren. So konnte in einer französischen Studie bei einem Drittel der jungen Mütter eine Perianalthrombose oder eine Analfissur diagnostiziert werden.[62] In einer Studie wurde eine Zunahme „symptomatischer Hämorrhoiden“ in den ersten Wochen nach der Geburt festgestellt. Nach 8 bis 24 Wochen waren die Symptome jedoch wieder verschwunden.[63][64] Dieser Krankheitsverlauf entspricht ebenfalls mehr dem einer Perianalthrombose als einem Hämorrhoidalleiden.
Die genetische Prädisposition in Form einer angeborenen Bindegewebsschwäche wird häufig als eine mögliche Ursache für die Entstehung von Hämorrhoiden ins Feld geführt.[65] Evidenzbasierte Studien liegen dazu jedoch nicht vor. (Stand März 2012)
Pathogenese
[Bearbeiten | Quelltext bearbeiten]Eine wesentliche Rolle bei der Entstehung symptomatischer Hämorrhoiden spielt der Schließmuskelapparat. So haben beispielsweise muskulär inkontinente Patienten nie Hämorrhoiden, während sie bei Patienten mit Querschnittlähmung durchaus üblich sind.[5][66] Die elastischen Fasern und Kollagenfasern, die das Corpus cavernosum recti zusammen mit dem Musculus canalis ani im Rektum oberhalb der Linea dentata halten beziehungsweise ihm Zugfestigkeit verleihen, beginnen ab der dritten Lebensdekade durch das physiologische Altern zu fragmentieren.[67] Diese Fasern ummanteln die Gefäße wie ein Strumpf. Deshalb sind Hämorrhoiden vor dem 30. Lebensjahr sehr selten. Zu Beginn des Hämorrhoidalleidens vergrößert sich zumindest ein, meist alle drei Hämorrhoidalknoten, die dann weiter in den Analkanal hineinragen. Ursache hierfür ist die Degeneration der Fasern in der extrazellulären Matrix des Hämorrhoidalplexus und der erhöhte Druck in den arteriovenösen Gefäßen. Verletzungen der empfindlichen Schleimhautoberflächen führen zu dem bekannten Symptom der arteriellen Blutung. Histologisch sieht man übermäßig angewachsene Muskelfasern des Musculus canalis ani und des Bindegewebes.[7] Mittels transperinealer (durch den Damm) Dopplersonografie kann ein erhöhter lokaler Blutfluss zum Hämorrhoidalplexus gemessen werden.[68][69] Das Voranschreiten der Verlagerung des Hämorrhoidalplexus wird durch die Passage harten Stuhls, der Scherkräfte auf die Polster nach außen ausübt, beschleunigt. Ein verstärktes Pressen beim Stuhlgang bewirkt einen verminderten venösen Ablauf (Blutstau), und der dadurch erhöhte Blutdruck im Hämorrhoidalpolster führt zu dessen weiterer Vergrößerung. Mit der Erosion des Epithels des Hämorrhoidalplexus kommt es zu Entzündungsprozessen[70] und Blutungen.[37] Darüber hinaus werden im Hämorrhoidalplexus übermäßig neue Blutgefäße gebildet: Bei diesem Neovaskularisation genannten Vorgang wird durch eine erhöhte Expression von Wachstumsfaktoren, wie beispielsweise VEGF[71] und EGFR, im Epithel der Mukosa und Submukosa des Hämorrhoidalplexus vorangetrieben.[72] Die weitere Vermehrung des Bindegewebes und die Hypertrophie des Musculus canalis ani führt zu tastbaren, derben Knoten (Hämorrhoiden zweiten Grades). Ödeme und Fibrosen schädigen diesen Muskel weiter, so dass er in seinem oberen (kranialen) Bereich leicht einreißen kann. Dadurch können die verhärteten Knoten unterhalb der Linea dentata in die sensible Analhaut vordringen (Hämorrhoiden dritten Grades). Durch die Degeneration des Kontinenzorgans kommt es in den betroffenen Segmenten zu einer Reduzierung der Abschlussfähigkeit. Schleim aus dem Rektum kann unwillentlich auf die Analhaut gelangen und auf dieser zu Ekzemen (Analekzem) und Pruritus ani (Juckreiz am After) führen. Im Endstadium besteht der Hämorrhoidalplexus weitgehend aus Bindegewebsfasern und wenigen ungeordneten hypertrophischen Muskelfasern, wodurch der Vorfall der Hämorrhoidalknoten, der Analprolaps, irreversibel wird. Das Kontinenzorgan ist in diesem Stadium durch die Schädigung des angiomuskulären Verschlusses so stark beeinträchtigt, dass die Kontrolle über Darmgase und Stuhl gestört ist.[7][10] Die progressive Verlagerung des Hämorrhoidalplexus nach distal wird nach William Hamish Fearon Thomson als sliding anal lining-Theorie[6] bezeichnet[3][73] und hat die zuvor übliche Annahme, Hämorrhoiden seien Krampfadern und hätten dieselbe Pathogenese, abgelöst.[37]
Symptome in den vier Stadien
[Bearbeiten | Quelltext bearbeiten]Die Symptome und Beschwerden sind bei einem Hämorrhoidalleiden von Patient zu Patient sehr einheitlich,[74] jedoch uncharakteristisch und treten bei vielen anderen Erkrankungen im Bereich des Enddarms in ähnlicher Form auf. Die Beschwerden sind vor allem wiederholte anale Blutungen und anales Nässen, quälender Juckreiz der perianalen Haut (Pruritus ani), Stuhlschmieren und analer Gewebeprolaps.[75] Schmerzen sind dagegen eher selten. Treten im Bereich des Anus Schmerzen auf, so sind diese vor allem auf Analfissuren, Fisteln oder Abszesse zurückzuführen.[74] Bei den geschilderten Beschwerden spricht man auch vom hämorrhoidalen Symptomenkomplex. Hämorrhoidalleiden können bestimmte Sexualpraktiken einschränken.[76] Symptomatische Hämorrhoiden werden von den Betroffenen als ausgesprochen lästig beschrieben. Lästig, unnötig oder überflüssig wie Hämorrhoiden sind im täglichen Sprachgebrauch geflügelte Worte. Nach den Ergebnissen aus Erhebungen mit dem standardisierten Gesundheitsfragebogen SF-12 (Short Form-12 Health Survey) haben sie jedoch – unabhängig vom Krankheitsgrad – keinen signifikanten Einfluss auf die Lebensqualität.[77]
Die Symptome korrelieren mit den verschiedenen Stadien der Erkrankung: Die krankhafte Vergrößerung der Hämorrhoiden wird nach einem Klassifizierungssystem von John Cedric Goligher[78] in vier Stadien eingeteilt.[79] Zwischenstufen zwischen den einzelnen Stadien sind möglich.
-
Hämorrhoiden ersten Grades
-
Hämorrhoiden zweiten Grades
-
Hämorrhoiden dritten Grades
-
Hämorrhoiden vierten Grades
-
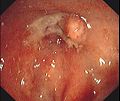
Endoskopische Aufnahme von Hämorrhoiden 1° in analer Blickrichtung (von oral)
-
Hämorrhoiden 2°
-
Hämorrhoiden 3°
-
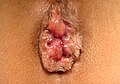
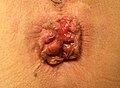
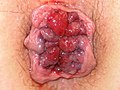
Hämorrhoiden 4° = Analprolaps
Hämorrhoiden ersten Grades:
- Die Hämorrhoiden sind nicht von außen sichtbar, sie können nur proktoskopisch dargestellt werden.
- Die Knoten wölben sich nur leicht innerhalb des Darmrohres vor. Die Knotenbildung ist voll reversibel und es treten normalerweise keine Schmerzen auf.
Bei einem Hämorrhoidalleiden im Stadium I sind schmerzlose hellrote Blutungen das Leitsymptom. Die Blutungen sind in Form von Blutspuren auf der Stuhloberfläche (Hämatochezie) oder vor allem am Toilettenpapier leicht festzustellen. Das Blut ist überwiegend hellrot. Hellrotes Blut kann aber auch durch eine Analfissur bedingt sein. Ist das Blut dagegen dunkelrot, so liegt mit hoher Wahrscheinlichkeit eine erheblich ernsthaftere Erkrankung vor. In solchen Fällen wird ein umgehender Arztbesuch dringend empfohlen.[80] Die Blutungen sind auch in späteren Krankheitsstadien das Leitsymptom. Die Blutungsneigung kann starken Schwankungen unterliegen. Nach Phasen mit teilweise kräftigen Blutungen nach jedem Stuhlgang können – auch ohne Intervention – für Wochen oder Monate die Blutungen ausbleiben. Nur selten führen hämorrhoidale Blutungen zu Anämie (Blutarmut).[75]
Es sind mit Stand 2012 keine Daten veröffentlicht, aus denen hervorgeht, dass asymptomatische Hämorrhoiden ersten Grades jemals symptomatisch werden. Es ist daher möglich, dass Hämorrhoiden in diesem Stadium ‚normale‘ endoskopische Befunde darstellen und nie zu einem Hämorrhoidalleiden führen.[31]
Hämorrhoiden zweiten Grades:
- Die Knoten fallen beim Pressen in den Analkanal vor, ziehen sich aber nach kurzer Zeit von selbst wieder zurück.
- Die Hämorrhoiden sind allein nicht mehr rückbildungsfähig.
Im Stadium II führt der zeitweise Vorfall der Hämorrhoiden zu einer gestörten Feinkontinenz, was eine erhöhte Schleimsekretion bewirkt. Dieses Sekret führt zu einer Befeuchtung und Irritation der perianalen Haut, was den Juckreiz auslöst. Ursache hierfür sind Analekzeme, die somit eine indirekte Folge des Hämorrhoidalleidens sind. Eine weitere Folge des Hämorrhoidalleidens kann eine Analfissur sein, die speziell in diesem Stadium zu Schmerzen führen kann.[75]
Hämorrhoiden dritten Grades:
- Ein oder mehrere Knoten können bei Anstrengungen spontan vorfallen. Nach dem Stuhlgang ziehen sie sich nicht mehr von selbst zurück. Die Reposition (Hineinschieben) ist aber noch möglich.
- Es kann zu Einklemmungen (Inkarzeration) und Blutungen kommen.
Hämorrhoiden vierten Grades:
- Dieses Stadium entspricht einem Analprolaps (Tiefertreten).
- Die Reposition ist nicht mehr möglich.
Im Stadium III und IV kann der dauerhafte Vorfall und das Einklemmen des Hämorrhoidalgewebes zu Schmerzen oder einem dumpfen Druckgefühl im Analkanal führen.[3] Zwischen der Größe der Hämorrhoiden und den damit verbundenen Beschwerden besteht keine Korrelation.[81]
Die krankhaft vergrößerten Hämorrhoidalknoten können in manchen Fällen Druck auf die Rektumwand ausüben und so den rektoanalen Reflex auslösen, was eine Abnahme des Tonus des M. sphincter ani internus bewirkt. Der Stuhlgang ist dann in solchen Fällen erfolglos. Durch ihren Raumbedarf im Analkanal können sie zu partiellen Obstruktionen führen und dabei die komplette Stuhlentleerung des Rektums behindern. Dies führt dann häufig zu einem Stuhlschmieren (Soiling[82]). Starke, lokalisierbare Schmerzen sind bei Hämorrhoidalleiden sehr selten und treten normalerweise nur im Stadium IV bei einer Thrombosebildung im Hämorrhoidalpolster auf.[3]
Tabuisierung
[Bearbeiten | Quelltext bearbeiten]Die meisten Patienten gehen wegen ihres Hämorrhoidalleidens erst dann zu einem Arzt, wenn der Schmerz das Schamgefühl überwiegt. Der After ist eine der letzten Tabuzonen des Körpers.[76] Hämorrhoiden werden weitgehend tabuisiert, was auch durch die älteren Umschreibungen wie „Leiden der heimlichen Örter“ oder „peinliche Krankheit“ deutlich wird. Diese Tabuisierung steht in einem Gegensatz zum sehr hohen Verbreitungsgrad des Leidens.[81] Hämorrhoidalleiden sind auch im 21. Jahrhundert keine gesellschaftsfähige Erkrankung. Tabuisierung und Schamgefühl sorgen immer noch dafür, dass sich viele Patienten erst sehr spät, mit weit fortgeschrittenem Krankheitsverlauf, in ärztliche Behandlung begeben.[20] Dazu besteht rational betrachtet kein Grund. Die Untersuchungstechniken bei Enddarmerkrankungen sind mittlerweile sehr patientenfreundlich, und einige der Symptome des – vergleichsweise – harmlosen Hämorrhoidalleidens sind auch bei erheblich ernsthafteren, lebensbedrohlichen Erkrankungen des Enddarms vorhanden.
Schamgefühl und Tabuisierung führen immer wieder zu obskuren und teilweise tödlich[36][83] verlaufenden Formen der Selbstbehandlung. Zur „Behandlung“ eingeführte Fremdkörper können unbeabsichtigterweise im Rektum verbleiben und als Fremdkörper in Anus und Rektum klinisch relevant werden.[84][85]
Diagnose
[Bearbeiten | Quelltext bearbeiten]Untersuchung
[Bearbeiten | Quelltext bearbeiten]Nach der Anamnese und der Schilderung der Symptome durch den Patienten erfolgt bei der ärztlichen Erstuntersuchung üblicherweise zuerst eine visuelle Inspektion des Perineums. Dabei können vorgefallene (prolabierte) Hämorrhoiden vierten Grades problemlos festgestellt werden. Bei der Untersuchung kann der Patient zum Pressen des Schließmuskelapparates angehalten werden, da so prolabierende Hämorrhoiden zweiten und dritten Grades am besten erkannt werden können. Hämorrhoiden ersten Grades können nur mit einem Proktoskop diagnostiziert werden. Eine Palpation (Betastung) ist hierfür nicht geeignet.[13] Weitergehende Untersuchungen sind in den meisten Fällen für die Diagnose eines Hämorrhoidalleidens nicht notwendig. Zum Ausschluss anderer proktologischer Erkrankungen kann eine Rektoskopie und bei Tumorverdacht eine Koloskopie durchgeführt werden.[86]
Für die Planung operativer Eingriffe bei Hämorrhoiden dritten und vierten Grades können weitergehende anorektale Untersuchungen wie beispielsweise auch endoanaler Ultraschall (Sonografie) zum Einsatz kommen. Ebenso, wenn die Symptome nicht einem Hämorrhoidalleiden zugeordnet werden können (Differentialdiagnose).[87][88]
Die (Selbst)-Diagnose „Hämorrhoiden“ wird, bedingt durch die ausgesprochen hohe Häufigkeit des Leidens, sehr oft zu leichtfertig und ohne die notwendige Sorgfalt gestellt. Dabei besteht die Gefahr, dass für den Betroffenen deutlich schwerwiegendere Erkrankungen – mit ähnlicher Symptomatik – erst mit erheblicher Verspätung korrekt diagnostiziert werden. Dieser Zeitverlust kann unter Umständen letale Folgen haben.
Bei der Diagnose eines Hämorrhoidalleidens ist der wichtigste Aspekt der Ausschluss anderer, wesentlich schwerwiegenderer und zum Teil lebensbedrohlicher Erkrankungen.[89] Nur ein Arzt kann Hämorrhoiden sicher von Darmkrebs unterscheiden.[81]
Differentialdiagnose
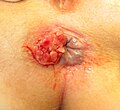
[Bearbeiten | Quelltext bearbeiten]Perianalthrombose
-
Grafische Darstellung einer Perianalthrombose
-
Eine Perianalthrombose
Perianalthrombosen, auch „unechte Hämorrhoiden“ genannt, werden am häufigsten mit Hämorrhoiden verwechselt. Sie haben ihren Ursprung im perianalen subkutanen Venenplexus (Plexus haemorrhoidalis externus).[79]
Pruritus ani
Analer Juckreiz (Pruritus ani) ist ein Symptom und die Folge unterschiedlicher Ursachen. Es handelt sich dabei um kein eigenständiges Krankheitsbild.[90]
Mögliche Ursachen für analen Juckreiz:[90]
| morphologisch bedingt | funktional bedingt | äußere Ursachen | sonstige Ursachen |
| Analfissur | Inkontinenz | allergisches Kontaktekzem | Wurmerkrankung |
| Analfistel | Analprolaps | luftundurchlässige Unterwäsche | Strahlentherapie |
| Condylome | Hämorrhoiden | übertriebene Hygiene kann Infektanfälligkeit fördern | |
| hypertrophe Analpapille | massiver Durchfall |

Analekzem
Das Analekzem ist die häufigste Ursache für analen Juckreiz. Es handelt sich dabei um Entzündungsprozesse des verhornten Epithels der Perianalregion. Die Hautveränderungen beinhalten Erosionen und Rhagaden. Ein Analekzem ist meist die Folge einer anderen Erkrankung und in etwa 80 % der Fälle sind Hämorrhoiden der Auslöser dieser Hauterkrankung. Durch die mangelhafte Feinabdichtung kommt es zum Nässen, das ekzematöse Veränderungen der Perianalhaut zur Folge hat.[19] Auch Analfisteln können ein Nässen im Bereich der Pospalte bewirken und so zu einem irritativ-toxischen Analekzem führen. Eine weitere mögliche Ursache kann mangelhafte Analhygiene sein. Allergische Analekzeme sind eine spezielle Form eines allergischen Kontaktekzems.[91] Sie können beispielsweise durch parfümiertes Toilettenpapier, bestimmte Feuchttücher und Seifen, aber auch von einigen Inhaltsstoffen von Hämorrhoidensalben hervorgerufen werden. Bei starker Analbehaarung, oft in Verbindung mit starker Schweißabsonderung, kann ein Analekzem auch akut und primär entstehen.
Mariske
-
Grafische Darstellung einer Mariske
Marisken sind schmerzfreie, weiche bis derbe Hautläppchen, die einzeln oder zu mehreren im Bereich des Afters auftreten können. Sie sind häufig das Überbleibsel einer Perianalthrombose, können sich aber auch ohne erkennbare Ursachen bilden. Auch beim Pressen füllen sich Marisken nicht mit Blut und lassen sich bei der digitalen Palpation nicht in den Analkanal zurückdrängen.[92] Sie werden nicht als Krankheit eingestuft.[93]
Analfibrom
Analfibrome, auch Analpapillen oder wegen ihres Aussehens „Katzenzahn“ genannt, sind warzenartige, gestielte und gutartige Fibrome, die an der Linea dentata entstehen. Sie können Längen von bis zu 40 mm erreichen (Fibroma pendulans).[2]
Analfissur
-
Grafische Darstellung einer Analfissur
-
Eine Analfissur
-
Endoskopische Aufnahme einer Analfissur
Analfissuren können wie Hämorrhoiden bei der Defäkation hellrot bluten. Beim Stuhlgang können sie zu heftigen Schmerzen führen. Dies ist ein wesentlicher Unterschied zu Hämorrhoiden und das Leitsymptom einer Analfissur.[3]
Analabszess und Analfistel
-
Grafische Darstellung der unterschiedlichen Analabszess- (links) und Analfisteltypen (rechts)
-
Ein Perianalabszess
-
Endoskopische Aufnahme einer Analfistel
Analfisteln werden meist durch Analabszesse (Periproktitis) im Bereich der Krypten innerhalb des Rektums hervorgerufen. Es handelt sich um Entzündungen bestimmter schleimabsondernder Drüsen. Dabei ist der Analabszess die akute und die Analfistel die chronische Form der Entzündung. Die betroffenen Patienten leiden beim Stuhlgang und beim Sitzen unter heftigen dumpfen Schmerzen.[94]
Rektumprolaps

Ein Rektumprolaps ist ein Vorfall des Mastdarms, bei dem alle Schichten des Rektums in die Mastdarmlichtung und durch den After nach außen dringen. Verursacht wird ein Rektumprolaps meist durch eine Muskelschwäche des Beckenbodens, Verstopfung oder Durchfall.[95] Während beim Analprolaps (Hämorrhoiden 4. Grades) die Schleimhautfalten radiär und kleeblattförmig angeordnet sind, liegen sie beim Rektumprolaps zirkulär vor.[1]
Krebserkrankungen des Rektums und Anus
-
Endoskopische Aufnahme einer durch ein Rektumkarzinom verursachten Stenose
-
Ein Plattenepithelkarzinom des Analrandes
-
Ein Analrandkarzinom
Bei der Diagnose von Hämorrhoiden sind neben den zuvor aufgeführten gutartigen Erkrankungen des Kontinenzorgans grundsätzlich auch Krebserkrankungen mittels Differentialdiagnose auszuschließen. Das hämorrhoidale Leitsymptom Blut im Stuhl weisen auch bösartige Erkrankungen (Krebs), wie beispielsweise das kolorektale Karzinom, auf. Anale Blutungen sind daher per se ein ernst zu nehmendes Symptom, das zeitnah und genau durch einen geeigneten Arzt abgeklärt werden sollte.[96] Die unterschiedliche Farbe des Blutes – hämorrhoidales Blut ist fast immer hellrot, tumoröses dagegen meist dunkelrot bis schwarz, wenn es aus den oberen Bereichen des Verdauungstraktes stammt – ist für die Differentialdiagnose keinesfalls ausreichend.[3]
Analkanalkarzinome und Analrandkarzinome stellen etwa 1 bis 2 % aller Krebserkrankungen des Dickdarms. Sie werden besonders häufig falsch diagnostiziert und vor allem durch ihre Raumforderungen und Erscheinungsformen leicht mit Hämorrhoiden verwechselt.[97] Auch sie weisen das Leitsymptom Blut im Stuhl auf. Zusätzlich können auch Schmerzen beim Stuhlgang und Juckreiz im Analbereich auftreten.[98]
Noch seltener ist das anorektale Melanom, das nur etwa 0,1 % aller analen Tumoren und 1 % aller malignen Melanome ausmacht. Die Symptome, Blut im Stuhl, anale Missempfindungen oder Schmerzen, werden meist als Hämorrhoiden diagnostiziert und behandelt.[99] Von den ersten Symptomen bis zur korrekten Diagnose vergehen im Durchschnitt fünf Monate,[100] so dass bei sehr vielen Patienten bereits eine Metastasierung stattgefunden hat, die die Prognose wesentlich verschlechtert.[101][102]
In früheren Studien gab es Hinweise darauf, dass Patienten mit Hämorrhoidalleiden ein erhöhtes Risiko für anale Plattenepithelkarzinome, eine spezielle Form von Analkrebs, haben. Neuere Studien können diesen Zusammenhang nicht bestätigen.[103]
Behandlung
[Bearbeiten | Quelltext bearbeiten]
Nur im Fall eines Hämorrhoidalleidens und nicht beim Vorliegen von Hämorrhoiden ist eine Behandlung notwendig.[13] Zur Behandlung von Hämorrhoidalleiden gibt es eine Vielzahl unterschiedlicher Möglichkeiten. Welche Behandlungsoption letztlich gewählt wird, ist vor allem vom Grad der Erkrankung und vom Therapieziel – Heilung oder Linderung – abhängig.[105] Neben dem Allgemeinzustand des Patienten kann außerdem die Anzahl der vorgefallenen Hämorrhoidalknoten und die individuelle Anatomie die Art der Behandlung beeinflussen.[106] Eine universelle Behandlungsmethode gibt es nicht. Normalerweise reichen bei Hämorrhoiden des ersten und zweiten Grades kleinere ambulante Eingriffe aus. Bei Hämorrhoiden ab dem 3. Grad kann meist nur noch ein operativer Eingriff Abhilfe schaffen.
Die Behandlung selbst kann prinzipiell von Allgemeinmedizinern (Hausarzt), Chirurgen, Dermatologen (Hautarzt), Gynäkologen, Urologen oder Proktologen durchgeführt werden. Proktologen sind auf die Behandlung von Erkrankungen des Enddarms spezialisiert.[81] Sie sind daher mit der Diagnose – speziell der Differentialdiagnose – und der Behandlung von Hämorrhoiden üblicherweise sehr vertraut. Die Behandlungskosten werden von der gesetzlichen Krankenversicherung voll erstattet.
Basistherapie
[Bearbeiten | Quelltext bearbeiten]
Vor konservativen, semioperativen oder operativen Maßnahmen steht üblicherweise die ärztliche Basistherapie. Sie dient vor allem dazu, das Voranschreiten des Hämorrhoidalleidens zu verhindern oder zumindest zu verzögern. Sie besteht im Wesentlichen aus einer Ernährungsberatung, die eine möglichst ballaststoffreiche Nahrung zur Erhöhung des Stuhlvolumens und eine Flüssigkeitszufuhr von mindestens zwei Litern täglich vorsieht. Möglichst weicher Stuhlgang und schnelle Darmentleerung ohne langes Pressen sind das Ziel der Basistherapie. Obstipation fördert die Bildung von Hämorrhoiden und das Voranschreiten des Hämorrhoidalleidens.[51] In mehreren prospektiven Studien[107][108][109][110][111] konnte der therapeutische Nutzen dieser Maßnahmen bestätigt werden.[13] Durch Hygienemaßnahmen können Hautirritationen gelindert werden; dazu gehört beispielsweise die Reinigung des Afters mit klarem Wasser. Sportliche Aktivitäten erhöhen die Motilität des Darmes. Bei Übergewicht kann eine Gewichtsreduktion zusätzlich die Symptome eines Hämorrhoidalleidens lindern.[3] Die beschriebenen Maßnahmen der Basistherapie können prinzipiell auch rein prophylaktisch angewendet werden.
Hämorrhoidalia (Hämorrhoidenmittel)
[Bearbeiten | Quelltext bearbeiten]
Hämorrhoidalia sind Arzneimittel, die ausschließlich zur Behandlung von Hämorrhoidalleiden, deren Beschwerden und Folgeerscheinungen angewendet werden.[112] Die medikamentöse Behandlung eines Hämorrhoidalleidens ist bestenfalls symptomatisch und keinesfalls kurativ (heilend). Sie kann zur Linderung oder Beseitigung des Juckreizes, der Schmerzen und anderer Folgen der Entzündungsreaktion adjuvant indiziert sein.[13][113] Einen Nachweis, dass mit Hämorrhoidalia der Schweregrad und das Voranschreiten der Erkrankung beeinflusst werden kann, gibt es (Stand 2003) nicht.[114][115][116][117]
Auf der Basis von Naturstoffen beziehungsweise Naturstoffextrakten werden Pharmaka zur innerlichen Anwendung (Interna) in Apotheken angeboten. Dazu gehören unter anderem Flavonoide,[118] wie beispielsweise Diosmin oder Rutin. Die genannten Arzneimittel wurden vor allem als Venenmittel konzipiert. Da es sich bei Hämorrhoiden um arteriell versorgte Gefäßpolster und nicht um venöse Gefäßknäuel handelt, gibt es für die genannten Pharmaka nach den Leitlinien der Deutschen Dermatologischen Gesellschaft (DDG) und der Deutschen Gesellschaft für Koloproktologie (DGK) keine vernunftmäßige Begründung für die Anwendung zur Behandlung von Hämorrhoidalleiden. In Deutschland haben diese Pharmaka so gut wie keine Bedeutung.[13] In einer randomisierten Doppelblindstudie mit Flavonoiden, zu denen auch Rutin gerechnet wird, wurden zwar signifikant positive Effekte bezüglich Blutungsstillstand und reduzierter Rezidivrate festgestellt,[119] doch ist mit dieser Behandlungsoption keine Heilung möglich. Das vorrangige Ziel der medikamentösen Therapie ist es, Blutungen zu unterdrücken, um eine kurative Therapie wie beispielsweise Sklerosierung, Gummibandligatur oder Operation zu einem günstigen Zeitpunkt zu planen.[105]
Für die Lokaltherapie gibt es eine Vielzahl von Salben, Cremes und Suppositorien („Zäpfchen“). Letztere sind auch mit Mulleinlage als Analtampons erhältlich.[112] Die Mehrzahl der angebotenen Hämorrhoidalia sind rezeptfrei erhältlich.
Für sämtliche auf dem Markt befindlichen Hämorrhoidalia liegen keine kontrollierten klinischen Studien vor, die einen Wirkungsnachweis dieser Arzneimittel bei Hämorrhoidalleiden belegen. Dies gilt auch für die von der Weltgesundheitsorganisation (WHO) als unentbehrliche Arzneimittel zur kurzzeitigen symptomatischen Behandlung von Hämorrhoiden eingestuften Salben oder Zäpfchen mit Lokalanästhetika, Adstringentien oder Entzündungshemmern.[112][120] Als „Beruhigungscremes“ zur Linderung der Symptome empfiehlt die WHO milde Adstringentien wie basisches Bismutgallat, Zinkoxid oder Hamamelisextrakt (Hamamelidis cortex), die zusammen mit Gleitmitteln, Vasokonstriktoren oder milden Antiseptika lokal als Salbe oder Zäpfchen appliziert werden. Dabei können Lokalanästhetika in diesen Formulierungen die Schmerzen lindern. Corticosteroide können nach Maßgabe der WHO kurzzeitig in Kombination mit den genannten Formulierungen angewendet werden, wenn keine lokale Infektion vorliegt. Eine längere Anwendung der Corticosteroide sollte vermieden werden, da dies zu einer Atrophie des Anoderms (Abbau der Analhaut) führen kann.[120]
Ambulante Maßnahmen
[Bearbeiten | Quelltext bearbeiten]-
Hämorrhoiden zweiten Grades unmittelbar nach dem Setzen der Gummibandligatur
-
Hämorrhoidalpolster nach Abfallen der Ligatur
Bei Hämorrhoiden ersten und zweiten Grades versucht man durch kleinere ambulante Eingriffe eine Operation zu vermeiden oder zumindest einige Jahre aufzuschieben. Dazu greift man im Wesentlichen zu folgenden Behandlungsmethoden:

- Sklerosierung von Hämorrhoiden: Kleinere Hämorrhoidalknoten werden mit einem rohrförmigen Gerät (Proktoskop) festgehalten, und es wird eine sklerosierende Flüssigkeit, beispielsweise Phenol gelöst in Mandelöl,[121] 5-prozentige Chininlösung oder Polidocanol, eingespritzt.[122] Die dadurch verursachte Entzündungsreaktion soll über eine darauf folgende Vernarbung lokal den Blutfluss vermindern, die Hämorrhoiden schrumpfen lassen und die Hämorrhoidalknoten auf der Unterlage fixieren. Das recht einfache und kostengünstige Verfahren wird in der Regel in mehreren Teilbehandlungen im Abstand von zirka vier bis sechs Wochen durchgeführt und verläuft normalerweise völlig schmerzlos. Es besteht eine geringe Gefahr der Bildung von Nekrosen. Nekrosen entstehen vor allem bei schlechter Injektionstechnik. Die Wahrscheinlichkeit für ein erneutes Auftreten ist groß (hohe Rezidivquote).[123] Die Sklerosierung ist das Mittel der Wahl zur Behandlung symptomatischer Hämorrhoiden 1. Grades.[86]
- Gummibandligatur (auch Gummiligatur nach Barron): Der Knoten wird durch ein darübergestülptes Gummiband abgeklemmt (Ligatur) und fällt in den folgenden Tagen ab. Dies ist die am häufigsten gewählte Behandlung von Hämorrhoiden zweiten Grades. Die Rezidivquote ist niedriger als bei der Sklerosierung.[124] Risiken der meist harmlosen Behandlung bestehen bei der Einnahme gerinnungshemmender Medikamente (Nachblutung) und bei Latex-Allergie (selten auch schwerwiegende, allergische Reaktionen) sowie bei chronisch-entzündlichen Darmerkrankungen (Fistelbildung) und HIV-Infektion (Infektionen). Zur Behandlung symptomatischer Hämorrhoiden zweiten Grades ist die Gummibandligatur das Mittel der Wahl.[86]
Beide Verfahren werden durch ein Proktoskop durchgeführt, das dem behandelnden Arzt den Zugang zu den Hämorrhoiden ermöglicht. Dabei ist weder eine Anästhesie noch eine Sedierung notwendig.[125]
Die Infrarotkoagulation wird nur noch selten für Hämorrhoiden ersten und zweiten Grades angewendet. Die Kryohämorrhoidektomie (Vereisung) und die maximale anale Sphinkterdehnung nach Lord sind mittlerweile nicht mehr üblich, und von ihrer Anwendung wird eindeutig abgeraten.[13]
Operationsverfahren
[Bearbeiten | Quelltext bearbeiten]Operiert wird zur Behandlung von Hämorrhoidalleiden üblicherweise nur dann, wenn die konservativen Maßnahmen fehlgeschlagen sind beziehungsweise der Grad der Erkrankung keine erfolgreiche konservative Behandlung erwarten lässt. Das Ziel aller derzeit üblichen Eingriffe ist es, die normalen anatomischen Verhältnisse wiederherzustellen. Auf keinen Fall ist das Ziel die vollständige Entfernung der vergrößerten Hämorrhoidalpolster, da diese für die Feinkontinenz unabdingbar sind.[13] Bei etwa 10 % der Patienten, die mit einem Hämorrhoidalleiden einen Arzt aufsuchen, ist ein operativer Eingriff notwendig.[126]
Klassische Verfahren
[Bearbeiten | Quelltext bearbeiten]-
Nekrotische und thrombosierte Hämorrhoiden 4. Grades. In diesem Stadium ist eine Heilung nur durch eine Hämorrhoidektomie möglich.
-
Der After desselben Patienten fünf Tage nach einer Hämorrhoidektomie nach Milligan-Morgan

Bei einem weit fortgeschrittenen Hämorrhoidalleiden, das vor allem durch einen nicht mehr reponierbaren Vorfall des Hämorrhoidalgewebes gekennzeichnet ist (Hämorrhoiden 4. Grades), ist ein operativer Eingriff notwendig, um eine Heilung zu erreichen. Dieser Eingriff wird Hämorrhoidektomie genannt. Es gibt mehrere Techniken der Hämorrhoidektomie, die nach ihren Erfindern unterschieden und benannt werden. Alle Verfahren werden unter Narkose oder Spinalanästhesie (beispielsweise Sattelblock) durchgeführt und erfordern in der Regel einen mehrtägigen Krankenhausaufenthalt (stationär). Die Heilung erstreckt sich über mehrere Wochen und ist meist schmerzhaft. Im akuten Stadium (das heißt, die Hämorrhoiden sind entweder thrombosiert oder eingeklemmt) wird vor einer Operation zunächst konservativ behandelt.[127]
Je nachdem, ob das Hämorrhoidalleiden segmentär oder zirkulär (alle Hämorrhoidalpolster prolabieren) ausgeprägt ist, werden entweder segmentäre oder zirkuläre Verfahren angewendet. Zu den segmentären Verfahren gehören beispielsweise die offene Hämorrhoidektomie nach Milligan-Morgan, die submuköse Hämorrhoidektomie nach Parks und die geschlossene Hämorrhoidektomie nach Ferguson. Dagegen werden die rekonstruktive Hämorrhoidektomie nach Fansler-Arnold und die supraanodermale Hämorrhoidektomie nach Whitehead zu den zirkulären Verfahren gerechnet.[13] Andere Autoren teilen die verschiedenen Verfahren in offene und geschlossene Hämorrhoidektomien ein. Zu den offenen Verfahren gehört beispielsweise die Operation nach Milligan-Morgan (auch als Dreizipfelmethode bezeichnet), während zu den geschlossenen Verfahren die Techniken nach Parks, Ferguson und Fansler-Arnold gerechnet werden. Die Methode nach Fansler-Arnold wird vor allem zur Rekonstruktion des Analkanals, wie sie bei nach außen fixierten Hämorrhoiden 4. Grades gelegentlich erforderlich ist, angewendet.[3] Lasergestützte Verfahren der Hämorrhoidektomie bieten gegenüber den konventionellen Operationsverfahren keine Vorteile.[13][128]
Bis in die 1980er Jahre hinein war die vollständige Entfernung (das „Ausrotten“ der Hämorrhoidalpolster) das Ziel operativer Eingriffe bei fortgeschrittenen Hämorrhoidalleiden. Eine unerwünschte Folge dieser Behandlungen war Stuhlinkontinenz. Die 1882 erstmals von dem Briten Walter Whitehead (1840–1913) beschriebene supraanodermale Hämorrhoidektomie (Whitehead-Operation)[129] gilt heute aufgrund erheblicher postoperativer Komplikationen[130] als „Kunstfehler“.[131]
Moderne Verfahren
[Bearbeiten | Quelltext bearbeiten]
Die Stapler-Hämorrhoidopexie nach Longo ist ein weniger schmerzhaftes geschlossenes Verfahren, bei dem unter Anwendung eines speziellen Operationsgerätes, dem Stapler, die Analhaut geliftet wird. Im Gegensatz zur Hämorrhoidektomie wird bei der Hämorrhoidopexie keine Resektion der Hämorrhoidalpolster, sondern eine zirkulare Resektion der Mukosamanschette (Mukosektomie), etwa 30 mm oberhalb des Corpus cavernosum recti, durchgeführt. Durch die anschließende Vernarbung und sekundäre Umbauvorgänge werden die Hämorrhoidalpolster auf eine normale Größe reduziert und wieder an ihre ursprüngliche Position zurückversetzt. Da der Eingriff nicht im Bereich des äußerst sensiblen Anoderms erfolgt, ist die Methode weitgehend schmerzfrei und für den Patienten – verglichen mit einer Hämorrhoidektomie – sehr komfortabel. Zur Behandlung zirkulärer Hämorrhoiden dritten Grades ist diese Technik mittlerweile weit verbreitet und die Methode der Wahl. Für Hämorrhoiden vierten Grades ist die Stapler-Methode allerdings nicht geeignet, da nach der Operation meist wieder ein Prolaps auftritt.[127]
Die dopplergesteuerte Hämorrhoidal-Arterien-Ligatur nach Morinaga (HAL) ist ein 1995 entwickeltes minimal-invasives Verfahren für Hämorrhoiden zweiten und frühen dritten Grades, bei dem kein Gewebe entfernt, sondern lediglich die Versorgungsarterien der Hämorrhoiden abgebunden werden. Die Gefäße werden dabei mit einer speziellen Ultraschallsonde, einem Doppler-Proktoskop, gezielt aufgesucht. Nach dem Abbinden der Versorgungsarterien beginnen die Hämorrhoidalknoten allmählich zu schrumpfen. Die Rezidivquote ist vergleichsweise hoch; eine Wiederholung der Behandlung ist aber ohne weiteres möglich. Es gibt bisher nur eine randomisierte kontrollierte Studie,[132] mit einer relativ kleinen Patientenzahl (insgesamt 60), weswegen das Verfahren von den Leitlinien noch nicht bewertet wird.[13] Eine Weiterentwicklung der HAL-Methode ist die transanale Hämorrhoidal-Arterien-Ligatur (THD),[133] bei der zusätzliche Nahtschlingen zur Reposition („liften“) der vorgefallenen Analschleimhaut eingesetzt werden. Dieses Verfahren ist ebenfalls zur Behandlung von Hämorrhoiden zweiten und dritten Grades gedacht. Die Ergebnisse sind mit der Stapler-Hämorrhoidopexie nach Longo vergleichbar.[134] Es wird bisher nur vereinzelt angewendet.
Die minimal-invasive, subanodermale submuköse Hämorrhoidoplastie (MISSH)[135] wurde 1996 von dem Kaiserslauterer Chirurgen Gunther Matthias Burgard entwickelt und wird seitdem von ihm selbst, inzwischen aber auch von einigen weiteren Spezialisten im In- und Ausland, angewendet. Die Technik eignet sich auch bei fixierten Prolapsformen vierten Grades und bietet – im Gegensatz zu zirkulären Verfahren (wie z. B. Longo) – die Möglichkeit, einzelne Knoten zu operieren. Dabei wird die entsprechende Versorgungsarterie abgeschnürt, der Knoten mobilisiert, überflüssiges Hämorrhoidalgeflecht mit einem Shaver entfernt und die Haut mittels analem Lifting in einem schmerzarmen Bereich gerafft.
Zu Beginn des 21. Jahrhunderts wurde das LigaSure-Verfahren der Hämorrhoidektomie entwickelt. Es ist auch zur Behandlung weit fortgeschrittener Hämorrhoidalleiden vierten Grades geeignet.[136] Dabei wird mit Methoden der HF-Chirurgie (Koagulation und blutungsarmes Verschließen der Gefäße) gearbeitet. Im Vergleich zu den etablierten Verfahren konnte in mehreren Studien eine Reduzierung der Schmerzen, eine geringere Blutungsneigung während und nach dem Eingriff, kürzere Operationszeiten, sowie eine frühere Arbeitsfähigkeit festgestellt werden.[137] Über Langzeiterfahrungen und Rezidivquoten liegen noch keine Daten vor. Nachteilig sind für den behandelnden Arzt die hohen Investitionen in einen HF-Generator von ca. 19.000 € (Stand 2011)[138] und die oft nur einmal verwendbaren HF-Zangen.[139]
Risiken und Komplikationen der operativen Behandlung
[Bearbeiten | Quelltext bearbeiten]Nach der Operation sind vor allem bei den klassischen Verfahren Blutungen und Schmerzen häufig. Abhängig vom Behandlungsverfahren und dem Befund werden berufstätige Patienten üblicherweise ein bis drei Wochen krankgeschrieben.[140] In den ersten Tagen kann die Kontrolle des Stuhlgangs beeinträchtigt sein. Dieses Problem ist in der Regel zeitlich begrenzt und verbessert sich mit der Zeit. In seltenen Fällen verengt sich durch Narbengewebe der Anus, was den Stuhlabgang erschweren kann. Diese Schließmuskelenge (Analstenose) kann vorübergehend oder anhaltend sein.
Die akute Harnverhaltung ist mit einer Häufigkeit von etwa 20 Prozent die häufigste Komplikation nach einer Hämorrhoidenoperation.[141][142] Sie tritt vor allem bei älteren Patienten auf und wird auch bei dem Setzen von Gummibandligaturen[143] beobachtet.[144] Ein wichtiger Risikofaktor ist dabei offensichtlich die Art der Anästhesie, wobei eine Spinalanästhesie das Risiko signifikant erhöht.[142] Bei den modernen Operationsverfahren Stapler-Hämorrhoidopexie und LigaSure ist das Risiko für eine akute Harnverhaltung deutlich niedriger.[145] Durch eine restriktive Einschränkung der Flüssigkeitszufuhr im Zeitraum der Operation[146] und eine angemessene Schmerztherapie nach der Operation[140] kann die Harnverhaltung weitgehend vermieden werden.
Nach einer Sklerosierung oder einer Gummibandligatur[147] lässt sich bei etwa 8 % der Patienten eine Bakteriämie, das ist das vorübergehende Vorhandensein von Bakterien im Blut, nachweisen. Eine vorbeugende Gabe von Antibiotika (perioperative Antibiotikaprophylaxe)[148] erfolgt – auch bei den Operationsverfahren zur Behandlung von Hämorrhoiden – üblicherweise nur bei Hochrisikopatienten, um einer Endokarditis vorzubeugen (Endokarditisprophylaxe).[140][149]
Bei etwa 2,5 % der Hämorrhoidenoperationen nach Longo[150] kann sich ein Rektum-Divertikel (engl. rectal pocket syndrome), eine meist einseitige Aussackung der Rektalschleimhaut nach einem Einriss in der Rektummuskulatur, als Komplikation bilden.[151][152][153]
Eine sehr seltene, aber die mit Abstand gefährlichste Komplikation ist eine Fournier-Gangrän. Diese nekrotisierende perineale Sepsis kann bei allen Eingriffen zur Behandlung eines Hämorrhoidalleidens, von der Sklerosierung über Gummibandligatur und Stapler-Hämorrhoidopexie[154] bis zur Hämorrhoidektomie, auftreten und tödlich verlaufen.[155]
Grundsätzlich können sich später erneut vergrößerte Hämorrhoiden bilden (Rezidiv).
Behandlungskosten und Kostenerstattung
[Bearbeiten | Quelltext bearbeiten]Hämorrhoiden-Operationen werden nach G26Z (Andere Eingriffe am Anus) des DRG-Systems vergütet. Dabei wird mit einer mittleren stationären Verweildauer von 3,8 Tagen pro Patient gerechnet. Es handelt sich dabei um eine Mischkalkulation mehrerer verschiedener Operationsverfahren.[156] Im Jahr 2009 lag der Basisfallwert bei 2600 € und die Bewertungsrelation bei 0,53. Das Produkt aus beiden Faktoren ergibt einen Betrag von 1378 €, den die gesetzlichen Krankenkassen an das behandelnde Krankenhaus nach der Hämorrhoiden-Operation zahlen müssen. Wird der Eingriff ambulant vorgenommen, so ergab sich 2009 ein EBM-Entgelt von 472,01 €, das die Kassen zu erstatten haben.[157] Die Mischkalkulation bedingt dabei, dass durch die deutlich höheren Sachmittelkosten (unter anderem Verbrauchsmaterialien, Abschreibungen von Geräteinvestitionen) der modernen Verfahren wie beispielsweise Stapler eine Kompensation der Kosten nur über eine Reduzierung der Verweildauer der Patienten in der Klinik möglich ist. Prinzipiell passt dies zu den modernen Verfahren, die eine schnellere Rekonvaleszenz bieten. Allerdings wird bei einer Entlassung am ersten Tag nach der Operation die untere Grenzverweildauer um einen Tag unterschritten, was einen Abschlag von 44 % am DRG-Betrag zur Folge hat. Die dann verbleibenden ca. 800 € reichen aber häufig nicht zur Deckung der Sachmittelkosten. Einige Autoren äußern deshalb die Befürchtung, dass Kliniken kein Interesse an der Entlassung von Patienten vor dem Erreichen der unteren Grenzverweildauer haben.[156]
Veterinärmedizin
[Bearbeiten | Quelltext bearbeiten]Hämorrhoidalleiden spielen in der tiermedizinischen Praxis eine geringe Rolle. Für die Entwicklung neuer Operationstechniken werden Modellorganismen gewählt, die in ihrer Größe und Anatomie dem Menschen möglichst nahekommen. So werden vor allem Hausschweine[158][159][160][161] und Primaten, wie beispielsweise Haubenkapuziner[162] (Cebus apella), als Tiermodell genommen. Die Hämorrhoiden lassen sich dabei durch eine Ligatur der abführenden Venen des Hämorrhoidalplexus erzeugen.[163]
Medizingeschichte
[Bearbeiten | Quelltext bearbeiten]

Das Hämorrhoidalleiden ist keine neuzeitliche Erkrankung. Seit Jahrtausenden befassen sich Ärzte mit seiner Diagnose und Therapie. Ägyptische Pharaonen hatten in ihrem Ärztestab unter anderem einen ‚Wächter des Anus‘, zu dessen Aufgaben die Behandlung von Hämorrhoidalleiden gehörte.[20][165] Hämorrhoidalleiden werden erstmals im Papyrus Ebers (ca. 1500 v. Chr.) beschrieben. Im Alten Testament werden sie im 1. Buch Samuel, Kapitel 5 erwähnt.[# 1] Hippokrates von Kos empfahl die Behandlung mit einem Brenneisen,[166] ein äußerst schmerzhaftes Therapieverfahren, bei dem die Hämorrhoiden mit Gewalt nach außen gezogen und mit einem glühenden Eisen weggebrannt wurden.[81] Darüber hinaus beschrieb er ein Suppositorium (Zäpfchen) zur Behandlung von Hämorrhoiden.
„Wenn man mit Zäpfchen behandeln will, so nehme man die Rückenschale eines Tintenfisches, ein Drittel Bleiwurz, Asphalt, Alaun, ein wenig (Kupfer-)Blüte, Gallapfel, Grünspan, schütte gekochten Honig darüber, mache davon einen ziemlich langen Zapfen und lege diesen so ein, bis man die Hämorrhoiden zum Verschwinden gebracht hat.“
Hippokrates erwähnt auch Verfahren, die der Sklerosierung, der Ligatur nach Barron und der Hämorrhoidalexzision entsprechen.[168] Das ‚weißglühende Brenneisen‘ wurde noch im 19. Jahrhundert zur Blutungsstillung nach der Operation „äußerer“ und „innerer Hämorrhoiden“ empfohlen. Es hatte dabei die Form einer Bohne.[169][170] Der Tübinger Professor Reinhold Köhler (1826–1873) beschrieb 1855 das Ausbrennen der Hämorrhoiden wie folgt:
„Man gibt ein Klystier, welches sogleich wieder ausgeleert werden soll, um die Hämorrhoidalknoten vor den After zu treiben. Sodann lagert man den Kranken wie bei der Operation der Analfistel, ergreift den Knoten und führt durch denselben eine Nadel mit doppeltem Faden durch; zwei Gehülfen erhalten mittelst der Fadenenden die Knoten außerhalb des Schliessmuskels. Sofort wird ein stabförmiges weißglühendes Eisen 3 – 4 Centimeter tief in den After eingeführt und liegen gelassen, bis es schwarz geworden; beim Eindringen des Eisens lässt man die Knoten etwas zurücktreten. Diese Art der Aezung wird zweimal wiederholt; zuletzt wird auch die Afterhaut, welche zur Bildung der Säcke beiträgt, zerstört, indem man auf den After ein kegelförmiges, an der Spitze abgestumpftes Brenneisen aufdrückt. Die Folgen der Operation sind heftige Schmerzen, Harnbeschwerden, Fieberbewegungen, manchmal sogar Delirien; in Boyer’s Fällen verschwanden diese Nachwirkungen nach einigen Tagen.“

Der im 7. Jahrhundert lebende griechische Arzt Paulos von Aigina schildert in seinen Medizinischen Sammlungen die operative Behandlung von Hämorrhoiden. Vor dem Eingriff empfiehlt er die mehrmalige Anwendung von Klistieren zur Entleerung des Darmes.[172] Er beschrieb auch die Ligatur von Hämorrhoidalknoten mit Garn.[168] Der Engländer Johannes von Arderne (1307–1392) gilt als der erste Proktologe. Er befasste sich ausführlich mit den Hämorrhoiden. Die Blutung war für ihn ein Symptom, gegen das er blutstillende Mittel einsetzte. Er schrieb von „Venen“. Operative Eingriffe nahm er offensichtlich nicht vor.[173] Zu Beginn des 19. Jahrhunderts entwickelte Frederick Salmon (1796–1868) ein Operationsverfahren, bei dem er die Hämorrhoidensegmente bis auf den Stiel in der unsensiblen Mastdarmmukosa abschnitt und an dieser Stelle eine Ligatur setzte.[174] Seine Methode wurde als ‚schmerzfrei‘ gerühmt.[173]
Die Bezeichnung Goldene Adern hielt sich bis in das 20. Jahrhundert. Grund dafür war, dass man nach Galenos die Blutungen, ähnlich dem Aderlass als nützlich ansah, damit die ‚üblen Säfte‘ abfließen konnten. William Ernest Miles (1869–1947) erkannte 1919 als Erster die drei arteriellen Blutgefäße, die den Hämorrhoidalplexus versorgen,[175] sprach aber weiterhin von „Venen“. Der deutsche Chirurg Friedrich Stelzner erkannte zu Beginn der 1960er Jahre, dass das Corpus cavernosum recti die morphologische Grundlage der Hämorrhoiden ist und dass es sich bei der Annahme, Hämorrhoiden seien Venen, um einen über Jahrtausende bestehenden Irrtum handelt.[5] Es ist aus heutiger Sicht noch unverständlich, dass sich dieser Irrtum so lange halten konnte. Ärzte und Patienten sahen bei Operationen und Blutungen der Hämorrhoiden immer hellrotes, das heißt arterielles Blut.[173]
Weitere Bezeichnungen für das Hämorrhoidalleiden bzw. die Hämorrhoidalknoten waren Goldaderknoten, auch Feigwarzen und Feigblattern sowie Feig (von lateinisch ficus).[176][177]
Die Methode der Verödung wurde vergleichsweise spät entwickelt. Der erste überlieferte Bericht einer Hämorrhoidenverödung stammt aus dem Jahr 1869. Sie wurde von Morgan am St. Mercer’s Hospital in Dublin mit Eisen(III)-sulfat durchgeführt.[178] Ursprünglich wurde diese Verödungsmethode 1836 in den Vereinigten Staaten zur Behandlung von Nävi entwickelt. Um 1871 wurde von Mitchell in Clinto (Illinois) erstmals Phenol zur Hämorrhoidenverödung injiziert.[179] Er benutzte dabei eine Mischung von einem Teil Phenol mit zwei Teilen Olivenöl. Mitchell versuchte das Verfahren geheim zu behalten, jedoch verbreitete sich das Verfahren rasch und fand Anwendung bei vielen Quacksalbern, die die ursprüngliche Rezeptur teilweise deutlich veränderten. Fünf Jahre später wurde ein Chikagoer Hochschullehrer auf das Verfahren aufmerksam und ermittelte 3300 Fälle von Hämorrhoidenverödung mit Phenol. Später wurde das Olivenöl häufig durch Rizinusöl ersetzt.[180]
Kuriosa
[Bearbeiten | Quelltext bearbeiten]

In der geschichtswissenschaftlichen Literatur wurde insbesondere im ausgehenden 19. und frühen 20. Jahrhundert eine mögliche Erkrankung an Hämorrhoiden bei Napoleon Bonaparte diskutiert: So soll Napoleon ab 1814 unter Hämorrhoiden gelitten haben.[181] Es gilt als wahrscheinlich, dass er am 18. Juni 1815, dem Tag der Schlacht bei Waterloo, von sehr schmerzhaften, thrombosierten Hämorrhoiden geplagt worden ist.[182] Die Schmerzen sollen an diesem Tag so groß gewesen sein, dass sich der französische Kaiser nur mit untergelegtem Heu auf einen Stuhl setzen konnte.[183] Es gibt Historiker und ernsthafte Schriftsteller,[184] die vermuten, dass Napoleon deshalb diese letzte große Schlacht verloren hat. Wegen der Schmerzen habe er unter Schlafentzug gelitten, und die Einnahme von Opiumtropfen zur Schmerzlinderung habe sein Geschick als Feldherr negativ beeinflusst. Napoleon habe sich kaum auf seinem Pferd halten können.[185]
Gelegentlich wird in Boulevardzeitungen oder Internetforen der „Geheimtipp“ verbreitet, „Hämorrhoidencreme“ sei hilfreich gegen Gesichtsfalten oder Schwellungen der Augenlider. Tatsächlich sind die meisten Hämorrhoidencremes aufgrund der darin enthaltenen örtlichen Betäubungsmittel wie Lidocain oder Entzündungshemmern wie Cortison für diesen Zweck völlig ungeeignet oder sogar schädlich.[186] Der gewünschte Effekt kann nur von einer Salbe mit einem lediglich adstringierenden (zusammenziehenden) Wirkstoff erwartet werden. Weitgehend unbedenklich sind hier Salben mit Hamamelis-Extrakt, einem pflanzlichen Gerbstoff. Hamamelis-Salben werden jedoch nicht nur als Hämorrhoidencreme angeboten, sondern auch in kosmetisch geeigneteren, weniger fetthaltigen Zubereitungen.
Für gläubige Katholiken ist der heilige Fiacrius der Schutzpatron gegen Hämorrhoiden. Der Legende nach soll ein Stein, auf dem der Einsiedler im 7. Jahrhundert saß, später viele Gläubige von „ihren Hämorrhoiden befreit“ haben.[187]
Im Jahr 2004 untersagten die Erben des US-amerikanischen Sängers und Songschreibers Johnny Cash die Nutzung des erfolgreichsten Cash-Liedes Ring of Fire für die Werbung einer Hämorrhoidensalbe. Dabei wurde die für die Werbung geplante Nutzung der Zeile „And it burns, burns, burns, the ring of fire, the ring of fire“ von den Cash-Erben als Verunglimpfung des Liedes betrachtet. Ring of Fire handle von der „transformativen Kraft der Liebe“. Das Lied wurde 1962 von Merle Kilgore und Cashs späterer Ehefrau June Carter komponiert. Kilgore äußerte in einem Interview, dass er selbst oft Witze über Hämorrhoiden gemacht habe, wenn das Lied auf der Bühne gespielt wurde.[188][189]
Literatur
[Bearbeiten | Quelltext bearbeiten]Leitlinien
[Bearbeiten | Quelltext bearbeiten]- S3-Leitlinie Leitlinie Hämorrhoidalleiden der Deutschen Gesellschaft für Koloproktologie e. V. (DGK). In: AWMF online (Stand 2019).
- Antonio Tarasconi, Gennaro Perrone, u. a.: Anorectal emergencies: WSES-AAST guidelines. In: World Journal of Emergency Surgery. 2021, Band 16, Nummer 1 doi:10.1186/s13017-021-00384-x (englisch).
- Bradley R. Davis, Steven A. Lee-Kong, u. a.: The American Society of Colon and Rectal Surgeons Clinical Practice Guidelines for the Management of Hemorrhoids. In: Diseases of The Colon & Rectum. Band 61, Nr. 3, 1. März 2018, S. 284–292, doi:10.1097/DCR.0000000000001030 (englisch).
- Arnold Wald, Adil E. Bharucha, u. a.: ACG Clinical Guidelines: Management of Benign Anorectal Disorders. In: The American Journal of Gastroenterology. Band 116, Nr. 10, 1. Oktober 2021, S. 1987–2008, doi:10.14309/ajg.0000000000001507 (englisch).
Fachbücher
[Bearbeiten | Quelltext bearbeiten]- Volker Wienert, Horst Mlitz, Franz Raulf: Handbuch Hämorrhoidalleiden. Uni-Med, Bremen u. a. 2008, ISBN 978-3-8374-1006-8.
- Friedrich Anton Weiser: Hämorrhoiden: sprechen wir darüber. 1. Auflage. Verlags-Haus der Ärzte, Wien 2006, ISBN 3-901488-80-4.
- Volker Dinnendahl: Hämorrhoidenmittel. In: Ulrich Schwabe, Dieter Paffrath: Arzneiverordnungs-Report 2003. [Elektronische Ressource]: Aktuelle Daten, Kosten, Trends und Kommentare. Springer, Berlin/Heidelberg 2003, ISBN 978-3-642-18512-0, S. 506–512. eingeschränkte Vorschau in der Google-Buchsuche.
- Freya Reinhard, Jens J. Kirsch: Hämorrhoiden und der kranke Enddarm. Ein Ratgeber. Kohlhammer, Stuttgart 2003, ISBN 3-17-017587-4.
- Ernst Stein: Proktologie: Lehrbuch und Atlas. 4. Auflage, Springer, 2002, ISBN 3-540-43033-4.
- Peter Grunert: Hämorrhoiden – die oft verschwiegene Pein. Möglichkeiten der Heilung. Goldmann, München 1999, ISBN 3-442-14161-3.
Fachartikel
[Bearbeiten | Quelltext bearbeiten]- Caroline Sanchez, Bertram T. Chinn: Hemorrhoids. In: Clinics in Colon and Rectal Surgery. Band 24, Nummer 1, März 2011, S. 5–13, doi:10.1055/s-0031-1272818, PMID 22379400, PMC 3140328 (freier Volltext).
- Erica B. Sneider, Justin A. Maykel: Diagnosis and management of symptomatic hemorrhoids. In: Surgical Clinics of North America. Band 90, Nummer 1, Februar 2010, S. 17–32, Table of Contents, doi:10.1016/j.suc.2009.10.005, PMID 20109630 (Review).
- Alexander Herold: Proktologie: Hämorrhoidalleiden, Fissur, Abszess, Fistel. (PDF; 325 kB) In: Der Gastroenterologe. Band 4, Nummer 2, März 2009, S. 137–146, doi:10.1007/s11377-009-0281-7.
- Hans Georg Kuehn, Ole Gebbensleben u. a.: Relationship between anal symptoms and anal findings. In: International journal of medical sciences. Band 6, Nummer 2, 2009, S. 77–84, PMID 19277253. PMC 2653786 (freier Volltext).
- Pierre Plancherel: Das Hämorrhoidalleiden. In: Alexander Neiger (Hrsg.): Erkrankungen des Anus und des Rektums. Basel 1973 (= Gastroenterologische Fortbildungskurse für die Praxis, 3), S. 36–45.
- Shauna Lorenzo-Rivero: Hemorrhoids: diagnosis and current management. In: The American surgeon. Band 75, Nummer 8, August 2009, S. 635–642, PMID 19725283 (Review).
- Gordon V. Ohning, Gustavo A. Machicado, Dennis M. Jensen: Definitive therapy for internal hemorrhoids – new opportunities and options. In: Reviews in gastroenterological disorders. Band 9, Nummer 1, 2009, S. 16–26, PMID 19367214 (Review).
- Manish Chand, Natalie Dabbas, Guy F. Nash: The management of haemorrhoids. In: British journal of hospital medicine. Band 69, Nummer 1, Januar 2008, S. 35–40, PMID 18293730 (Review).
- Joy N. Hussain: Hemorrhoids. In: Primary care. Band 26, Nummer 1, März 1999, S. 35–51, PMID 9922293 (Review).
- Peter B. Loder, Michael A. Kamm u. a.: Haemorrhoids: pathology, pathophysiology and aetiology. In: British Journal of Surgery. Band 81, Nummer 7, Juli 1994, S. 946–954, PMID 7922085 (Review).
- Robert Wohlwend, R. Amgwerd: Die chirurgische Behandlung des Hämorrhoidalleidens und seiner Folgen. In: Alexander Neiger (Hrsg.): Erkrankungen des Anus und des Rektums. Basel 1973 (= Gastroenterologische Fortbildungskurse für die Praxis, 3), S. 46–53.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Literatur von und über Hämorrhoiden im Katalog der Deutschen Nationalbibliothek
- A. Furtwängler: Hämorrhoidalleiden. beim Berufsverband der Deutschen Chirurgen
- DermIS.net: Hämorrhoiden. Dermatologie-Informationsdienst in Kooperation der Abteilung für Klinische Sozialmedizin (Universität Heidelberg) und der Hautklinik Erlangen (Universität Erlangen-Nürnberg)
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ a b c R. Hesterberg: Proktologie für den Urologen. In: Der Urologe B, Band 40, Nummer 2, 2000, S. 168–176; doi:10.1007/s001310050357.
- ↑ a b c J. Lange, B. Mölle, J. Girona (Hrsg.): Chirurgische Proktologie. Springer, 2005, ISBN 3-540-20030-4, S. 17. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ a b c d e f g h i j k l G. Pühse, F. Raulf: Das Hämorrhoidalleiden. In: Urologe A, Band 46, Nummer 3, März 2007, S. W303–W314; doi:10.1007/s00120-006-1281-6. PMID 17294153. (Review).
- ↑ a b c d e F. Raulf: Funktionelle Anatomie des Anorektums. In: Der Hautarzt, Band 55, Nummer 3, März 2004, S. 233–239; doi:10.1007/s00105-004-0689-4. PMID 15029428.
- ↑ a b c d e f F. Stelzner, J. Staubesand, H. Machleidt: Das Corpus cavernosum recti – die Grundlage der inneren Hämorrhoiden. In: Langenbecks Arch Klin Chir Ver Dtsch Z Chir., Band 299, 1962, S. 302–312; PMID 13916799.
- ↑ a b c W. H. Thomson: The nature of haemorrhoids. In: The British Journal of Surgery, Band 62, Nummer 7, Juli 1975, S. 542–552; PMID 1174785.
- ↑ a b c d e f g h H.-P. Bruch, U. J. Roblick: Pathophysiologie des Hämorrhoidalleidens. In: Der Chirurg, Band 72, Nummer 6, 2001, S. 656–659; doi:10.1007/s001040170120. PMID 11469085 (Review).
- ↑ C. P. Gibbons, E. A. Trowbridge u. a.: Role of anal cushions in maintaining continence. In: The Lancet, Band 1, Nummer 8486, April 1986, S. 886–888; PMID 2870357.
- ↑ H. Stieve: Über die Bedeutung venöser Wundernetze für den Verschluss einzelner Öffnungen des menschlichen Körpers. In: Deutsche Medizinische Wochenschrift, Band 54, Nummer 3, 1928, S. 87–90; doi:10.1055/s-0028-1124946
- ↑ a b H. H. Hansen: Die Bedeutung des Musculus canalis ani für die Kontinenz und anorectale Erkrankungen. In: Langenbecks Arch Chir., Band 341, Nummer 1, Juni 1976, S. 23–37; PMID 957838.
- ↑ D. Schößler: Analatresie – Funktionelle Ergebnisse und psychosoziale Belastung. (PDF; 1,2 MB) Dissertation, Albert-Ludwigs-Universität Freiburg im Breisgau, 2008, S. 10–11.
- ↑ W. Lierse: Anatomische Grundlagen der Kontinenz. In: E. Farthmann, L. Fiedler (Hrsg.): Die anale Kontinenz und ihre Wiederherstellung. Urban&Schwarzenberg, 1984, ISBN 3-541-12001-0, S. 7–9.
- ↑ a b c d e f g h i j k l m n o A. Herold, C. Breitkopf u. a.: Hämorrhoidalleiden. ( vom 25. April 2012 im Internet Archive) (PDF; 749 kB) Leitlinien der Deutschen Gesellschaft für Koloproktologie, AWMF, Stand Juli 2008
- ↑ M. Schünke, E. Schulte u. a.: Prometheus Lernatlas der Anatomie. Georg Thieme, 2009, ISBN 3-13-139532-X, S. 236. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ G. Brisinda: How to treat haemorrhoids. Prevention is best; haemorrhoidectomy needs skilled operators. In: BMJ, Band 321, Nummer 7261, September 2000, S. 582–583; PMID 10977817. PMC 1118483 (freier Volltext).
- ↑ H. H. Hansen: Neue Aspekte zur Pathogenese und Therapie des Hämorrhoidalleidens. In: Deutsche Medizinische Wochenschrift, Band 102, Nummer 35, September 1977, S. 1244–1248; doi:10.1055/s-0028-1105487. PMID 902585.
- ↑ a b H. Rohde: Was sind Hämorrhoiden? Sammelbegriff, Symptom oder Erkrankung? In: Deutsches Ärzteblatt, Band 102, Nummer 4, 2005, S. A-209/B-172/C-165.
- ↑ H. Rohde: Lehratlas der Proktologie. Georg Thieme, 2006, ISBN 3-13-140881-2, S. 100. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ a b J. J. Kirsch: Was sind Hämorrhoiden? Verwirrende Behauptungen. In: Deutsches Ärzteblatt, Band 102, Nummer 27, 2005, S. A-1969/B-1664/C-1568.
- ↑ a b c d J. J. Kirsch, B. D. Grimm: Die konservative Hämorrhoidenbehandlung. (PDF; 1,2 MB) In: Wiener Medizinische Wochenschrift, 154, 2004, S. 50–55. PMID 15038575.
- ↑ G. Staude: Proktologie. In: Wiener Medizinische Wochenschrift, Band 154, Nummer 3–4, 2004, S. 43–44; PMID 15038573.
- ↑ H. S. Füeßl: Innere Medizin in Frage und Antwort. Georg Thieme, 2004, ISBN 3-13-496308-6, S. 63. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ a b c O. Kaidar-Person, B. Person, S. D. Wexner: Hemorrhoidal disease: A comprehensive review. In: J Am Coll Surg., Band 204, Nummer 1, Januar 2007, S. 102–117; doi:10.1016/j.jamcollsurg.2006.08.022. PMID 17189119. (Review).
- ↑ S. W. Hosking, H. L. Smart u. a.: Anorectal varices, haemorrhoids, and portal hypertension. In: The Lancet, Band 1, Nummer 8634, Februar 1989, S. 349–352; PMID 2563507.
- ↑ Krankheiten der Venen, der Lymphgefäße und der Lymphknoten, anderenorts nicht klassifiziert (I80-I89). ( vom 25. Februar 2012 im Internet Archive) Deutsches Institut für Medizinische Dokumentation und Information; abgerufen am 1. März 2012
- ↑ a b A. F. Avsar, H. L. Keskin: Haemorrhoids during pregnancy. In: J Obstet Gynaecol., Band 30, Nummer 3, April 2010, S. 231–237; doi:10.3109/01443610903439242. PMID 20373920. (Review).
- ↑ W. Stumpf: Homöopathie. Gräfe und Unzer, 2008, ISBN 3-8338-1144-7, S. 180. eingeschränkte Vorschau in der Google-Buchsuche Hämorrhoiden sind vergrößerte Venen oder Krampfadern am Ausgang des Mastdarms,…
- ↑ I. Scharphuis: Die mündliche Amtsarztprüfung. Urban&Fischer, 2007, ISBN 3-437-55793-9, S. 107. eingeschränkte Vorschau in der Google-Buchsuche Frage: Was sind Hämorrhoiden? Antwort: Hämorrhoiden sind Krampfadern des Plexus haemorrhoidales, einem rektalen arterio-venösen Gefäßsystem.
- ↑ J. W. Rohen: Topographische Anatomie. Schattauer, 2008, ISBN 3-7945-2616-3, S. 374. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ H. W. Baenkler: Innere Medizin. Georg Thieme, 2001, S. 253, ISBN 3-13-128751-9, S. 1125. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ a b c d e f g S. Riss, F. A. Weiser u. a.: The prevalence of hemorrhoids in adults. In: International Journal of Colorectal Disease, Band 27, Nummer 2, 2011, S. 215–220; doi:10.1007/s00384-011-1316-3. PMID 21932016.
- ↑ a b c W. Luyken: Hämorrhoiden als treue Begleiter. Oberpfalznetz.de, 24. Februar 2011
- ↑ J. J. Kirsch: Proktologie heute. In: Coloproctology, Band 24, 2002, S. 239–241.
- ↑ P. Otto: Das Hämorrhoidalleiden: Pathogenese, Diagnostik und konservative Therapie. In: Therapiewoche, Band 39, 1989, S. 1124–1129.
- ↑ V. Wienert, H. Mlitz: Atlas Koloproktologie. Blackwell Wissenschafts-Verlag, 1997.
- ↑ a b J. Blech: Phantom im Po. In: Der Spiegel. Nr. 51, 2004, S. 172 (online).
- ↑ a b c P. J. Nisar, J. H. Scholefield: Managing haemorrhoids. In: BMJ, Band 327, Nummer 7419, Oktober 2003, S. 847–851; doi:10.1136/bmj.327.7419.847. PMID 14551102. PMC 214027 (freier Volltext) (Review).
- ↑ H. Rohde, H. Christ: Hämorrhoiden werden zu häufig vermutet und behandelt: Erhebungen bei 548 Patienten mit analen Beschwerden. In: Deutsche Medizinische Wochenschrift, Band 129, 2004, S. 1965–1969.
- ↑ V. W. Fazio, J. J. Tjandra: The management of perianal diseases. In: Advances in surgery, Band 29, 1996, S. 59–78; PMID 8719995. (Review).
- ↑ a b W. P. Mazier: Hemorrhoids, fissures, and pruritus ani. In: The Surgical clinics of North America, Band 74, Nummer 6, Dezember 1994, S. 1277–1292; PMID 7985064 (Review).
- ↑ D. Nagle, R. H. Rolandelli: Primary care office management of perianal and anal disease. In: Primary care, Band 23, Nummer 3, September 1996, S. 609–620; PMID 8888347. (Review).
- ↑ H. Rohde: Routine anal cleansing, so-called hemorrhoids, and perianal dermatitis: cause and effect? In: Diseases of the Colon and Rectum, Band 43, Nummer 4, April 2000, S. 561–563; PMID 10789760.
- ↑ a b H. Rohde: Diagnostic errors. In: The Lancet, Band 356, Nummer 9237, Oktober 2000, S. 1278; doi:10.1016/S0140-6736(05)73886-1. PMID 11072979.
- ↑ J. C. Gazet, W. Redding, J. W. Rickett: The prevalence of haemorrhoids. A preliminary survey. In: Proceedings of the Royal Society of Medicine, Band 63 Suppl, 1970, S. 78–80; PMID 5525514. PMC 1811405 (freier Volltext).
- ↑ P. A. Haas, G. P. Haas u. a.: The prevalence of hemorrhoids. In: Diseases of the Colon and Rectum, Band 26, Nummer 7, Juli 1983, S. 435–439; PMID 6861574.
- ↑ a b c J. F. Johanson, A. Sonnenberg: The prevalence of hemorrhoids and chronic constipation. An epidemiologic study. In: Gastroenterology, Band 98, Nummer 2, Februar 1990, S. 380–386; PMID 2295392.
- ↑ H. Rohde, H. Christ: Hämorrhoiden werden zu häufig vermutet und behandelt: Erhebungen bei 548 Patienten mit analen Beschwerden. In: Deutsche Medizinische Wochenschrift, Band 129, Nummer 38, September 2004, S. 1965–1969; doi:10.1055/s-2004-831833. PMID 15375737.
- ↑ T. Tallarita, C. Gurrieri u. a.: Clinical features of hemorrhoidal disease in renal transplant recipients. In: Transplant Proc., Band 42, Nummer 4, Mai 2010, S. 1171–1173; doi:10.1016/j.transproceed.2010.03.070. PMID 20534253.
- ↑ M. Hulme-Moir, D. C. Bartolo: Hemorrhoids. In: Gastroenterol Clin North Am., Band 30, Nummer 1, März 2001, S. 183–197; PMID 11394030. (Review).
- ↑ D. P. Burkitt: Varicose veins, deep vein thrombosis, and haemorrhoids: epidemiology and suggested aetiology. In: British medical journal, Band 2, Nummer 5813, Juni 1972, S. 556–561; PMID 5032782. PMC 1788140 (freier Volltext).
- ↑ a b S. Riss, F. A. Weiser u. a.: Haemorrhoids, constipation and faecal incontinence: is there any relationship? In: Colorectal disease, Band 13, Nummer 8, August 2011, S. e227–e233; doi:10.1111/j.1463-1318.2011.02632.x. PMID 21689320.
- ↑ N. J. Talley: Definitions, epidemiology, and impact of chronic constipation. In: Reviews in gastroenterological disorders, Band 4 Suppl 2, 2004, S. S3–S10; PMID 15184814 (Review).
- ↑ D. P. Burkitt, H. C. Trowell: Dietary fibre and western diseases. In: Irish medical journal, Band 70, Nummer 9, Juni 1977, S. 272–277; PMID 893060.
- ↑ A. Hirner, K. Weise: Chirurgie: Schnitt für Schnitt. Georg Thieme, 2004, ISBN 3-13-130841-9, S. 630. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ J. W. Anderson, P. Baird u. a.: Health benefits of dietary fiber. In: Nutrition reviews, Band 67, Nummer 4, April 2009, S. 188–205; doi:10.1111/j.1753-4887.2009.00189.x. PMID 19335713 (Review).
- ↑ D. M. Klurfeld: The role of dietary fiber in gastrointestinal disease. In: Journal of the American Dietetic Association, Band 87, Nummer 9, September 1987, S. 1172–1177; PMID 3040840.
- ↑ K. Y. Tan, F. Seow-Choen: Fiber and colorectal diseases: separating fact from fiction. In: World journal of gastroenterology, Band 13, Nummer 31, August 2007, S. 4161–4167; PMID 17696243 (Review).
- ↑ F. Pigot, L. Siproudhis, F. A. Allaert: Risk factors associated with hemorrhoidal symptoms in specialized consultation. (PDF; 103 kB) In: Gastroentérologie clinique et biologique, Band 29, Nummer 12, Dezember 2005, S. 1270–1274: PMID 16518286.
- ↑ C. Hasse: Hämorrhoiden in der Schwangerschaft. In: Deutsche Medizinische Wochenschrift. Band 126, Nummer 28–29, Juli 2001, S. 832, doi:10.1055/s-2001-15701. PMID 11499269.
- ↑ H. Rohde: Differentialdiagnose von Hämorrhoiden in der Schwangerschaft. In: Deutsche Medizinische Wochenschrift, Band 126, Nummer 46, November 2001, S. 1302; doi:10.1055/s-2001-18474. PMID 11709734.
- ↑ A. Staroselsky, A. A. Nava-Ocampo u. a.: Hemorrhoids in pregnancy. In: Canadian family physician Médecin de famille canadien, Band 54, Nummer 2, Februar 2008, S. 189–190; PMID 18272631. PMC 2278306 (freier Volltext).
- ↑ L. Abramowitz, I. Sobhani u. a.: Anal fissure and thrombosed external hemorrhoids before and after delivery. In: Diseases of the Colon and Rectum, Band 45, Nummer 5, Mai 2002, S. 650–655; PMID 12004215.
- ↑ J. F. Thompson, C. L. Roberts u. a.: Prevalence and persistence of health problems after childbirth: associations with parity and method of birth. In: Birth, Band 29, Nummer 2, Juni 2002, S. 83–94; PMID 12051189.
- ↑ J. L. Grobe, R. A. Kozarek, R. A. Sanowski: Colonoscopic retroflexion in the evaluation of rectal disease. In: The American Journal of Gastroenterology, Band 77, Nummer 11, November 1982, S. 856–858; PMID 7137139.
- ↑ Peter Reuter: Springer Lexikon Medizin. Springer, Berlin u. a. 2004, ISBN 3-540-20412-1, S. 869.
- ↑ F. Stelzner: Die Hämorrhoiden und andere Krankheiten des Corpus cavernosum recti und des Analkanals. In: Deutsche Medizinische Wochenschrift, Band 88, April 1963, S. 689–696; doi:10.1055/s-0028-1111996. PMID 13983815.
- ↑ P. A. Haas, T. A. Fox, G. P. Haas: The pathogenesis of hemorrhoids. In: Diseases of the Colon and Rectum, Band 27, Nummer 7, Juli 1984, S. 442–450; PMID 6745015.
- ↑ F. Aigner, G. Bodner u. a.: The vascular nature of hemorrhoids. In: Journal of gastrointestinal surgery, Band 10, Nummer 7, 2006 Jul-Aug, S. 1044–1050; doi:10.1016/j.gassur.2005.12.004. PMID 16843876.
- ↑ F. Aigner, H. Gruber u. a.: Revised morphology and hemodynamics of the anorectal vascular plexus: impact on the course of hemorrhoidal disease. In: International journal of colorectal disease, Band 24, Nummer 1, Januar 2009, S. 105–113; doi:10.1007/s00384-008-0572-3. PMID 18766355.
- ↑ P. J. Morgado, J. A. Suárez u. a.: Histoclinical basis for a new classification of hemorrhoidal disease. In: Diseases of the Colon and Rectum, Band 31, Nummer 6, Juni 1988, S. 474–480; PMID 3378471.
- ↑ Y. C. Chung, Y. C. Hou, A. C. Pan: Endoglin (CD105) expression in the development of haemorrhoids. In: European journal of clinical investigation, Band 34, Nummer 2, Februar 2004, S. 107–112; PMID 14764073.
- ↑ C. Klink, M. Binnebösel u. a.: Haemorrhoids are related to changes of cell function in mucosa and submucosa. In: International journal of colorectal disease., Band 24, Nummer 12, Dezember 2009, S. 1389–1394; doi:10.1007/s00384-009-0768-1. PMID 19590879.
- ↑ W. H. Thomson: The nature and cause of haemorrhoids. In: Proceedings of the Royal Society of Medicine, Band 68, Nummer 9, September 1975, S. 574–575; PMID 1197343. PMC 1863996 (freier Volltext).
- ↑ a b C. Helmes, F. Pakravan: Proktologie: Die Diagnose „Hämorrhoidalleiden“ wird zu häufig gestellt. In: Deutsches Ärzteblatt. Band 107, Nummer 5, 2010, S. A-182/B-160/C-156
- ↑ a b c A. Herold: Therapie des Hämorrhoidalleidens. In: Der Chirurg, Band 77, Nummer 8, August 2006, S. 737–747; doi:10.1007/s00104-006-1215-2. PMID 16865351.
- ↑ a b M. Preuk: Tabuthema Hämorrhoiden. Focus.de, 26. Januar 2011
- ↑ S. Riss, F. A. Weiser u. a.: Haemorrhoids and quality of life. In: Colorectal disease. Band 13, Nummer 4, April 2011, S. e48–e52; doi:10.1111/j.1463-1318.2010.02480.x. PMID 20977590.
- ↑ J. Goligher, H. Duthie, H. Nixon: Surgery of the anus, rectum and colon. 3. Auflage. Baillière Tindall, 1975, ISBN 0-7020-0750-1
- ↑ a b K.-H. Reutter: Anus. In: K.-H. Reutter (Hrsg.): Chirurgie: Intensivkurs zur Weiterbildung. Georg Thieme, 2004, ISBN 3-13-126345-8, S. 185. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ E. Wolf: Hämorrhoidalleiden – Problemzone Po. (PDF; 1,5 MB) In: Pharmazeutische Zeitung, Band 156, Nummer 28, 2011, S. 8–9.
- ↑ a b c d e C. Diehm: Durchblutungsstörungen. Springer, 1996, ISBN 3-540-60527-4, S. 310. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ C. G. Baeten, W. R. Marti: Therapie der Analinkontinenz. In: J.-R. Siewert, Volker Schumpelick, M. Rothmund (Hrsg.): Praxis der Viszeralchirurgie: Gastroenterologische Chirurgie. Band 3. 2. Auflage. Springer, 2006, ISBN 3-540-29040-0, S. 540. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ H. Glass: Unermesslicher Fundus. In: Der Spiegel. Nr. 1, 1999, S. 143 (online).
- ↑ E. J. Jung, C. G. Ryu u. a.: Impaction of a foreign body in the rectum by improper use of a (electronic) massager: a case report. In: Journal of the Korean Society of Coloproctology, Band 26, Nummer 4, August 2010, S. 298–301; doi:10.3393/jksc.2010.26.4.298. PMID 21152233. PMC 2998008 (freier Volltext).
- ↑ M. Kumar: Don’t forget your toothbrush! In: British dental journal, Band 191, Nummer 1, Juli 2001, S. 27–28; doi:10.1038/sj.bdj.4801082a. PMID 11491473.
- ↑ a b c A. Herold: Aktuelle Therapieoptionen bei Hämorrhoiden. In: Ärztliches Journal Reise & Medizin, 3, 2011, S. 44–45.
- ↑ P. Stölting: Hämorrhoiden: wann Zäpfchen, wann Gummiband, wann Operation? In: Ars Medici, 6, 2009, S. 21–23.
- ↑ A. G. Acheson, J. H. Scholefield: Management of haemorrhoids. In: BMJ, Band 336, Nummer 7640, Februar 2008, S. 380–383; doi:10.1136/bmj.39465.674745.80. PMID 18276714. PMC 2244760 (freier Volltext). (Review).
- ↑ S. L. Gearhart: Symptomatic hemorrhoids. In: Advances in surgery, Band 38, 2004, S. 167–182; PMID 15515618 (Review).
- ↑ a b G. Pommer, J. Stein: Krankheiten des Anorektum. In: W. F. Caspary, J. Mössner, J. Stein: Therapie Gastroenterologischer Krankheiten. Gabler, 2004, ISBN 3-540-44174-3, S. 357. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ Peter Altmeyer: Eintrag Ekzem, Analekzem, kumulativ-toxisches. In: Enzyklopädie der Dermatologie, Venerologie, Allergologie, Umweltmedizin. Springer-online, abgerufen am 12. November 2018
- ↑ Dorothea Ranft: Harmlose Analknubbel: Sogar aus dem After spritzendes Blut ist meist kein Grund zur Sorge. In: Medical Tribune. 6. Dezember 2017, abgerufen am 11. Juli 2019.
- ↑ H. Köppen: Gastroenterologie für die Praxis. Georg Thieme, 2010, ISBN 3-13-146761-4, S. 277. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ R. Chatelain: Tipps für die Proktologie in der Praxis. In: Akt Dermatol. Band 38, Nummer 1, 2012, S. 23–32. doi:10.1055/s-0030-1256751
- ↑ B. Paetz: Chirurgie für Pflegeberufe. Georg Thieme, 2009, ISBN 3-13-332921-9, S. 361. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ H. Müller-Lobeck: Anorektale Blutung. In: P. Knuth, P. Sefrin: Notfälle nach Leitsymptomen. Deutscher Ärzte-Verlag, 2005, ISBN 3-7691-0424-2, S. 94. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ G. B. Winburn: Anal carcinoma or "just hemorrhoids"? In: The American surgeon, Band 67, Nummer 11, November 2001, S. 1048–1058; PMID 11730221.
- ↑ A. Schmieder: Analkarzinom. In: W. Dornoff, F.-G. Hagemann u. a. (Hrsg.): Taschenbuch Onkologie 2010: Interdisziplinäre Empfehlungen zur Therapie 2010/2011. Zuckschwerdt, 2010, ISBN 3-88603-968-4, S. 82–85.
- ↑ K. B. Kim, A. M. Sanguino u. a.: Biochemotherapy in patients with metastatic anorectal mucosal melanoma. In: Cancer, Band 100, Nummer 7, April 2004, S. 1478–1483; doi:10.1002/cncr.20113. PMID 15042682.
- ↑ B. M. Helmke, H. F. Otto: Das anorektale Melanom. In: Der Pathologe, Band 25, Nummer 3, Mai 2004, S. 171–177; doi:10.1007/s00292-003-0640-y. PMID 15138698 (Review).
- ↑ F. Belli, G. F. Gallino u. a.: Melanoma of the anorectal region: the experience of the National Cancer Institute of Milano. In: European journal of surgical oncology, Band 35, Nummer 7, Juli 2009, S. 757–762; doi:10.1016/j.ejso.2008.05.001. PMID 18602790.
- ↑ C. A. Pfortmüller, D. Rauch, A. Born: Hämorrhoiden der außergewöhnlichen Art. ( des vom 19. Dezember 2015 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF; 314 kB) In: Schweiz Med Forum, Band 11, Nummer 12, 2011. S. 218–219.
- ↑ M. Frisch: On the etiology of anal squamous carcinoma. In: Danish medical bulletin, Band 49, Nummer 3, August 2002, S. 194–209; PMID 12238281 (Review).
- ↑ S. G. Song, S. H. Kim: Optimal treatment of symptomatic hemorrhoids. In: Journal of the Korean Society of Coloproctology, Band 27, Nummer 6, Dezember 2011, S. 277–281; doi:10.3393/jksc.2011.27.6.277. PMID 22259741. PMC 3259422 (freier Volltext).
- ↑ a b M. C. Misra, Imlit: Drug treatment of haemorrhoids. In: Drugs, Band 65, Nummer 11, 2005, S. 1481–1491; PMID 16134260 (Review).
- ↑ A. Hardy, C. L. Chan, C. R. Cohen: The surgical management of haemorrhoids–a review. (PDF) In: Digestive surgery, Band 22, Nummer 1–2, 2005, S. 26–33; doi:10.1159/000085343. PMID 15838168. (Review).
- ↑ S. L. Jensen, H. Harling u. a.: Maintenance bran therapy for prevention of symptoms after rubber band ligation of third-degree haemorrhoids. In: Acta chirurgica Scandinavica, Band 154, Nummer 5–6, 1988, S. 395–398; PMID 2844044.
- ↑ M. Perez-Miranda, A. Gomez-Cedenilla u. a.: Effect of fiber supplements on internal bleeding hemorrhoids. In: Hepato-gastroenterology, Band 43, Nummer 12, 1996, S. 1504–1507; PMID 8975955.
- ↑ J. H. Broader, I. F. Gunn, J. Alexander-Williams: Evaluation of a bulk-forming evacuant in the management of haemorrhoids. In: The British Journal of Surgery, Band 61, Nummer 2, Februar 1974, S. 142–144; PMID 4593226.
- ↑ P. S. Hunt, M. G. Korman: Fybogel in haemorrhoid treatment. In: The Medical journal of Australia, Band 2, Nummer 5, 1981, S. 256–258; PMID 6272072.
- ↑ F. Moesgaard, M. L. Nielsen u. a.: High-fiber diet reduces bleeding and pain in patients with hemorrhoids: a double-blind trial of Vi-Siblin. In: Diseases of the Colon and Rectum, Band 25, Nummer 5, 1982 Jul-Aug, S. 454–456; PMID 6284457.
- ↑ a b c V. Wienert, H. Mlitz: Proktologische Pharmakotherapie. ( vom 15. April 2014 im Internet Archive; PDF; 190 kB) AWMF-Leitlinien-Register Nr. 013/009 Entwicklungsstufe: 1, Leitlinien der Deutschen Dermatologischen Gesellschaft und der Deutschen Gesellschaft für Koloproktologie, Stand Dezember 2007
- ↑ J. J. Kirsch: 11. Kurpfälzisches Koloproktologen-Gespräch. Experten-Workshop "Proktologika". In: Coloproctology, 20, 1998, S. XIII–XVIII.
- ↑ V. Dinnendahl: Hämorrhoidenmittel. In: U. Schwabe, D. Paffrath (Hrsg.): Arzneiverordnungs-Report 2003. Springer, 2003, ISBN 3-540-40188-1, S. 506f.
- ↑ J. J. Kirsch, V. Wienert: Positivliste „Hämorrhoidenmittel“. In: Coloproctology, 23, 2001, S. 295–297.
- ↑ Transparenzkommission: Transparenzliste für die Indikation Hämorrhoidalleiden. In: Bundesanzeiger, Nr. 215, vom 17. November 1990
- ↑ H. Rohde: Hämorrhoidenmittel: Placebos oder mehr? In: Deutsches Ärzteblatt, Band 99, Nummer 17, 2002, S. A-1133/B-943/C-887.
- ↑ K. A. Lyseng-Williamson, C. M. Perry: Micronised purified flavonoid fraction: a review of its use in chronic venous insufficiency, venous ulcers and haemorrhoids. In: Drugs, Band 63, Nummer 1, 2003, S. 71–100; PMID 12487623 (Review).
- ↑ M. C. Misra, R. Parshad: Randomized clinical trial of micronized flavonoids in the early control of bleeding from acute internal haemorrhoids. In: The British Journal of Surgery, Band 87, Nummer 7, Juli 2000, S. 868–872; doi:10.1046/j.1365-2168.2000.01448.x. PMID 10931020.
- ↑ a b D. K. Mehta, R. S. M. Ryan, H. V. Hogerzeil: WHO Model Formulary 2004. (PDF; 4,0 MB) Weltgesundheitsorganisation, S. 362.
- ↑ T. Tang, P. B. Lim, R. Miller: An approach to haemorrhoids. In: Colorectal disease, Band 7, Nummer 2, März 2005, S. 143–147; doi:10.1111/j.1463-1318.2004.00726.x. PMID 15720351.
- ↑ E. Laurisin: Sclero-therapy of hemorrhoids. In: American journal of proctology, Band 22, Nummer 4, August 1971, S. 241–244; PMID 5160997.
- ↑ I. Kanellos, I. Goulimaris u. a.: Long-term evaluation of sclerotherapy for haemorrhoids. A prospective study. In: International journal of surgical investigation, Band 2, Nummer 4, 2000, S. 295–298; PMID 12678531.
- ↑ A. L. Mounsey, S. L. Henry: Clinical inquiries. Which treatments work best for hemorrhoids? In: The Journal of family practice, Band 58, Nummer 9, September 2009, S. 492–493; PMID 19744418 (Review).
- ↑ W. H. Thomson: Banding and injection of piles. In: Annals of the Royal College of Surgeons of England, Band 83, Nummer 5, September 2001, S. 361–362; PMID 11806568. PMC 2503407 (freier Volltext). (Review).
- ↑ R. Bleday, J. P. Pena u. a.: Symptomatic hemorrhoids: current incidence and complications of operative therapy. In: Diseases of the Colon and Rectum. Band 35, Nummer 5, Mai 1992, S. 477–481; PMID 1568400.
- ↑ a b A. K. Joos, A. Herold: Stapler-Hämorrhoidopexie – Standortbestimmung für ein modernes Verfahren. In: Ambulante Chirurgie, Nummer 1, 2010, S. 28–32.
- ↑ E. I. Leff: Hemorrhoidectomy–laser vs. nonlaser: outpatient surgical experience. In: Diseases of the Colon and Rectum, Band 35, Nummer 8, August 1992, S. 743–746; PMID 1643997.
- ↑ W. Whitehead: The Surgical Treatment of Haemorrhoids. In: British medical journal, Band 1, Nummer 1101, Februar 1882, S. 148–150; PMID 20750106. PMC 2371350 (freier Volltext).
- ↑ B. G. Wolff, C. E. Culp: The Whitehead hemorrhoidectomy. An unjustly maligned procedure. In: Diseases of the Colon and Rectum, Band 31, Nummer 8, August 1988, S. 587–590; PMID 3042301.
- ↑ F. Stelzner: Irrwege der Proktologie und ihre Folgen. In: Coloproctology, 23, 2001, S. 73–80. doi:10.1007/s00053-001-5043-z
- ↑ A. Bursics, K. Morvay u. a.: Comparison of early and 1-year follow-up results of conventional hemorrhoidectomy and hemorrhoid artery ligation: a randomized study. In: International journal of colorectal disease, Band 19, Nummer 2, März 2004, S. 176–180; doi:10.1007/s00384-003-0517-9. PMID 12845454.
- ↑ P. P. Dal Monte, C. Tagariello u. a.: Transanal haemorrhoidal dearterialisation: nonexcisional surgery for the treatment of haemorrhoidal disease. In: Techniques in coloproctology, Band 11, Nummer 4, Dezember 2007, S. 333–338; doi:10.1007/s10151-007-0376-4. PMID 18060529.
- ↑ P. Giordano, P. Nastro u. a.: Prospective evaluation of stapled haemorrhoidopexy versus transanal haemorrhoidal dearterialisation for stage II and III haemorrhoids: three-year outcomes. In: Techniques in coloproctology, Band 15, Nummer 1, März 2011, S. 67–73; doi:10.1007/s10151-010-0667-z. PMID 21318581. PMC 3046344 (freier Volltext).
- ↑ G. M. Burgard: Die MISSH (minimal invasive subanodermale submuköse Hämorrhoidoplastie mit supraanalem Lifting) – ein neues operatives Verfahren zur Korrektur auch fixierter Hämorrhoidal- und Analprolapsformen ohne Anoderminzision. In: Coloproctology. Band 27, Nummer 2, 2005, S. 85–95, doi:10.1007/s00053-005-5155-y
- ↑ M. Gentile, M. De Rosa u. a.: LigaSure Haemorrhoidectomy versus Conventional Diathermy for IV-Degree Haemorrhoids: Is It the Treatment of Choice? A Randomized, Clinical Trial. In: ISRN gastroenterology, Band 2011, 2011, S. 467258; doi:10.5402/2011/467258. PMID 21991510. PMC 3168454 (freier Volltext).
- ↑ G. Milito, F. Cadeddu u. a.: Haemorrhoidectomy with Ligasure vs conventional excisional techniques: meta-analysis of randomized controlled trials. In: Colorectal disease, Band 12, Nummer 2, Februar 2010, S. 85–93; doi:10.1111/j.1463-1318.2009.01807.x. PMID 19220374 (Review).
- ↑ A. K. Joos: Hämorrhoidektomie mit LigaSureTM vs. konventionelle Exzisionstechniken – Eine Metaanalyse randomisierter kontrollierter Studien. (PDF; 798 kB) In: Coloproctology, 33, 2011, S. 193–194. doi:10.1007/s00053-011-0186-z
- ↑ covidien.com ( vom 4. März 2016 im Internet Archive) (PDF) Firmenschrift Fa. Covidien, ab Seite 8
- ↑ a b c A. Furtwängler: Hämorrhoidalleiden. ( vom 23. September 2015 im Internet Archive) Bundesverband der Deutschen Chirurgen, vom 1. September 2011, abgerufen am 21. März 2012
- ↑ Y. H. Lin, K. W. Liu, H. P. Chen: Haemorrhoidectomy: prevalence and risk factors of urine retention among post recipients. In: Journal of clinical nursing, Band 19, Nummer 19–20, Oktober 2010, S. 2771–2776; doi:10.1111/j.1365-2702.2009.03178.x. PMID 20846226.
- ↑ a b P. Y. Chan, M. P. Lee u. a.: Unplanned admission after day-case haemorrhoidectomy: a retrospective study. In: Asian journal of surgery, Band 33, Nummer 4, Oktober 2010, S. 203–207; doi:10.1016/S1015-9584(11)60008-0. PMID 21377108.
- ↑ E. I. Shemesh, I. J. Kodner u. a.: Severe complication of rubber band ligation of internal hemorrhoids. In: Diseases of the Colon and Rectum, Band 30, Nummer 3, März 1987, S. 199–200; PMID 3829863.
- ↑ A. Herold: Hämorrhoiden ambulant operieren. (PDF; 303 kB) In: Ambulante Chirurgie, Band 7, Nummer 4, 2003, S. 26–29.
- ↑ J. S. Chen, J. F. You: Current status of surgical treatment for hemorrhoids–systematic review and meta-analysis. ( vom 20. Dezember 2012 im Internet Archive; PDF; 1 MB) In: Chang Gung medical journal, September – Oktober 2010, Band 33, Nummer 5, S. 488–500; PMID 20979699 (Review).
- ↑ Hämorrhoidenoperation. (Seite nicht mehr abrufbar, festgestellt im März 2018. Suche in Webarchiven) In: Gesundheitslexikon, 31. März 2008; abgerufen am 21. März 2012
- ↑ T. Tejirian, M. A. Abbas: Bacterial endocarditis following rubber band ligation in a patient with a ventricular septal defect: report of a case and guideline analysis. In: Diseases of the Colon and Rectum, Band 49, Nummer 12, Dezember 2006, S. 1931–1933; doi:10.1007/s10350-006-0769-x. PMID 17080276.
- ↑ S1-Leitlinie Leitlinien zur Hygiene in Klinik und Praxis – Perioperative Antibiotikaprophylaxe der Arbeitskreis „Krankenhaus- und Praxishygiene“. In: AWMF online (Stand Januar 2012)
- ↑ D. T. Durack: Prevention of infective endocarditis. In: The New England Journal of Medicine, Band 332, Nummer 1, Januar 1995, S. 38–44; doi:10.1056/NEJM199501053320107. PMID 7990863 (Review).
- ↑ P. Folie, K. Wolff u. a.: „Rectal-Pocket-Syndrom“ nach Stapler-Hämorrhoidopexie. In: Der Chirurg, Band 81, Nummer 1, Januar 2010, S. 61–63; doi:10.1007/s00104-009-1762-4. PMID 19585086.
- ↑ M. Pescatori, M. Spyrou u. a.: The rectal pocket syndrome after stapled mucosectomy. In: Colorectal disease, Band 8, Nummer 9, November 2006, S. 808–811; doi:10.1111/j.1463-1318.2006.00968.x. PMID 17032330.
- ↑ L. Brusciano, S. M. Ayabaca u. a.: Reinterventions after complicated or failed stapled hemorrhoidopexy. In: Diseases of the Colon and Rectum, Band 47, Nummer 11, November 2004, S. 1846–1851; PMID 15622576.
- ↑ M. Pescatori, G. Gagliardi: Postoperative complications after procedure for prolapsed hemorrhoids (PPH) and stapled transanal rectal resection (STARR) procedures. In: Techniques in coloproctology, Band 12, Nummer 1, März 2008, S. 7–19; doi:10.1007/s10151-008-0391-0. PMID 18512007. PMC 2778725 (freier Volltext) (Review).
- ↑ C. Bönner, P. Prohm, S. Störkel: Fournier-Gangrän als seltene Komplikation nach Staplerhämorrhoidektomie. In: Der Chirurg, Band 72, Nummer 12, Dezember 2001, S. 1464–1466; PMID 11824033 (Review).
- ↑ J. M. McCloud, J. S. Jameson, A. N. Scott: Life-threatening sepsis following treatment for haemorrhoids: a systematic review. In: Colorectal disease, Band 8, Nummer 9, November 2006, S. 748–755; doi:10.1111/j.1463-1318.2006.01028.x. PMID 17032319. (Review).
- ↑ a b H. Bauer, R. Bartkowski: Auswirkungen auf die Chirurgie. In: F. Rau, N. Roeder, P. Hensen (Hrsg.): Auswirkungen der DRG-Einführung in Deutschland. W. Kohlhammer, 2009, ISBN 3-17-020349-5, S. 178. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ F. Vescia: Betrachtung der zukünftigen Finanzierung des ambulanten Operierens in Bezug auf die gleichen Leistungen stationär im Krankenhaus. In: Ambulant operieren, 4, 2008, S. 184–186.
- ↑ G. Reboa, M. Gipponi u. a.: Technological improvements in the treatment of haemorrhoids and obstructed defaecation syndrome, In: In vivo, Band 25, Nummer 1, 2011, S. 129–135; PMID 21282746.
- ↑ G. H. Hoffman: Stapled hemorrhoidopexy: a new device and method of performance without using a pursestring suture. In: Diseases of the Colon and Rectum, Band 49, Nummer 1, 2006, S. 135–140; doi:10.1007/s10350-005-0209-3. PMID 16283567.
- ↑ O. Zmora, P. Colquhoun u. a.: Can the procedure for prolapsing hemorrhoids (PPH) be done twice? Results of a porcine model. In: Surgical endoscopy. Band 18, Nummer 5, Mai 2004, S. 757–761, doi:10.1007/s00464-003-8141-x. PMID 14735346.
- ↑ B. Myers, W. Donovan: Cryosurgery of the anus. In: Southern medical journal. Band 70, Nummer 1, Januar 1977, S. 17–18, PMID 841369.
- ↑ H. Plapler: A new method for hemorrhoid surgery: experimental model of diode laser application in monkeys. In: Photomedicine and Laser Surgery, Band 26, Nummer 2, April 2008, S. 143–146; doi:10.1089/pho.2007.2121. PMID 18341413.
- ↑ H. Plapler: Hemorrhoids: an experimental model in monkeys. In: Acta cirúrgica brasileira, Band 21, Nummer 5, 2006, S. 354–356; PMID 16981041.
- ↑ B. J. Ford: Images of Science: A History of Scientific Illustration. Oxford University Press, 1993, ISBN 0-19-520983-4
- ↑ L. Visol, J. Uriach: The guardians of the anus and their practice. In: Int J Colorect Dis., 10, 1995, S. 229–231. PMID 8568410.
- ↑ Friedrich Hildebrandt: Über die blinden Hämorrhoiden. Erlangen, Walthersche Buchhandlung, 1795, S. 142. Volltext in der Google-Buchsuche
- ↑ J. J. Kirsch: Medikamentöse Behandlung des Hämorrhoidalleidens – Sinn und Unsinn in der Therapie. In: Therapiewoche, Band 27, 1996, S. 1506–1513.
- ↑ a b M. J. Graney, C. M. Graney: Colorectal surgery from antiquity to the modern era. In: Diseases of the Colon and Rectum, Band 23, Nummer 6, September 1980, S. 432–441; PMID 6998687.
- ↑ Verein von Ärzten (Hrsg.): Medicinisch-chirurgisch-therapeutisches Wörterbuch oder Repertorium der vorzüglichsten Kurarten. A. Duncker, 1840, S. 127; Textarchiv – Internet Archive.
- ↑ M. Hager: Die Blutgeschwülste. Band 2, Wien, 1842, S. 824. Volltext in der Google-Buchsuche
- ↑ R. Köhler: Handbuch der speciellen Therapie einschließlich der Behandlung der Vergiftungen. Laupp, 1855, S. 743. Volltext in der Google-Buchsuche
- ↑ F. Adams (Übersetzer): A. Paulus: The seven books of Paulus Aegineta: Translated from the Greek. Sydenham Society, 1846, S. 403–404. Volltext in der Google-Buchsuche
- ↑ a b c J. Lange, B. Mölle, J. Girona (Hrsg.): Chirurgische Proktologie. Springer, 2005, ISBN 3-540-20030-4, S. 6. eingeschränkte Vorschau in der Google-Buchsuche
- ↑ F. Salmon: On the treatment of piles. In: The Lancet, November 1828, S. 271–273. Volltext in der Google-Buchsuche
- ↑ W. E. Miles: Observations upon internal piles. In: Surg Gynee Obstet., Band 29, 1919, S. 497.
- ↑ Max Höfler: Deutsches Krankheitsnamen-Buch. München 1899, S. 50, 126, 781 und 885.
- ↑ Jürgen Martin: Die ‚Ulmer Wundarznei‘. Einleitung – Text – Glossar zu einem Denkmal deutscher Fachprosa des 15. Jahrhunderts. Königshausen & Neumann, Würzburg 1991 (= Würzburger medizinhistorische Forschungen. Band 52), ISBN 3-88479-801-4 (zugleich Medizinische Dissertation Würzburg 1990), S. 185.
- ↑ A. H. Whyte: Proctology Past and Present: President’s Address. In: Proceedings of the Royal Society of Medicine, Band 40, Nummer 4, Februar 1947, S. 179–184; PMID 19993499. PMC 2182618 (freier Volltext).
- ↑ S. B. Kleiner: The Development of the Injection Treatment of Hemorrhoids. In: The Yale journal of biology and medicine, Band 3, Nummer 1, Oktober 1930, S. 49–57; PMID 21433473. PMC 2606344 (freier Volltext).
- ↑ H. G. Anderson: The treatment of haemorrhoids by submucous injections of chemicals. In: British medical journal, Band 2, Nummer 3316, Juli 1924, S. 100–102; PMID 20771669. PMC 2304726 (freier Volltext).
- ↑ Maximilian Graf Yorck von Wartenburg: Napoleon als Feldherr. 4. Ausgabe. Mittler, 1904, S. 365.
- ↑ D. R. Welling, B. G. Wolff, R. R. Dozois: Piles of defeat. Napoleon at Waterloo. In: Diseases of the Colon and Rectum, Band 31, Nummer 4, April 1988, S. 303–305; PMID 3282839.
- ↑ K. Bleibtreu: Geschichte und Geist der europäischen Kriege unter Friedrich dem Großen und Napoleon. Friedrich, Leipzig, 1893, S. 73.
- ↑ W. Hegemann: Kniefall vor dem Heros. H. Heller, 1927, S. 140.
- ↑ Goldene Adern. In: Der Spiegel. Nr. 35, 1973, S. 105–106 (online).
- ↑ D. Brumme: Hämorrhoidensalbe – Geheimtipp gegen Falten? Nein! Abgerufen am 5. März 2012
- ↑ Fiacrius, S. In: Johann E. Stadler, Franz Joseph Heim, Johann N. Ginal (Hrsg.): Vollständiges Heiligen-Lexikon … Band 2: E–H. Herder, Freiburg im Breisgau 1861, S. 201–202 (Digitalisat. zeno.org).
- ↑ Streit um „Ring of Fire“ – Wenn der Hintern brennt, brennt, brennt. Spiegel Online, 19. Februar 2004
- ↑ Cash Family Draws Line Around Ring of Fire. ( vom 28. August 2012 im Internet Archive) foxnews.com, 19. Februar 2004
Fußnoten
[Bearbeiten | Quelltext bearbeiten]- ↑ Nur in bestimmten Übersetzungen, wie beispielsweise der King-James-Bibel they had emerods in their secret parts. Siehe: I. Huber: Rituale der Seuchen- und Schadensabwehr im Vorderen Orient und Griechenland. Franz Steiner Verlag, 2005, ISBN 3-515-08045-7, S. 84–86. eingeschränkte Vorschau in der Google-Buchsuche. In anderen Übersetzungen ist von Beulen, bzw. Beulenpest oder Tumoren die Rede.