Typhus
| Klassifikation nach ICD-10 | |
|---|---|
| A01.0 | Typhus abdominalis |
| ICD-10 online (WHO-Version 2019) | |
Typhus oder Typhus abdominalis (Abdominaltyphus), deutsch auch Bauchtyphus, Unterleibstyphus, typhoides Fieber und enterisches Fieber, früher auch „Nervenfieber“ genannt, ist eine systemische Infektionskrankheit, die durch das Bakterium Salmonella enterica ssp. enterica Serovar Typhi hervorgerufen wird. Aus praktischen Gründen wird häufig der alte Name Salmonella Typhi verwendet. Der zweite Name Typhi wird dabei groß geschrieben, weil es sich nicht um einen Artnamen handelt, sondern um ein Serovar.[1]
Der Krankheitsverlauf ist vor allem durch hohes Fieber gekennzeichnet. Unbehandelt kann die Krankheit gefährlich verlaufen und zum Tode führen. In Deutschland, Österreich und in der Schweiz ist Typhus meldepflichtig.
Als Paratyphus bezeichnet man hingegen ein dem Typhus ähnelndes abgeschwächtes Krankheitsbild, dessen Erreger nicht Salmonella Typhi, sondern Salmonella Paratyphi ist.
In älteren Texten und im Englischen bezeichnet Typhus das Fleckfieber.
Wortherkunft und Bezeichnungen
[Bearbeiten | Quelltext bearbeiten]Der Name Typhus (Plural Typhen) leitet sich vom altgriechischen τῦφος typhos ab, was ‚Dunst‘, ‚Nebel‘, ‚Rauch‘, ‚Dampf‘, aber auch im übertragenen Sinne „Umnebelung der Sinne“[2] bzw. ‚Schwindel‘ oder ‚benebelter Geisteszustand‘ bedeutet.[3] Dies bezieht sich auf die neurologischen Symptome der Krankheit, insbesondere die Benommenheit als „umnebeltes Bewusstsein“.[4][5]
Im internationalen Sprachgebrauch, wie z. B. im Englischen, ist die Krankheit unter dem Namen typhoid fever bekannt, während das Wort typhus (vgl. griechisch typho, „verbrenne langsam“[6]) die im Deutschen Fleckfieber, gelegentlich aber auch „Flecktyphus“, genannte, durch Rickettsien verursachte Krankheit bezeichnet.[7][8] Das Fleckfieber wurde früher auch als Typhus levissimus oder Typhus ambulatorius bezeichnet. Das Deutsche Institut für Medizinische Dokumentation und Information (DIMDI) folgt der internationalen Nomenklatur und bezeichnet die hier beschriebene Krankheit als „typhoides Fieber“.
Geschichte
[Bearbeiten | Quelltext bearbeiten]
Typhus (Abdominaltyphus) ist seit dem Altertum verbreitet und war auch Hippokrates von Kos bekannt.[9] Im Jahr 1546 wurde die Erkrankung von Girolamo Fracastoro, der klinisch-diagnostisch verschiedene „Typhus“-Arten[10] unterschied, unter dem Namen morbus lenticularis bekanntgemacht, der auch die Übertragungsgefahr von Mensch zu Mensch erkannte. Diese Annahme bestätigte sich 1556 durch Epidemien in Neapel und in Ungarn. Eine genauere Beschreibung des Krankheitsbildes erfolgte 1659 durch Thomas Willis.[11] Erst 1760 schlug Boissier de Sauvages den Namen Typhus vor. Im Jahre 1847 wurde durch William Jenner die Unterscheidung von Typhus und Fleckfieber gesichert, worüber er 1850 publizierte. Der Bazillus wurde 1880 von Carl Joseph Eberth mikroskopisch erstmals in Milz und Mesenterialdrüsen[12] (Gekrösedrüsen, Glandulae mesentericae) nachgewiesen und 1884 durch Georg August Gaffky erstmals in Reinkultur gezüchtet, doch seine Verbreitungswege blieben zunächst unbekannt. Almroth Wright führte 1897 eine Impfung ein.
Deutschland
[Bearbeiten | Quelltext bearbeiten]Über die Infektionsherde für Typhus war man sich lange Zeit im Unklaren. Über Würzburger Fälle von Abdominaltyphus berichteten etwa 1868 August Stöhr[13] und 1871 Franz Riegel.[14][15] Nach der verheerenden Choleraepidemie in Hamburg 1892 und der Typhusepidemie in Gelsenkirchen 1901 schenkte man aber dem Trinkwasser als Verbreitungsweg ansteckender Krankheiten erhöhte Aufmerksamkeit.
Der Südwesten Deutschlands, in dem Typhus überdurchschnittlich stark verbreitet war, wurde gegen Ende des 19. Jahrhunderts Versuchsgebiet der Medizin. Malstatt-Burbach, Ottweiler und Hülzweiler etwa waren in den 1880er- und 1890er-Jahren Schauplätze größerer Epidemien, bei denen zahlreiche Menschen starben. Neben den im Bergbau beschäftigten Menschen, die meist unter hygienisch bedenklichen Verhältnissen in überbelegten Quartieren hausten, war auch das Militär gefährdet. So starben im Jahre 1898 40 Soldaten des 8. Rheinischen Infanterie-Regiments Nr. 70 in Saarbrücken an Typhus, den ein Mannschaftskoch verbreitet hatte. Er hatte einen Kartoffelsalat zubereitet, nachdem er zuvor eine Kloake gesäubert und sich dann die Hände nicht gründlich genug gereinigt hatte. Bei der Typhusepidemie von Lebach im Saarland erkrankten im Winter 1902/1903 mehr als 50 Menschen.
Da man davon ausging, dass die Kreisärzte allein nicht in der Lage sein könnten, umfassende Untersuchungen über diese Seuchen anzustellen, wurde die Untersuchungskommission eingesetzt, die aus Fachleuten des Reichsgesundheitsamts und des Instituts für Infektionskrankheiten in Berlin bestand. Zunächst im Trierer Raum tätig, wurde diese Kommission 1902 erweitert. Teile des Regierungsbezirks Koblenz wurden neben dem Bezirk Trier untersucht, und in Saarbrücken wurde eine zweite Untersuchungsstation eingerichtet. Später wurde der Apparat noch deutlich erweitert. Hauptaufgabe war das Untersuchen verdächtigen Materials und das Nachvollziehen der Ausbreitungswege der Epidemien. Unterstützt wurde diese Arbeit durch das preußische Seuchenschutzgesetz vom 28. August 1905, eine Sonderanweisung bezüglich des Typhus aus dem Jahr 1906 und finanzielle Unterstützung durch die Reichsregierung. 1914 ging aus den bakteriologischen Untersuchungsstationen das Staatliche Institut für Hygiene und Infektionskrankheiten in Saarbrücken hervor.
Hatten zunächst die hygienischen Verhältnisse in den Städten Anlass zur Sorge gegeben, traten um die Jahrhundertwende ländliche Ortschaften wie im Raum Lebach in den Vordergrund des Interesses der Behörden. Das Hauptaugenmerk der Mediziner galt der Wasser- und Abwasserbehandlung in den betroffenen Gebieten. Medizinalrat Schlecht aus Trier klagte etwa: „Die Zahl der Aborte ist gering, die Defäkation findet im Viehstall, auf der Düngerstätte vor dem Hause, im Garten hinter dem Hause, im Hofraum oder sogar im Keller statt. Eine ordnungsgemäße Abortgrube ist kaum zu finden; die Abortgruben werden selten geleert; der Abort und die Abortgrube befinden sich häufig in einem Zustand, der die Benutzung […] nicht zuläßt.“[16] Auch die Wasserversorgung gab Anlass zur Klage, da nicht nur zahlreiche Brunnen häufig verunreinigt waren, sondern wie im Falle der Lebacher Typhusepidemie viele Menschen ihr Trink- und Brauchwasser aus offenen Wasserläufen entnehmen mussten.
Zwar wurden im Untersuchungszeitraum zwischen 1903 und 1914 in Südwestdeutschland zusätzliche 39 Krankenhäuser, davon 34 mit Isolierabteilungen, eingerichtet und 132 Desinfektionsapparate angeschafft sowie Desinfektoren und Gemeindeschwestern ausgebildet,[17] hauptsächlich aber drang man auf eine hygienisch unbedenkliche Versorgung der Bevölkerung mit Wasser. Im Jahr 1900 wurden die Landräte darauf aufmerksam gemacht, dass ein Erlass bestand, der es der Polizei ermöglichte, zwangsweise den Bau von Wasserleitungen zu verfügen. 1904 wurden darüber hinaus die Kreisärzte verpflichtet, regelmäßige Ortsbesichtigungen vorzunehmen. Schließlich trat der Erlaß vom 23. April 1907, betreffend die Gesichtspunkte für Beschaffung eines brauchbaren, hygienisch einwandfreien Wassers, in Kraft.
Doch beispielsweise im Regierungsbezirk Trier bestand auch im Anschluss an die staatliche Typhusbekämpfungskampagne noch keine flächendeckende zentrale Wasserversorgung; die Verhältnisse besserten sich vorrangig in den größeren Ortschaften mit mehr als 1000 Einwohnern. Kleinere Ortschaften waren bei der Durchführung meist auf Finanzhilfe durch die Provinz oder die preußische Regierung angewiesen. Viele Gemeinden mussten daher noch jahrzehntelang auf eine zentrale Wasserversorgung warten.
Auch verhielten sich traditionsbewusste Befürworter des alten Brunnensystems häufig ablehnend gegenüber der Planung einer zentralen Wasserversorgung; andere waren mit dem Anschluss ihres Grundstücks an eine zentrale Wasserversorgung zwar prinzipiell einverstanden, wollten jedoch gleichzeitig die Nutzung ihres bisherigen Brunnens nicht aufgeben. Der Fall der Witwe Wacht-Thiel aus Söst bei Saarburg, die ihr Vieh weiterhin mit Brunnenwasser tränken wollte, ging bis vor das Königlich Preußische Oberverwaltungsgericht in Trier.[18] Auch einige Großbauern aus Berschweiler widersetzten sich der zwangsweisen Versorgung mit unbedenklichem Trinkwasser. Sie konnten tatsächlich die Erhebung der Gebühren weitgehend gerichtlich abwehren.[19] Der Streit um die Erhebung von Gebühren für die Entnahme von Trinkwasser führte in einigen Gemeinden dazu, dass erst in den 1950er-Jahren Pauschalregelungen aufgehoben und Wasseruhren in den einzelnen Häusern installiert wurden. In Schwemlingen etwa geschah dies erst 1956.[20]
Schweiz
[Bearbeiten | Quelltext bearbeiten]In der Schweiz gab es vermutlich in der frühen Neuzeit mehrere Epidemien. Die Zahl der Typhusfälle schwankte bis 1905 erheblich, danach verringerte sie sich kontinuierlich. Während des Zweiten Weltkriegs traten nochmals viele Typhusfälle auf. 1987 starb zum letzten Mal in der Schweiz eine Person an Typhus. Die Erkrankungsrate lag 2008 unter einem Fall auf 100.000 Personen.[21] Im März 1963 grassierte in Zermatt eine Typhusepidemie mit über 400 Erkrankten und drei Toten.[22]
Erreger und Übertragung
[Bearbeiten | Quelltext bearbeiten]Erreger ist das Typhusbakterium (Salmonella enterica subsp. enterica Serovar Typhi), ein gramnegatives, begeißeltes Bakterium. Es wird fäkal-oral übertragen, also beispielsweise durch verunreinigte Nahrungsmittel oder verschmutztes Wasser. Es ist ein intrazellulärer Erreger.
In der Inkubationszeit von sechs bis 30 Tagen dringen die Erreger in die Darmwandzellen ein, vor allem in die Zellen der Peyer-Plaques und wandern über das lymphatische und das retikulohistiozytäre System in die Blutbahn. Erst wenn die Erreger dort angekommen sind, kommt es zum Krankheitsausbruch vor allem mit hohem Fieber.[23]
Verbreitung
[Bearbeiten | Quelltext bearbeiten]Heutzutage ist Typhus vor allem ein Problem der Entwicklungsländer mit unzureichenden hygienischen Bedingungen. Betroffen sind Mittel- und Südamerika, die Karibik, Afrika und Asien, dort vor allem Südasien. Nach einer neueren Schätzung von 2014 erkranken jährlich etwa 11,9 Millionen Menschen an Typhus, und es sterben 129.000 Menschen.[24]
In Nordamerika und Europa kommt es nur noch selten zu Typhus-Erkrankungen, wenige Hundert werden jährlich in den USA gemeldet. Davon sind etwa 90 % von Fernreisenden eingeschleppt, mehrheitlich aus Indien, Pakistan und Bangladesch. Dort finden sich zugleich auch hohe Raten von Antibiotika-Resistenz. So konnten bei mehr als 90 % von in die USA zurückkehrenden Menschen eine Resistenz oder intermediäre Sensibilität gegen Ciprofloxazin nachgewiesen werden.[25] 2016 kam es in Deutschland zu 60 nachgewiesenen Fällen, 2017 zu 78, 2018 wurden 58 Erkrankungen verzeichnet und 2019 stieg die Zahl auf 84. 2021 gab es 18 Fälle, 2022 wurden 46 Erkrankungen gezählt.
Klinisches Bild
[Bearbeiten | Quelltext bearbeiten]Krankheitsstadien
[Bearbeiten | Quelltext bearbeiten]Die Inkubationszeit beträgt, in Abhängigkeit von der Menge der aufgenommenen Erreger, in der Regel 1–3 Wochen, Extremwerte können jedoch auch zwischen 3 und 60 Tagen liegen.[26][27]
1. Woche (Stadium incrementi): Es kommt zunächst zu unspezifischen Allgemeinsymptomen wie Mattigkeit, Kopfschmerzen, Verstopfung sowie zu einem treppenförmigen Fieberanstieg.
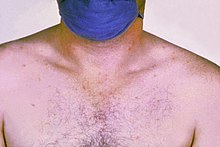
2.–3. Woche (Stadium fastigii): Nach ca. 8 Tagen wird ein Stadium von anhaltendem hohen Fieber erreicht (Fieberkontinuum mit 40 bis 41 °C), das über Wochen andauern kann. Bei einigen Patienten findet sich nur das hohe Fieber, öfter ist es aber von unspezifischen, sich langsam entwickelnden Allgemeinsymptomen begleitet. Typische Veränderungen finden sich jedoch seltener.[23] Mögliche Symptome sind:
- Müdigkeit und Abgeschlagenheit, Kopfschmerzen, unproduktiver Husten, allgemeines abdominales Unwohlsein.
- Durchfall und Verstopfung können gelegentlich auftreten.
- Relative Bradykardie, also ein für Fieber ungewöhnlich langsamer Herzschlag. Fieber geht sonst häufig mit einem schnelleren Herzschlag (Tachykardie) einher.
- Mangel an weißen Blutkörperchen (Leukopenie). Dies ist bei einer bakteriellen Infektion ebenfalls die Ausnahme. Ebenso kann aber auch eine Leukozytose auftreten, eine erhöhte Konzentration an weißen Blutkörperchen. Dazu können eine Thrombozytopenie und eine Anämie vorliegen.
- Hinzu kommen bisweilen Bewusstseinsstörungen (daher der Name)
- Es kann selten zu einer Hepatomegalie (Leberschwellung) mit gering erhöhten Leberwerten im Labor (Transaminasenanstieg) und zu einer Splenomegalie (Milzschwellung, früher auch „Milztumor“ genannt) kommen.
- Ein rosa-rötlicher fleckförmiger Hautausschlag (Roseolen) am Rumpf und an Armen und Beinen ist selten, nur kurzzeitig sichtbar, aber typisch. Diesen Typhus exanthematicus, der im 16. Jahrhundert in ganz Europa auftrat, hat zuerst Girolamo Fracastoro 1546[28] beschrieben.
- Typisch und selten ist auch die sogenannte Typhuszunge, die in der Mitte deutlich grau-weißlich belegt ist, an den Rändern und der Zungenspitze jedoch freie rote Ränder zeigt.
Im Verlauf der Erkrankung kann es unbehandelt zu schweren Komplikationen kommen:
- Durch die Zerstörung der Peyer-Plaques im Dünndarm, über die die Erreger in die Blutbahn gelangen, kann es zu einem charakteristischen erbsenbreiartigen Durchfall kommen, der erst nach etwa 14 Tagen auftritt, aber auch völlig fehlen kann. Dabei können starke Schmerzen im Nierenbereich und Unterbauch einsetzen.
- Gastrointestinale Blutungen können ebenfalls durch die Zerstörung der Peyer-Plaques ausgelöst werden
- Darmperforationen können durch eine nekrotisierende Lymphadenitis entstehen und haben eine sehr hohe Letalität, weshalb eine sofortige chirurgische Intervention bei Verdacht auf Perforation notwendig ist.
Auch Abszesse, Bronchopneumonie und Meningitis können auftreten.
Dauerausscheider
[Bearbeiten | Quelltext bearbeiten]In der Folge scheiden ca. 10 % der unbehandelten Erkrankten für bis zu 3 Monate Typhusbakterien mit dem Stuhl oder Urin aus; 5 % der unbehandelten Erkrankten werden zu sogenannten Dauerausscheidern (Ausscheidung > 1 Jahr) der Salmonellen, da die Erreger in der Gallenblase und den Gallenwegen persistieren können (siehe: Mary Mallon). Begünstigt wird dies durch Anomalien der Gallenwege, z. B. Gallensteine. Die Dauerausscheider können, ohne selbst Krankheitszeichen zu zeigen, andere Personen anstecken.[29] Auch behandelte Patienten scheiden nach überstandenem Typhus in etwa 2 bis 5 Prozent der Fälle dauerhaft (> 6 Monate) Erreger aus.[30]
Personen, die an Typhus abdominalis oder Paratyphus erkrankt oder dessen verdächtig sind, dürfen nicht beim Herstellen, Behandeln oder Inverkehrbringen von Lebensmitteln, wenn sie dabei mit diesen in Berührung kommen, oder in Küchen von Gaststätten und sonstigen Einrichtungen mit oder zur Gemeinschaftsverpflegung tätig sein oder beschäftigt werden.[31]
Diagnose
[Bearbeiten | Quelltext bearbeiten]Die Stellung der Diagnose stützt sich auf die typische Klinik, die Anamnese (Reise in tropische Regionen, vor allem Indien, Nepal und Indonesien) und labormedizinische und bakteriologische Befunde.
Der bakteriologische Erregernachweis gelingt mithilfe von Blutkulturen in den ersten zwei Wochen der Krankheit nur in 40 % der Fälle, bei Stuhl- und Urinkulturen ist die Sensitivität noch niedriger. Stuhlproben können nur im frühesten Erkrankungsstadium und nach zwei Wochen positiv ausfallen, haben aber eine geringe Sensitivität.
Die vom Immunsystem des Organismus gebildeten Antikörper, die sich gegen spezielle Bakterienantigene richten (Antikörper gegen O/h Antigen), lassen sich etwa ab Ende der ersten Krankheitswoche serologisch mithilfe der Gruber-Widal-Reaktion nachweisen. Erst ab der dritten Krankheitswoche werden hohe Titer an Antikörpern erreicht (1:400–800). Bei initial begonnener Therapie mit Antibiotika kann der Nachweis von Antikörpern misslingen.[32] Zudem können sich falsch-positive Werte finden, weil beispielsweise in Endemiegebieten bereits früher eine Infektion vorlag.
Daher muss bei ausreichendem klinischen Verdacht eine Therapie umgehend und auch ohne Erregernachweis empirisch erfolgen.[23]
Behandlung
[Bearbeiten | Quelltext bearbeiten]
Die möglichst frühzeitig zu beginnende Therapie der Typhusinfektion erfolgt mit Antibiotika. Vor Beginn der Therapie werden Blut- und Stuhlproben entnommen, um den Erreger nachzuweisen und – nach gelungener Anzucht des Erregers – eine Resistenzbestimmung gegenüber gebräuchlichen Antibiotika durchzuführen. Antibiotika der Wahl bei Erwachsenen sind neuere Chinolon-Antibiotika wie Ciprofloxacin oder Ofloxacin für sieben bis zehn Tage. Da Salmonella Typhi ein intrazellulärer Erreger ist, kommt es meist nicht zu einer sofortigen Fiebersenkung und Symptomverbesserung, das Fieber kann noch mehrere Tage anhalten, was aber nicht auf eine falsche Antibiotika-Wahl hinweist.
Alternativ kann bei voll sensiblen Stämmen auch Amoxicillin oder Cotrimoxazol und bei Sorge um eine Resistenz gegen Chinolon-Antibiotika, wie bei Rückkehrern aus Indien, Pakistan oder Bangladesch, Azithromycin eingesetzt werden.[23]
Falls die genannten Substanzen aufgrund von Gegenanzeigen nicht eingesetzt werden können oder die Erreger resistent sind, kann die Therapie mit Cefixim, Ampicillin, Cotrimoxazol oder dem bereits seit 1947 isolierten[33] Chloramphenicol durchgeführt werden. Insbesondere gegen die drei zuletzt genannten Wirkstoffe bestehen jedoch ebenfalls häufig Resistenzen.[34][35]
Bei schwerer Erkrankung und Bewusstseinsstörung oder Enzephalopathie kann eine hochdosierte Dexamethason-Gabe die Mortalität senken.[23]
Prophylaxe
[Bearbeiten | Quelltext bearbeiten]Hygiene ist der beste Schutz. Dazu zählt auch häufiges Händewaschen. Die auf Tropenreisen üblichen Maßnahmen, wie beispielsweise der Verzicht auf unzureichend gegarte Speisen, Säfte, Eiswürfel und Leitungswasser, sollten auf jeden Fall beachtet werden („cook it, peel it or leave it“ – „Koche es, schäle es, oder lass es liegen“).
Eine Impfprophylaxe gegen Typhus kann sowohl mit Tot- als auch mit Lebendimpfstoffen durchgeführt werden. Der Lebendimpfstoff (Vivotif; in Deutschland Typhoral) enthält nicht-krankheitserregende (apathogene) Salmonella-Typhi-Bakterien, die das Immunsystem zur Bildung von schützenden Antikörpern anregen. Der Lebendimpfstoff wird oral in magensaftresistenten Kapseln verabreicht, ist gut verträglich und schützt etwa 60 Prozent der Impflinge in Endemiegebieten für mindestens ein Jahr. Bei Mehrfachreisenden wird eine Auffrischimpfung nach einem Jahr empfohlen. Der Totimpfstoff enthält ein Polysaccharid der Kapsel von Salmonella Typhi, welches ebenfalls beim Impfling zur Bildung von Antikörpern führt. Der Impfstoff wird intramuskulär oder subkutan appliziert, ist gut verträglich und bietet etwa 60 Prozent der Geimpften einen Schutz für maximal drei Jahre.[36][37]
Meldepflicht
[Bearbeiten | Quelltext bearbeiten]In Deutschland ist Typhus abdominalis eine meldepflichtige Krankheit nach § 6 Absatz 1 des Infektionsschutzgesetzes (IfSG). Die namentliche Meldepflicht besteht bei Verdacht, Erkrankung und Tod. Verpflichtet ist der feststellende Arzt usw. (siehe § 8 IfSG).
In Österreich ist Typhus (Abdominaltyphus) auch eine anzeigepflichtige Krankheit gemäß § 1 Absatz 1 Nummer 1 Epidemiegesetz 1950. Die Anzeigepflicht bezieht sich auf Verdachts-, Erkrankungs- und Todesfälle. Zur Anzeige verpflichtet sind unter anderen Ärzte und Labore (§ 3 Epidemiegesetz 1950).
In der Schweiz ist Typhus abdominalis ebenfalls eine meldepflichtige Krankheit[38] und zwar nach dem Epidemiengesetz (EpG) in Verbindung mit der Epidemienverordnung und Anhang 1 der Verordnung des EDI über die Meldung von Beobachtungen übertragbarer Krankheiten des Menschen. Die Meldepflicht löst ein positiver laboranalytischer Befund aus.
Literatur
[Bearbeiten | Quelltext bearbeiten]- Marianne Abele-Horn: Antimikrobielle Therapie. Entscheidungshilfen zur Behandlung und Prophylaxe von Infektionskrankheiten. Unter Mitarbeit von Werner Heinz, Hartwig Klinker, Johann Schurz und August Stich, 2., überarbeitete und erweiterte Auflage. Peter Wiehl, Marburg 2009, ISBN 978-3-927219-14-4, S. 252 f.
- Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer Verlag, Berlin / Göttingen / Heidelberg 1955; 2. Auflage ebenda 1961, S. 9–223, hier: S. 124–134.
Weblinks
[Bearbeiten | Quelltext bearbeiten]- Typhus – Informationen des Robert Koch-Instituts
- Merkblatt (PDF; 31 kB; 1 Seite), Auswärtiges Amt
Einzelnachweise
[Bearbeiten | Quelltext bearbeiten]- ↑ Uwe Groß: Kurzlehrbuch Medizinische Mikrobiologie und Infektiologie. 3. Auflage. Georg Thieme Verlag, Stuttgart 2013, S. 64
- ↑ Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. 1961, S. 124.
- ↑ Wörterbuch und Lexikon Altgriechisch – Latein. Ehemals im (nicht mehr online verfügbar); abgerufen am 12. September 2011. (Seite nicht mehr abrufbar. Suche in Webarchiven)
- ↑ Manfred Vasold: Die Sterblichkeit in Nürnberg im 19. Jahrhundert. Lebensumstände, Krankheit und Tod (um 1800 bis 1913). In: Würzburger medizinhistorische Mitteilungen. Band 25, 2006, S. 241–338, hier: S. 275 f.
- ↑ Typhus. In: Das Wortauskunftssystem zur deutschen Sprache in Geschichte und Gegenwart
- ↑ Friedrich Kluge, Alfred Götze: Etymologisches Wörterbuch der deutschen Sprache. 20. Aufl., hrsg. von Walther Mitzka, De Gruyter, Berlin / New York 1967; Neudruck („21. unveränderte Auflage“) ebenda 1975, ISBN 3-11-005709-3, S. 799.
- ↑ Internationale statistische Klassifikation der Krankheiten und verwandter Gesundheitsprobleme, englische Version
- ↑ Typhus: MedlinePlus Medical Encyclopedia. Abgerufen am 12. September 2011.
- ↑ Georg Sticker: Hippokrates: Der Volkskrankheiten erstes und drittes Buch (um das Jahr 434–430 v. Chr.). Aus dem Griechischen übersetzt, eingeleitet und erläutert. Johann Ambrosius Barth, Leipzig 1923 (= Klassiker der Medizin. Band 29); unveränderter Nachdruck: Zentralantiquariat der Deutschen Demokratischen Republik, Leipzig 1968, S. 96–97 und 106.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin/Göttingen/Heidelberg 1960, S. 22.
- ↑ Horst Kremling: Historische Betrachtungen zur präventiven Heilkunde. In: Würzburger medizinhistorische Mitteilungen. Band 24, 2005, S. 222–260, hier: S. 230.
- ↑ Karl Wurm, A. M. Walter: Infektionskrankheiten. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. 1961, S. 124.
- ↑ August Stöhr: Bericht über 120 Fälle von Abdominaltyphus im königl. Julius-Hospitale zu Würzburg nach Brand’s Methode behandelt. In: Verhandlungen der Physikalisch-Medizinischen Gesellschaft zu Würzburg. Neue Folge, Band 1, 1868, S. 210–231.
- ↑ Franz Riegel: Bericht über die Resultate der Kaltwasserbehandlung des Unterleibstyphus im kgl. Juliushospitale zu Würzburg. In: Deutsches Archiv für klinische Medizin. Band 9, 1871, Heft 4–5.
- ↑ Andreas Mettenleiter: Das Juliusspital in Würzburg. Band III: Medizingeschichte. Herausgegeben vom Oberpflegeamt der Stiftung Juliusspital Würzburg anlässlich der 425jährigen Wiederkehr der Grundsteinlegung. Stiftung Juliusspital Würzburg (Druck: Bonitas-Bauer), Würzburg 2001, ISBN 3-933964-04-0, S. 262.
- ↑ zitiert nach Hans-Henning Krämer, Vom Dorfbrunnen zum Wasserwerk. Geschichte der Trinkwasserversorgung an der Saar, Gollenstein Verlag 1999, ISBN 3-933389-07-0, S. 139
- ↑ Krämer 1999, S. 145
- ↑ Krämer 1999, S. 170
- ↑ Krämer 1999, S. 171 f.
- ↑ Krämer 1999, S. 179
- ↑ Iris Ritzmann: Typhus. In: Historisches Lexikon der Schweiz. 2010.
- ↑ Marc Tribelhorn: Tödliche Bakterien am Matterhorn. In: Neue Zürcher Zeitung, 11. März 2019.
- ↑ a b c d e Maralyssa Bann, Daniel R. Kaul, Mahri Z. Haider, Sanjay Saint, Zachary D. Goldberger: Home Sweet Home. In: New England Journal of Medicine, 2018, Band 378, Ausgabe 5 vom 1. Februar 2018, S. 461–466, doi:10.1056/NEJMcps1704731.
- ↑ V. Mogasale, B. Maskery, R. L. Ochiai u. a.: Burden of typhoid fever in: a systematic, literature-based update with risk-factor adjustment. Lancet Global Health 2014: Band 2, Ausgabe 10, Seiten e570-e580
- ↑ K. A. Date, A. E Newton, F. Medalla: Changing patterns in enteric fever incidence and increasing antibiotic resistane of enteric fever isolates in the United States, 2008–2012. Clinical Infectious Diseases 2016, Band 63, Seiten 322–329
- ↑ Gerd Herold: Innere Medizin. Köln 2009, S. 808.
- ↑ IMPP Staatsexamen Medizin, Frühjahr 2007: Fallstudie 3.1, Frage 3.48
- ↑ Walther Schönfeld: Einleitung. In: Girolamo Fracastoro: Syphilidis sive morbi gallici libri tres in der Übersetzung von Ernst Alfred Seckendorf (1892–1941), eingeleitet von Walther Schönfeld, Lipsius & Tischer, Kiel 1960 (= Schriftenreihe der Nordwestdeutschen dermatologischen Gesellschaft. Heft 6), S. 5–20, hier: S. 6.
- ↑ Hahn, Kaufmann, Schulz, Suerbaum: Medizinische Mikrobiologie und Infektiologie. 6. Auflage. Springer Verlag, Heidelberg 2009.
- ↑ Marianne Abele-Horn (2009), S. 252.
- ↑ Gesetz zur Verhütung und Bekämpfung von Infektionskrankheiten beim Menschen (Infektionsschutzgesetz – IfSG), § 42
- ↑ M. Classen, V. Diehl, K. Kochsiek (Hrsg.): Innere Medizin. 5. Auflage. Urban & Fischer Verlag, München, 2004. S. 966.
- ↑ Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin/Göttingen/Heidelberg 1960, S. 65.
- ↑ W. Caspary, M. Kist, J. Stein (Hrsg.): Infektiologie des Gastrointestinaltraktes. Springer, Heidelberg 2006. S. 212.
- ↑ E. Hohmann, S. Calderwood, E. Baron: Treatment and prevention of typhoid fever. In: B. D. Rose (Hrsg.): UpToDate. UpToDate, Waltham MA 2008.
- ↑ W. Caspary, M. Kist, J. Stein (Hrsg.): Infektiologie des Gastrointestinaltraktes. Springer, Heidelberg 2006, S. 437.
- ↑ Typhus und Paratyphus. RKI-Ratgeber für Ärzte, Stand: August 2011; abgerufen am 24. Juni 2014
- ↑ Leitfaden zur Meldepflicht übertragbarer Krankheiten und Erreger 2024. (PDF; 1 MB) Bundesamt für Gesundheit BAG, Abteilung Übertragbare Krankheiten, 27. März 2024, S. 61, abgerufen am 21. Oktober 2024.